КТ – «золотой стандарт» визуализации злокачественных новообразований почек. При помощи КТ можно достоверно дифференцировать опухоль почки и различные виды почечных кист. Обязательным условием для достоверной диагностики опухолей является внутривенное контрастирование (КТ с контрастным усилением), при помощи которого можно четко визуализировать солидную, мягкотканную часть образования. В экскреторную фазу можно оценить, насколько опухоль деформирует чашечно-лоханочный комплекс и затрудняет отток мочи.
КАК ПОДГОТОВИТЬСЯ К КТ ПОЧЕК С КОНТРАСТОМ?
Чтобы томография почек не принесла вреда, перед исследование необходимо исследовать кровь с целью оценки выделительной функции. В биохимическом анализе крови имеют значение показатели креатинина (не более 110 мкмоль/л) и мочевины (не более 9 ммоль/л), а также скорость клубочковой фильтрации. Превышение данных показателей говорит о нарушении функции почек и является фактором, в значительной степени увеличивающим вероятность возникновения побочных эффектов йодсодержащих контрастных веществ. Необходимо также убедиться, что вы не страдаете патологией щитовидной железы, сопровождающейся ее повышенной функцией (гипертиреоз, тиреотоксикоз).
За двое суток перед исследованием необходимо придерживаться диеты, исключающей мясные продукты, особенно из жирных сортов мяса, газообразующие продукты – бобовые, капусту и др. В день исследования допустим легкий завтрак. Непосредственно перед исследованием лучше не принимать пищу в течение 2-3 часов. Все это нужно для того, чтобы снизить количество артефактов от кишечного содержимого, газа. После исследования необходимо пить как можно больше жидкости, т.к. контрастные контрасты выводятся почками, и употребление большого количества воды помогает быстрее «вымыть» их из организма.
С собой нужно взять всю информацию касательно своего заболевания, в т. ч. результаты предыдущих исследований (МРТ, УЗИ и т.п.), а также амбулаторную карту и другие медицинские документы. Не забудьте результаты анализов крови на креатинин и мочевину.
ЧТО ПРОИСХОДИТ ВО ВРЕМЯ КТ ПОЧЕК С КОНТРАСТОМ?
Пациент ложится на стол томографа. Затем в вену локтевого сгиба вводится катетер и фиксируется при помощи пластыря. К катетеру через тонкую пластиковую трубку подключается специальный аппарат – автоматический инжектор, в колбу которого заливается контрастный препарат.
Сканирование начинается с нативной фазы, при которой не вводится контраст. После этого лаборант подает сигнал на инжектор и он начинает введение контраста, практически одновременно начинается второе сканирование, при котором происходит заполнение контрастированной кровью артерий, артериол и капиллярного сосудистого русла. Это фаза называется артериально-паренхиматозной, т. к. контрастируются не только артерии, но и паренхиматозные органы, а также стенка полых органов. В портально-венозную фазу происходит усиление портальной вены, а также других крупных вен. И, наконец, в отсроченную фазу контрастом заполняется чашечно-лоханочный комплекс почек и мочеточники, а также мочевой пузырь – появляется возможность оценить степень деформации полостей почек опухолью.
КАК ВЫГЛЯДИТ РАК ПОЧКИ НА КТ С КОНТРАСТОМ?
Рак почки (гипернефрома, светлоклеточный рак) можно определить как узел с неровными краями, имеющий неоднородную структуру с множественными участками распада, некроза, мягкотканным и жидкостным компонентом в структуре, представленным в различных пропорциях. Кроме того, в структуре опухолевого узла – не во всех случаях, но часто – выявляются обызвествления и кровоизлияния. Размеры узла могут быть самыми разными – от нескольких мм до 10 см (и больше). Маленькие узлы зачастую не видны на КТ без контраста и проявляют себя только некоторым выбуханием контура органа – они часто пропускаются при беглом просмотре изображений (вот почему Второе мнение врача может быть полезным).
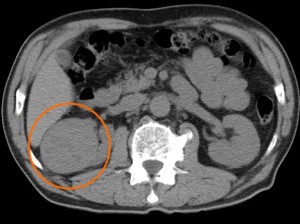
Типичный вид рака почки в нативную (до контрастирования) фазу. Хорошо заметен паренхиматозный узел в правой почке (в круге). Даже без усиления можно разглядеть его неоднородную структуру – с преобладанием мягкотканного компонента, а также с наличием менее плотных участков и включений кальция (красная стрелка).
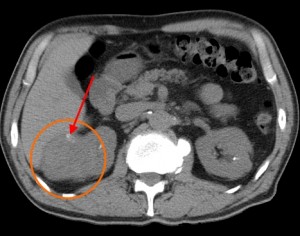
В артериальную фазу становится хорошо различимой неоднородная структура опухоли, т. к. солидная ее часть (активная часть опухоли, хорошо снабженная сосудами) интенсивно усиливается и становится гиперденсной, а кистозная часть никак не накапливает контраст и остается той же плотности, что и в нативную фазу. В венозную фазу опухоль задерживает контраст интенсивнее, чем почечная паренхима, вследствие чего выглядит более гиперденсной, более плотной. В отсроченную фазу уже через 10 минут после начала введения типичный рак не накапливает контраст, зато хорошо становится видна чашечно-лоханочная система – появляется возможность оценить ее контуры на предмет прорастания новообразования внутрь.
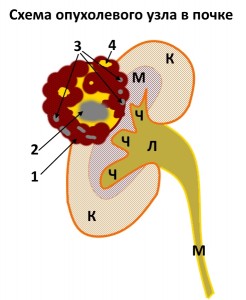
Схема, иллюстрирующая структуру рака почки. На нем указаны все основные элементы, составляющее типичное злокачественное новообразование. Цифрой 1 отмечена мягкотканная основа новообразования – активные раковые клетки, т. н. строма гипернефромы. 2 – кровоизлияния. 3 – кальцинаты в утолщенной, патологически измененной стенке и строме. 4 – кистозный компонент (жидкость). К – корковое вещество, М – мозговое вещество, Ч – чашечки, Л – лоханка, М – мочеточник (в данном случае – лоханочный сегмент). Образование также можно обозначить как киста 4-й категории по Bosniak (см. ниже).
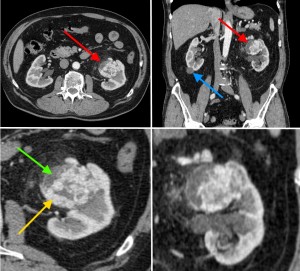
КТ-признаки рака (гипернефромы) почки в артериально-паренхиматозную фазу контрастирования. На изображениях в верхнем ряду стрелкой красного цвета отмечено новообразование в виде узла с неоднородной структурой, синей стрелкой – простая киста в области нижнего полюса справа. В нижнем ряду желтой стрелкой выделен мягкотканный компонент, накапливающий контраст и интенсивно усиливающийся. Зеленой стрелкой – кистозный компонент.
Очень важно при КТ оценить характер роста опухолевого узла и наличие метастазов. Наиболее неблагоприятный – инфильтративный тип роста, когда опухоль разрушает окружающие органы, прорастая в них – нарастают симптомы интоксикации, лечение при этом длится столько, сколько живет пациент – оно лишь паллиативное. Чаще всего опухоль левой почки прорастает в почечную фасцию (т. н. фасцию Героты) – переднюю или заднюю, в зависимости от своей локализации, в селезенку, в хвост поджелудочной железы, в надпочечник, в селезеночную вену, в почечную вену. Опухоль правой почки может прорастать также в нижнюю полую вену. Наличие инвазии – крайне неблагоприятный признак, при выявлении которого выставляется 4-я стадия по TNM (международной классификации опухолей), а новообразование считается неоперабельным.
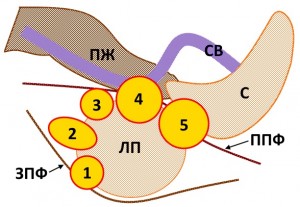
Наиболее часто встречающиеся варианты прорастания (инвазии) гипернефромы левой почки. ПЖ – хвост поджелудочной железы, СВ – селезеночная вена, ЛП – левая почка, ППФ – передняя ренальная фасция, ЗПФ – задняя фасция. Цифрой 1 отмечена опухоль, прорастаяющая в заднюю фасцию Героты (почечной фасции), 2 – с инвазией паранефральной клетчатки, 3 – с инвазией передней фасции Героты, 4 – с инвазией хвоста поджелудочной железы, селезеночной вены, передней почечной фасции, 5 – с прорастанием в селезенку, переднюю почечную фасцию.
Варианты прорастания (инвазии) гипернефромы правой почки. П – печень, НПВ – нижняя полая вена, ПВ – почечная вена, ПП – правая почка, ЗПФ – задняя ренальная фасция, ППФ – передняя ренальная фасция. 1 – опухоль с прорастанием в заднюю почечную фасцию, 2 – в паранефральную клетчатку, 3 – в переднюю почечную фасцию и в печень, 4 – в нижнюю полую вену (при этом в вене может быть обнаружен газ), 5 – в почечную вену.
Метастазировать рак почки, даже после удаления, может в легкие – это самый распространенный путь. Прогноз при этом неблагоприятный. В легких метастазы таких опухолей выглядит типично – это различного размера (от 0,5 до 3 см в поперечнике) солидные узлы, расположенные диффузно в паренхиме легочной ткани. Метастазирование опухоли происходит следующим образом: прорастая венозные сосуды, клетки опухоли – т. н. опухолевые эмболы – попадают в почечную вену, затем в нижнюю полую вену, из нее – в сердце (в правое предсердие), в легочный ствол, легочные артерии все меньшего калибра и, наконец, оседают в сосудах, диаметр которых меньше либо равен их размеру. Там они «прорастают», образуя вторичный опухолевый узел. Кроме того, гипернефрома часто дает метастазы в кости: позвонки, ребра, подвздошные кости, копчик. Они имеют литический характер – растут, разрушая костную ткань. Также может быть выявлен рак почки с метастазами в лимфатические узлы в ренальных воротах, в паранефральной клетчатке, по ходу брюшного отдела аорты – прогноз при этом весьма серьезный, но само по себе выявление патологически измененных лимфоузлов не является противопоказанием к операции.
Буквой «М» на изображении отмечены метастазы рака почки в легкие, прогноз при выявлении которых неблагоприятен. Это типичные гематогенные вторичные опухолевые узлы, диффузно расположенные в легочной паренхиме, с тенденцией к увеличению количества и размеров в базальных отделах. Буквами отмечены также основные анатомические структуры: С – полость сердца, А – аорта, Т – трахея, БТ – бифуркация (разделение на бронхи) трахеи, ПБ и ЛБ – правый и левый бронх соответственно, ВПВ – верхняя полая вена.
ПОЧЕЧНЫЕ КИСТЫ НА КТ: КИСТА ИЛИ РАК?
Очень часто при компьютерной томографии выявляются образования кистозного характера – в этом случае возникает вопрос – как отличить простую кисту почки, содержащую только жидкость, от рака? Может ли киста почки перерасти в рак со временем? Здесь может помочь только констрастирование. Для дифференциального диагноза простой неосложненной кисты и потенциально злокачественных кист разработана классификация Bosniak (1986 г), иллюстрация к ней представлена ниже.
1 класс по Босняку (Bosniak) – простая, не осложненная киста с ровными, тонкими стенками, заполненная содержимым низкой плотности, приблизительно +10…+15 единиц по шкале Хаунсфилда. Форма такой кисты правильная, приближенная к шару, наиболее часто встречающийся размер – от 0,3 до 5,0 см. Самое основное – такая киста не усиливается при контрастировании. Процент малигнизации крайне низок. Обычно такие кисты не требуют динамического наблюдения.
2 класс по Босняку (Bosniak) – минимально осложненная киста. Обнаруживаются либо перегородки, либо кальцинаты в стенке. Не накапливают контраст. Процент малигнизации невысок. Такие кисты нуждаются в наблюдении посредством УЗИ (обычно каждые полгода – год) на предмет изменения размеров.
3 класс по Босняку (Bosniak) – киста с тенденцией к озлокачествлению. Может содержать кровь, перегородки с отложениями кальция, участки утолщения стенки. Могут накапливать контраст на ограниченном участке. Подобные кисты рекомендовано удалять хирургическим путем при отсутствии противопоказаний.
4 класс по Босняку (Bosniak) – киста имеет явно выраженный мягкотканный компонент в структуре, неровные края, бугристые контуры, и, что самое основное, интенсивно усиливается в артериально-паренхиматозную фазу. При выявлении подобных кист диагноз «опухоль почки» не оставляет сомнений, прогноз весьма серьезный. Рекомендуется оперативное вмешательство – при отсутствии противопоказаний.
КОГДА НУЖНО ДЕЛАТЬ КТ ПОЧЕК?
Во всех случаях, когда есть подозрительные симптомы, необходимо как можно скорее пройти рентгеновское томографическое диагностическое исследование:
1) В моче внезапно появилась кровь. Кровь в моче может быть не только признаком прогностически неблагоприятного рака лоханки почки, но и опухолей других органов системы мочевыделения (мочевого пузыря, предстательной железы), а также признаком мочекаменной болезни или гломерулонефрита.
2) Появились боли в пояснице справа или слева. Кроме гипернефромы данные изменения могут быть также признаком пиелонефрита –воспалительного заболевания почек чаще всего инфекционной природы, или даже пионефроза – гнойного расплавления органа.
3) При ультразвуковом исследовании нашли образование, подозрительное на гипернефрому. Обычно симптомы рака почки и у мужчин, и у женщин хорошо выявляются при УЗИ, особенно при допплерографии. Однако врач, проводящий УЗИ, всегда направляет «подозрительных» пациентов на КТ с целью подвердить или опровергнуть диагноз рак почки. Также КТ позволяет установить поражение лимфатических узлов, ближайших органов, а также метастазы в отдаленные органы (легкие и кости).
ДИАГНОСТИКА РАК ПОЧКИ НА РАННЕЙ СТАДИИ — ВОЗМОЖНОСТИ КТ
При компьютерной томографии может быть замечен очаг в почке от 0,3 см, если он имеет отличную от почечной паренхимы плотность. Конечно, такие очаги не всегда правильно интерпретируются рентгенологом, многие из них вовсе остаются без внимания либо описываются как «кисты», особенно если нет онконастороженности. После лечения путем резекции (после удаления части почки вместе с раковой опухолью) прогноз может быть весьма оптимистичным – функция органа страдает минимально, по отзывам многих пациентов, удается сохранить достаточное качество жизни. Диагностика рака почки 1-4 стадии по TNM при компьютерной томографии также не вызывает проблем.
ВТОРОЕ МНЕНИЕ ПО КТ ПОЧЕК ПРИ РАКЕ
В некоторых случаях диагностика рака почки может вызывать разночтения. Так, диагностика «малых» форм опухолей может быть затруднительна. Это также касается кист с незначительно выраженным утолщением стенки. Возникает вопрос – к какой категории по Bosniak их отнести? Если ко второй, есть риск ошибиться – через полгода-год у пациента опухолевый узел может существенно вырасти, и он станет неоперабельным. Если к четвертой – имеется риск удалить относительно здоровый участок почки и снизить качество жизни пациента. В некоторых случаях неопытный рентгенолог может вовсе пропустить рак почки.
Здесь очень большую роль может сыграть мнение опытного специалиста, и повторный анализ исследования опытным доктором позволит исправить ошибки коллег. Поэтому, если вам поставили диагноз рак почки, не спешите отчаиваться, а постарайтесь найти специалиста, который сможет квалифицированно расшифровать результаты КТ. В результате вы получите Второе мнение по КТ — подробное квалифицированное описание снимков, выполненное опытным радиологом, который хорошо разбирается в онкологии. Получить такое Второе мнение по КТ можно в Национальной телерадиологической сети — этот сервис удаленных консультаций врачей оказывает круглосуточную поддержку пациентам в сложных диагностических случаях.
Василий Вишняков, врач-радиолог
источник
Почечная киста – капсула из соединительной ткани, которая чаще всего заполнена серозной жидкостью. Существует несколько разновидностей таких почечных новообразований. Они бывают сложные и простые. Простые кистозные образования встречаются чаще всего, редко дают осложнения, хорошо лечатся и имеют минимальный риск злокачественного перерождения. К категории сложных кист относится несколько разновидностей кистозных новообразований почек, которые имеют несколько характерных признаков, указывающих на опасность их злокачественного перерождения. Так сложные кистозные полости могут быть многокамерными, кальцифицированными, с изменёнными и утолщёнными стенками и перегородками. Для определения вероятности их перерождения в раковые опухоли существует специальная классификация.
Полная классификация кист почек по Bosniak выглядит таким образом:
- Первая категория – это простая киста. Она имеет округлую форму, тонкие стенки и не нуждается в постоянном наблюдении. Эти неосложнённые доброкачественные кистозные образования почек хорошо визуализируются при ультразвуковом исследовании, на КТ и МРТ. Они встречаются у большинства пациентов и обычно никак не проявляются и не требуют особого лечения. Краткие характеристики для классификации:
- без перегородок, узловых образований, твёрдых элементов внутри полости и кальцификации;
- контрастное вещество не накапливают;
- риск перерождения – 0 %.
- Вторая категория – это доброкачественные кистозные новообразования с минимальными осложнениями (изменениями). Они состоят из нескольких тонких перегородок толщиной не более 1 мм. В перегородках и стенках могут обнаруживаться мелкие кальцификаты. Обычно размеры этих кист не более 3 см. Вторая категория патологий, как правило, не перерождается в злокачественную опухоль и нуждается в наблюдении за развитием кисты посредством УЗИ. Краткие характеристики:
- тонкие перегородки;
- незначительная кальцификация стенок капсулы и перегородок;
- контрастное вещество не накапливают;
- риск перерождения – 0-5 %.

- Категория IIF – это тоже доброкачественные образования, содержащие большее количество перегородок, чем кисты второй категории. Их перегородки и стенки могут быть незначительно утолщены, а также могут содержать узелковые отложения кальция. Поскольку в составе опухоли нет тканевого компонента, она практически никогда не будет накапливать контрастное вещество при инструментальном исследовании. Размеры этих патологий могут превышать 30 мм. Данная категория нуждается в постоянном динамическом наблюдении. Для их лечения не требуется оперативное вмешательство. Среди этой категории только 2-10 % случаев – образования, которые трансформировались в раковые опухоли. Характеристики для классификации:
- множественные перегородки;
- контраст не накапливают;
- есть незначительное утолщение стенок капсулы и перегородок;
- узелковые кальцификаты.
- Третья категория – это самая неопределённая группа новообразований, поскольку имеет тенденцию к злокачественному перерождению. При радиологическом исследовании фиксируется нечёткий контур, также видны утолщённые перегородки. Структура неоднородная из-за наличия участков с кальциевыми отложениями. Предрасполагающими факторами к злокачественному перерождению могут быть инфекционные заболевания и травмы почек. В любом случае показано оперативное лечение. В данной категории 50 % кистозных новообразований перерождаются в злокачественные опухоли. Краткие характеристики для классификации:
- накапливают контрастное вещество;
- нечёткие контуры;
- утолщённые стенки;
- выраженная кальцификация;
- неоднородные участки.
- К четвёртой категории относят кисты, которые в большинстве случаев (80-90 %) злокачественно перерождаются. Обычно это твёрдая масса (с некротическим либо кистозным компонентом) или полость со значительным количеством жидкого содержимого. Контур образования может быть бугристым и неровным. Поскольку в составе кисты присутствует тканевый компонент, местами она может накапливать контрастное вещество. Это косвенно указывает на перерождение (малигнизацию). Данная категория требует немедленного оперативного лечения. Краткие характеристики:
- для них характерны все признаки третьей категории;
- накапливают контраст;
- присутствует тканевый компонент.
Важно: чтобы определить контрастирование кистозных новообразований почек на КТ, проводится сравнение контрастности органа по шкале Хаусфилда, в которой используются единицы HU. Нужно сравнить снимки до и после процесса введения контрастного вещества. Доказательством контрастирования считается изменение контрастности на 15 HU единиц.
Кисты почек, классификация которых рассмотрена выше, делятся на несколько категорий по морфологическим признакам в зависимости от риска их злокачественного перерождения. Эти признаки определяются при проведении МРТ или КТ. Классификация по Bosniak определяет тактику лечения и наблюдения за новообразованием. Именно поэтому данную классификацию можно представить в таком виде:
- 1 и 2 категория по Bosniak – игнорирование;
- 2F категория по Bosniak – обследовать и наблюдать;
- 3 категория по Bosniak – удалять.
Внимание: самым точным методом дифференциальной диагностики кист является гистологическое исследование.
Несмотря на вышесказанное, существует ряд признаков, по которым можно отличить сложную кисту от простой и предположить её злокачественное перерождение. Вот эти признаки:
- Кальцификация.
- Перегородки в полости кистозного новообразования.
- Повышенная плотность капсулы и перегородок.
- Многокамерность.
- Накопление контрастного вещества.
- Утолщение перегородок и капсулы кистозного образования.
- Узелковые уплотнения в самой капсуле и её перегородках.

В зависимости от присутствия тех или иных признаков выбирается тактика лечения и наблюдения:
- При незначительном отложении кальция патологию можно игнорировать. При кальцификации в виде узелков за кистой нужно наблюдать. При неоднородном отложении кальция в утолщённых стенках прибегают к удалению.
- При компьютерной томографии почечных кист за повышенную плотность принимается показатель выше 15-20 HU. При МРТ объектами повышенной плотности принято считать те, которые имеют интенсивность сигнала выше, чем у воды. Это может указывать на наличие геморрагического содержимого или высокую концентрацию белка. Гомогенные кисты, которые не полностью находятся внутри почки и имеют размер меньше 30 мм можно игнорировать. Большие кисты (более 3 см) и те, что находятся внутри почки, нужно наблюдать. Гетерогенные и плохо визуализирующиеся образования удаляют.
- При тонких и ровных перегородках толщиной менее 1 мм кисту можно игнорировать. Наблюдать необходимо кистозные образования с перегородками толщиной больше 1 мм. Удаляются новообразования с неоднородными, толстыми перегородками, содержащими узловые включения.
- Главный признак злокачественного перерождения – накопление кистой контрастного вещества, поэтому любое кистозное образование с таким признаком обязательно удаляется. При усилении плотности кисты после введения контраста не более чем на 10 HU, новообразование можно игнорировать. Если интервал усиления плотности составляет 10-15 единиц, за опухолью наблюдают. При усилении плотности больше чем на 15 единиц образование удаляют.
- Все многокамерные новообразования почек обязательно подлежат удалению.
- Капсулы с мелкими узелковыми уплотнениями, не накапливающими контрастное вещество, можно только наблюдать. Все остальные кистозные новообразования удаляются хирургическим путём.
- Утолщение стенок по причине инфицирования требует тщательного наблюдения. Все остальные образования с утолщёнными стенками подлежат удалению.
источник
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Врожденные аномалии почек
Плотность паренхимы почек на нативных изображениях при проведении компьютерной томографии около 30 HU. Размеры почек весьма разнообразны. Если наружный контур почки ровный, и паренхима равномерно истончена, вероятна односторонняя гипоплазия почки. Уменьшенная почка не обязательно является больной.
Если почка прилежит к подвздошной кости, это не всегда признак эктопии. Там может находиться пересаженная почка. Ее сосуды соединены с подвздошными, а мочеточник с мочевым пузырем.
Расположение и количество почечных артерий весьма вариабельны. Их необходимо внимательно посмотреть для подтверждения стеноза, как причины ренальной гипертензии. Встречается полное или частичное удвоение мочеточника. Для полного удвоения почки характерно удвоение почечной лоханки.
Иногда жировая клетчатка пониженной плотности в воротах имеет нечеткую границу с окружающей паренхимой почки из-за хода жесткости рентгеновского излучения или эффекта парциального объема. При этом сопоставление прилежащих срезов покажет, что визуализируется только жировая клетчатка ворот почек. А истинная опухоль в этом примере прилежит к заднему краю правой доли печени.
Кисты в почках у взрослых людей часто обнаруживают случайно. Они могут локализоваться в любом участке паренхимы. Кисты, расположенные около почечной лоханки, напоминают гидронефроз. Доброкачественные кисты обычно содержат серозную прозрачную жидкость плотностью от -5 до +15 HU. Усиления после инъекции КБ не происходит, т. к. кисты не имеют сосудов. Измерение плотности кисты может быть не всегда точным из-за эффекта частного объема на данном срезе или эксцентрично расположенного окошка области интереса. При этом только правильное расположение области интереса в центре кисты позволяет определить ее истинную плотность (около 10 HU). В редких случаях, когда возникает кровоизлияние в доброкачественные кисты, на неусиленных изображениях определяется увеличение плотности ее содержимого. После введения контрастного вещества изменения плотности не происходит.
Увеличение плотности или обызвествление образований почек указывают на перенесенный туберкулез, эхинококковую инвазию или почечноклеточный рак. Разница между изображениями до и после контрастного усиления также дает информацию о функции почек. При хорошей перфузии спустя приблизительно 30 с определяется первая фаза накопления контрастного вещества, которая начинается с коркового вещества. Еще через 30 — 60 с контрастный препарат экскретируется в более дистальные канальцы, вызывая усиление мозгового вещества — возникает гомогенное усиление всей почечной паренхимы.
Внешний вид почек с множественными кистами у детей, имеющих врожденный аутосомно-рецессивный поликистоз, заметно отличается от кист у взрослых, которые обычно являются случайной находкой. Поликистоз почек у взрослых — аутосомно-доминантное заболевание, сопровождающееся множественными кистами в печени, желчных путях, реже — в поджелудочной железе и наличием аневризм сосудов мозга или брюшной полости.
Кисты около почечной лоханки можно спутать с 1 стадией гидронефроза, которая на нативных изображениях характеризуется расширением лоханки и мочеточника. Во 2 стадии гидронефроза границы почечных чашечек становятся нечеткими. В 3 стадии наступает атрофия паренхимы почек.
Для диагностики только нефролитиаза не следует применять компьютерную томографию почек, т. к. это связано со значительной лучевой нагрузкой на пациента. При нефролитиазе, как и при гидронефрозе, методом выбора является УЗИ.
В 3 стадии хронического гидронефроза объем паренхимы уменьшается и определяется в виде узкой полоски ткани, при этом развивается атрофия, и почка не функционирует. В сомнительных случаях обнаружение расширенного мочеточника отличает гидронефроз от окололоханочной кисты. Контрастное вещество накапливается в расширенной почечной лоханке, но не в кистах.
Солидные опухолевые образования почек
Контрастное усиление часто помогает отличить эффект частного объема доброкачественной кисты от гиподенсной опухоли почки. Однако КТ-изображение не содержит специфических данных об этиологии образования, особенно когда новообразование в паренхиме почки имеет нечеткие границы. Негомогенное усиление, инфильтрация окружающих структур и инвазия в лоханку или почечную вену — признаки злокачественности.
Если образование солидное, неоднородной структуры и содержит жировые включения — следует думать об ангиомиолипоме. Доброкачественные гамартомы содержат жировую клетчатку, атипичные мышечные волокна и кровеносные сосуды. Нередко возникает инвазия опухоли в стенку сосудов, что приводит к внутриопухолевым или забрюшинным кровотечениям (здесь не представлено).
Патология почек, связанная с кровеносными сосудами
Если при проникающем ранении или тупой травме живота с помощью ультразвукового исследования выявлена свежая кровь в брюшной полости, необходимо как можно быстрее определить источник кровотечения. Дифференциальный диагноз должен включать не только разрыв селезенки или нарушение целостности крупного сосуда, но также повреждение почки. На неусиленных изображениях признаками разрыва почки является размытость контура почки в зоне повреждения и кровотечения, а также наличие гиперденсной свежей гематомы, располагающейся в забрюшинном пространстве. В данном случае усиленные изображения демонстрируют паренхиму почки с еще хорошим кровоснабжением и сохраненной функцией.
После экстракорпоральной ударноволновой литотрипсии (ЭУВЛ) иногда возникают повреждения почки с формированием небольших гематом или просачиванием мочи из мочеточника. Если после ЭУВЛ возникает стойкая боль или гематурия, необходимо сделать контрольное КТ-исследование. После в/в введения контрастного вещества и экскреции его почками определяются затеки контрастного препарата с мочой в забрюшинное пространство.
На КТ-изображении инфаркт почки обычно имеет треугольную форму в соответствии с ангиоархитектоникой почки. Широкое основание прилежит к капсуле, а треугольный конус постепенно сужается к лоханке. Типичный признак — отсутствие усиления при в/в введении контрастного вещества как в ранней перфузионной, так и в поздней экскреторной фазе. Эмболы обычно формируются в левых отделах сердца или в аорте при ее атеросклеротическом поражении или аневризматическом расширении.
Если после инъекции контрастного вещества в просвете почечной вены определяется участок пониженной плотности, можно думать об асептическом тромбозе или опухолевом тромбозе при раке почки. В представленном случае тромб распространяется в нижнюю полую вену.

источник
Кисты почек на начальных этапах заболевания протекают бессимптомно. Признаки, которые появляются при прогрессировании заболевания, не являются специфическими. Такие же симптомы характерны для других заболеваний почек. Объёмные образования паренхимы почек выявляют во время ультразвукового исследования. Описание УЗИ в Юсуповской больнице проводят квалифицированные специалисты. Обследование пациентов выполняют с помощью аппаратов УЗИ с высокими разрешающими возможностями.
Для лечения пациентов, у которых обнаружили кисту почек, в Юсуповской больнице созданы все условия:
- Уровень комфорта соответствует европейскому;
- Пациенты обеспечены индивидуальными средствами личной гигиены и качественным диетическим питанием;
- Медицинский персонал внимательно относится к пожеланиям пациентов и их родственников.
Для подтверждения диагноза, дифференциальной диагностики кисты почки со злокачественными новообразованиями выполняют компьютерную и магнитно-резонансную томографию (МРТ). Диагностика сложных кист почки проводится профессорами и врачами высшей категории. Ведущие нефрологи анализируют результаты обследования на заседании Экспертного Совета и коллегиально вырабатывают тактику ведения пациента.
Киста почки представляет собой полое образование, окружённое капсулой и заполненное жидкостью. Киста бывает округлой или овальной формы. Может локализоваться в одной или обеих почках. Кисты почек бывают единичными или множественными. Кистозные образования располагаются под капсулой, в толще паренхимы органа или в области ворот почки.
По описанию УЗИ выделяют солитарные и мультилокулярные кисты почек. Солитарная киста имеет размеры от 10 до 12см. Это тонкостенная полость, которая наполнена серозной жидкостью. Полость мультилокулярной кисты разделена перегородками. Это наследственно детерминированное заболевание. Мультилокулярные кисты могут перерождаться в злокачественную опухоль.
Когда при описании УЗИ почек врач функциональной диагностики видит в паренхиме почек множество полостей различных размеров и формы, заполненных жидкостью, такое заболевание называется поликистозом. Это врождённая патология мочевыделительной системы. Поликистоз часто диагностируется у детей.
Основным методом исследования при наличии патологии органов мочевыделительной системы является УЗИ. С помощью трансабдоминального ультразвукового исследования выявляют объёмные образования паренхимы почек. Подготовка к УЗИ мочеполовой системы заключается в употреблении пациентом 1,5-2 литров чистой негазированной воды накануне исследования.
Во время проведения ультразвукового исследования врач устанавливает датчики на передней брюшной стенке и в поясничной области. Киста почек представляет собой анэхогенную структуру. Позади ней видна «звуковая дорожка» усиления. В полости кистозного образования иногда можно увидеть перегородки и кальцификаты. Обследование дополняют допплерографией почечных сосудов. Этот метод исследования позволяет оценить, какое влияние оказывают кисты на почечный кровоток.
Для того чтобы процедура прошла успешно, пациенту необходимо наполнить мочевой пузырь. Ему рекомендуют выпить около полтора литра чистой воды за два часа до начала исследования. Не следует употреблять газированную воду, поскольку наличие в жидкости газов приводит к их скоплению в кишечнике, что препятствует проведению исследования. Не стоит употреблять сладкие соки, которые приводят к загазованности кишечника.
Пациенту непосредственно перед исследованием предлагают снять одежду с верхней половины тела и надеть медицинский халат. Лучше на процедуру УЗИ почек прийти в спортивном костюме, женщине подойдёт лёгкое платье. В Юсуповской больнице пациентам выдают разовые полотенца для снятия геля после процедуры.
Перед исследованием пациент даёт письменное согласие на проведение процедуры. Ему объясняют, что во время УЗИ почек не возникает болевых ощущений, процедура не требует анестезии. При нанесении геля может возникнуть чувство лёгкой прохлады, которая у некоторых особо чувствительных людей вызывает дискомфорт. Он исчезает спустя несколько минут.
Продолжительность процедуры УЗИ почек – около тридцати минут. Всё это время пациент лежит на кушетке. Врач функциональной диагностики наносит на поверхность тела в области поясницы индифферентный гель, а затем к коже приставляет датчик. На мониторе компьютера появляется изображение органа. Специалист замеряет его размеры, смотрит структуру тканей, определяет толщину паренхимы почек, объём их чашечно-лоханочной системы. Также врач может увидеть кисту, конкременты, расширение или сморщивание почки, аномалии её строения. При наличии препятствия для хорошего оттока мочи на УЗИ можно увидеть эхоскопические признаки гидронефроза.
Результаты УЗИ почек не являются окончательным диагнозом – это только медицинское заключение. Для постановки диагноза нефрологи Юсуповской больницы анализируют данные этого исследования, лабораторных анализов, рентгеноскопии и компьютерной томографии, которую назначают при наличии показаний.
Процедура ультразвукового исследования почек не имеет противопоказаний и обычно переносится без осложнений. Во время процедуры могут возникнуть трудности по причине выраженного ожирения или наличия в кишечнике газа.
На УЗИ толщина почки взрослого человека варьирует от 40 до 50мм, ширина – от 50 до 60мм, длина находится в диапазоне от 100 до 120мм. Нормальная паренхима органа имеет толщину около 23мм.
На УЗИ почки имеют бобовидную форму, ровный чёткий наружный контур. Левая почка расположена несколько выше правой. Капсула повышенной эхогенности толщиной 1,5мм. Эхоскопическая плотность пирамидок почки несколько ниже, чем у паренхимы, а почечный синус по эхоскопической плотности идентичен околопочечной клетчатке.
В норме чашечно-лоханочная система визуально не определяется. При наполненном мочевом пузыре она анэхогенная. На УЗИ переднезадние размеры почки не более15мм, а подвижность органа при дыхании находится в пределах 2-3мм. Размеры обеих почек могут быть одинаковы или отличаться не более чем на 2 см.
В заключении УЗИ врач указывает, нет ли аномалии структуры почек. Он подчёркивает, есть ли киста, где она расположена и каких размеров, имеется ли аплазия или гипоплазия, губчатая почка. Обращается внимание на наличие объёмных образований, их эхогенность и эхоструктуру.
Если по описанию УЗИ врачи обнаружили сложную кисту почек, пациенту назначают магнитно-резонансную томографию. Обследование проводят с помощью новейших аппаратов ведущих мировых производителей. Они обладают высокими разрешающими способностями, позволяют выявлять мельчайшие изменения структуры паренхимы почек.
Солитарные образования на компьютерных томограммах имеют вид округлых или овальных образований с чёткими контурами. Они заполнены жидкостью. Мультилокулярные кисты состоят из множества камер различного размера. Для того чтобы провести дифференциальную диагностику кисты с опухолью почек, выполняют МРТ с контрастированием. Накопление контраста при МРТ кисты почки свидетельствует в пользу злокачественного характера новообразования.
Для того чтобы пройти диагностику кисты почек с помощью ультразвукового исследования, компьютерной и магнитно-резонансной томографии, звоните по телефону. В Юсуповской больнице проводят комплексное обследование пациентов, у которых врачи подозревают наличие патологии почек. Кроме выполнения УЗИ, КТ и МРТ, изучают активность выделительной системы с помощью экскреторной урографии, динамической сцинтиграфии, МРТ-урографии. Сложные случаи заболевания обсуждают на заседании Экспертного Совета с участием кандидатов и докторов медицинских наук. Ведущие нефрологи Москвы коллегиально устанавливают диагноз и вырабатывают тактику ведения пациента с кистой почек.
источник
Выделяют две основные категории кист почки: простые и сложные кисты почки. Простая киста почки состоит из одной камеры, заполненной жидкостью. Простая киста почки достаточно распространена и риск ее озлокачествления невысок. Второй вид – сложная киста почки. Понятие «сложная киста почки» включает в себя кисты, имеющие ряд признаков, делающих их потенциально опасными с точки зрения развития ракового процесса. Сложные кисты могут быть многокамерными, с измененными стенками, кальцификацией и перегородками.
Классификация кист почек – классификация Bosniak
Упрощенно классификацию кист почки Bosniak можно представить следующим образом:
BosniakI: простая киста почки
BosniakII: минимально осложненная киста почки
BosniakIIF: вероятнее всего доброкачественная киста почки, но требуется дополнительное обследование
BosniakIII, IV: кисты почки, которые требуют обязательного хирургического лечения.
BosniakIV тип кисты почки – это неизбежно злокачественное новообразование, а среди кист, относящихся к III типу по Bosniak, 80-90% являются злокачественными.
«Игнорировать», «Наблюдать», «Удалять»
Таким образом, классификация кист почек по Bosniak предусматривает деление кист почек в зависимости от риска перерождения кисты почки в рак по их морфологическим признакам, определяемым при компьютерной или магнитно-резонансной томографии. Степень по классификации Bosniak определяет тактику обследования и лечения кисты почки. Поэтому классификацию кист почек по Bosniak можно представить и в таком виде:
BosniakIIF→ «наблюдать и обследовать»
Сейчас более подробно рассмотрим признаки кист почек, на которых основана классификация Bosniak. Несмотря на то, что наиболее точным методом дифференцировки кист почек является гистологическое исследование, существует ряд признаков, которые помогают отличить простую кисту почки от сложной, и предположить злокачественное это новообразование или нет.
Таким образом, существуют следующие признаки, определяемые при визуализирующих методах исследования и позволяющие установить, что киста почки НЕ является простой:
- Кальцификация
- Повышенная плотность кисты почки
- Наличие в полости кисты перегородок (септ)
- Многокамерность кисты почки
- Накопление контраста кистой почки
- Узелковые уплотнения стенки и перегородок кисты почки
- Утолщение стенки и перегородок кисты почки
Кальцификация
Описание характера кальцификации кисты почки имеет немаловажное значение для классификации кисты почки.
| «Игнорировать» | «Наблюдать» | «Удалять» |
| Незначительное отложение кальция в стенках и перегородках кисты | Отложение кальция в стенках и перегородках кисты в виде узелков | Утолщение стенки кисты с неоднородным отложением кальция |
Повышенная плотность кисты почки
При компьютерной томографии (КТ) повышенной плотностью считается плотность кисты почки>20 HU (единиц Хоунсфильда). При магнитно-резонансной томографии (МРТ) объектами с повышенной плотностью считаются все образования, имеющие большую интенсивность сигнала, чем вода при Т1-взвешенном изображении. Повышенная плотность или интенсивность сигнала свидетельствует о наличии в полости кисты геморрагического содержимого (крови) или о высоком содержании белков в жидкостном компоненте кисты.
| «Игнорировать» | «Наблюдать» | «Удалять» |
| Кисты с четким контуром, размером менее 3 см, НЕ расположенные полностью интраренально (внутри почки); гомогенные (однородные) кисты. | Кисты полностью расположенные интраренально, так как нельзя точно оценить стенки кисты; кисты размером более 3 см | Кисты, плохо визуализирующиеся; гетерогенные кисты (неоднородного строения) |
Наличие в полости кисты перегородок (септ)
источник
Выделяют две основные категории кист почки: простые и сложные кисты почки. Простая киста почки состоит из одной камеры, заполненной жидкостью. Простая киста почки достаточно распространена и риск ее озлокачествления невысок. Второй вид – сложная киста почки. Понятие «сложная киста почки» включает в себя кисты, имеющие ряд признаков, делающих их потенциально опасными с точки зрения развития ракового процесса. Сложные кисты могут быть многокамерными, с измененными стенками, кальцификацией и перегородками.
Классификация кист почек – классификация Bosniak
Упрощенно классификацию кист почки Bosniak можно представить следующим образом:
BosniakI: простая киста почки
BosniakII: минимально осложненная киста почки
BosniakIIF: вероятнее всего доброкачественная киста почки, но требуется дополнительное обследование
BosniakIII, IV: кисты почки, которые требуют обязательного хирургического лечения.
BosniakIV тип кисты почки – это неизбежно злокачественное новообразование, а среди кист, относящихся к III типу по Bosniak, 80-90% являются злокачественными.
«Игнорировать», «Наблюдать», «Удалять»
Таким образом, классификация кист почек по Bosniak предусматривает деление кист почек в зависимости от риска перерождения кисты почки в рак по их морфологическим признакам, определяемым при компьютерной или магнитно-резонансной томографии. Степень по классификации Bosniak определяет тактику обследования и лечения кисты почки. Поэтому классификацию кист почек по Bosniak можно представить и в таком виде:
BosniakIIF→ «наблюдать и обследовать»
Сейчас более подробно рассмотрим признаки кист почек, на которых основана классификация Bosniak. Несмотря на то, что наиболее точным методом дифференцировки кист почек является гистологическое исследование, существует ряд признаков, которые помогают отличить простую кисту почки от сложной, и предположить злокачественное это новообразование или нет.
Таким образом, существуют следующие признаки, определяемые при визуализирующих методах исследования и позволяющие установить, что киста почки НЕ является простой:
- Кальцификация
- Повышенная плотность кисты почки
- Наличие в полости кисты перегородок (септ)
- Многокамерность кисты почки
- Накопление контраста кистой почки
- Узелковые уплотнения стенки и перегородок кисты почки
- Утолщение стенки и перегородок кисты почки
Кальцификация
Описание характера кальцификации кисты почки имеет немаловажное значение для классификации кисты почки.
| «Игнорировать» | «Наблюдать» | «Удалять» |
| Незначительное отложение кальция в стенках и перегородках кисты | Отложение кальция в стенках и перегородках кисты в виде узелков | Утолщение стенки кисты с неоднородным отложением кальция |
Повышенная плотность кисты почки
При компьютерной томографии (КТ) повышенной плотностью считается плотность кисты почки>20 HU (единиц Хоунсфильда). При магнитно-резонансной томографии (МРТ) объектами с повышенной плотностью считаются все образования, имеющие большую интенсивность сигнала, чем вода при Т1-взвешенном изображении. Повышенная плотность или интенсивность сигнала свидетельствует о наличии в полости кисты геморрагического содержимого (крови) или о высоком содержании белков в жидкостном компоненте кисты.
| «Игнорировать» | «Наблюдать» | «Удалять» |
| Кисты с четким контуром, размером менее 3 см, НЕ расположенные полностью интраренально (внутри почки); гомогенные (однородные) кисты. | Кисты полностью расположенные интраренально, так как нельзя точно оценить стенки кисты; кисты размером более 3 см | Кисты, плохо визуализирующиеся; гетерогенные кисты (неоднородного строения) |
Наличие в полости кисты перегородок (септ)
| «Игнорировать» | «Наблюдать» | «Удалять» |
| Тонкие и ровные перегородки ( 03uro.ru Поликистоз почек является наследственным заболеванием. Его развитие связано с аномальным геном, который передается от родителей к ребенку. В результате еще в первые недели развития эмбриона в почках нарушается кровообращение, разрастается патологическая ткань. Появляется много мелких кист. Губчатая почка — также врожденное заболевание, возникающее в результате нарушения развития эмбриона в первые недели. Отдельные участки почки содержат много мелких кист и напоминают губку. Мультикистозная дисплазия — врожденный порок развития, при котором почка полностью атрофирована и замещена кистами. Она не может выполнять свои функции. Если поражены обе почки, то заболевание несовместимо с жизнью — ребенок погибает вскоре после рождения, так как из его крови не выводятся токсичные продукты обмена. Многокамерная киста почки. Встречается крайне редко. В почке находится киста, состоящая из нескольких камер. При этом окружающая ткань почки полностью здорова, имеет нормальное строение и нормально справляется со своими функциями. Одиночная киста почки может быть врожденной, появиться после травмы или перенесенной инфекции мочевыделительной системы. Чаще всего ее причины установить не удается. Она представляет собой полость округлой или овальной формы. Поликистоз почек не проявляется никакими симптомами в течение длительного времени. Чем раньше больного начинают беспокоить проявления, тем хуже прогноз. Возникают тупые боли в пояснице, повышается артериальное давление, количество мочи увеличивается, а ее плотность снижается, она становится более прозрачной. Если эти симптомы появляются у маленького ребенка, то очень скоро присоединяется инфекция (пиелонефрит), сильно нарушается функция почек. При этом боли усиливаются, повышается температура тела, уменьшается количество мочи. Губчатая почка не имеет симптомов. Они появляются при развитии осложнений: мочекаменной болезни, пиелонефрита. При мультикистозной дисплазии одной почки симптомы отсутствуют, так как вторая, здоровая, может полностью справиться со своей функцией. Но со временем патологически измененная почка часто увеличивается в размерах, сдавливает сосуды, внутренние органы. Это может проявляться в виде болей, вздутия живота, запоров и пр. Многокамерная киста не имеет симптомов. Ее осложнениями, так же, как и при других видах кист, могут быть мочекаменная болезнь и пиелонефрит. Одиночная киста почки обычно имеет размеры не более 10 см. Отмечаются тупые боли в области поясницы, в моче периодически появляются примеси крови. Наиболее распространенные осложнения: нагноение кисты, пиелонефрит, повышение артериального давления. Заподозрить кистозные изменения почек самостоятельно невозможно, так как часто они не сопровождаются никакими симптомами, а если сопровождаются, то в основном болями в поясничной области, ‐ общим признаком, который сопутствует многим другим заболеваниям почек. Для своевременного выявления заболевания нужно регулярно являться на профилактические осмотры к нефрологу, проходить обследование. Для диагностики почечных кист врач назначает ультразвуковое исследование, рентген с контрастными веществами, которые вводят внутривенно. Врач назначает медикаментозную терапию, направленную на борьбу с пиелонефритом и повышениями артериального давления, которые осложняют данное заболевание. Хирургическое вмешательство становится необходимым в следующих ситуациях: ● развитие внутреннего кровотечения из почки; ● мочевой камень, нарушающий отток мочи; Во время операции хирург удаляет большие кисты и восстанавливает нормальный кровоток почки. Если осложнений нет, то лечение не проводят. Пациент наблюдается у нефролога и регулярно является на профилактические осмотры. Если пораженная почка сильно увеличивается в размерах и начинает сдавливать соседние органы, то ее необходимо удалить. Проводят операцию, во время которой кисту полностью вылущивают и удаляют. Можно проводить пункцию кисты — прокол через кожу со стороны поясницы и удаление жидкого содержимого. Но такая мера носит временный характер. На механизм зарождения, характер протекания влияют ряд факторов, ниже по тексту постараемся представить их детальный классификационный обзор. Одним из ключевых оснований для формирования в почке подобных образований считается нарушение нормального оттока мочи по нефроновым канальцам, которые по различным причинам оказываются закупоренными. Избыточное скопление мочи влечёт расширение нефрона (основная структурно-функциональная единица почки), иммунитет не оставляет без внимания такие нарушения (изменения). Скопившаяся жидкость ограничивается капсулой из соединительной ткани, возникает киста. Со временем, “водянистый мешочек” способен самостоятельно уменьшиться в размерах, рассосаться, вовсе исчезнуть. Однако подобный сценарий частым не назовешь, и в основном, однажды появившись, киста длительный промежуток времени “оккупирует” просторы организма.
Кистозные формирования способны предстать в простой, сложной форме.
Как отличить сложное образование от простого?
Однако деление на простые/сложные, врождённые/приобретённые, лишь “верхушка айсберга”, поскольку для кистозных образований на почках существует ряд иных классификационных критериев: Парапельвикальный кистоз относят к категории простых, возникает при росте просвета лимфатических сосудов “пронизывающих” синус почки. Термином почечный синус (ПС) именуют располагающуюся внутри сплющенную полость, наполненную белой жировой тканью. К формированию подобного образования более склонен женский организм после сорока пяти лет, этиологический фактор досконально не изучен. Размер варьируется от мм до см. В основном обнаруживают случайно, при плановом УЗИ, распространённость небольшая, до 5% от общего числа диагностированных кистозов. При росте кисты возникают проблемы с мочеиспусканием (нарушается отток мочи из почки в мочевой пузырь, наблюдается кровь в моче), создаётся благоприятная среда для минеральных скоплений (отложений камней). Вопрос хирургического вмешательства становится актуальным при размере превышающем пять сантиметров. Одностороннее новообразование доброкачественной природы, относят к категории простых, развивается в паренхиме, формой напоминает шар, либо овал. Соединения с протоками, перетяжки отсутствует, серозное содержимое капсулы в редких случаях “осложнено” кровяными, или даже гнойными примесями. Часто возникает после травмы, вероятно (свыше 50% случаев) поражение одновременно несколькими кистами. Чаще диагностируют у мужчин старше 50 лет, с левой стороны. Мульткистоз — редкое врождённое одностороннее кистозное поражение, тяжёлый “сценарий” патологии, влечёт серьёзные масштабные нарушения внешнего вида почки, порой практически полностью. Присущие ей функции не выполняются, работоспособность оказывается под угрозой. Внешние изменения настолько сильные, что почка “превращается” в одну большую кисту, участков здоровой ткани практически не остаётся. Печальные последствия мультикистоза, в 20% случаев отражаются на функционале и второй почки, строение которой нарушается. Поликистоз — генетическая предрасположенность, базисный этиологический фактор провоцирующий двухстороннее развитие патологии. Возникающие многочисленные кисты внешне напоминают виноградные гроздья. По мере развития заболевания количество участков здоровой паренхиматозной ткани стремительно сокращается. Форма врождённая, киста “складирует” не жидкое, а эктодермическое содержимое — волосы, жир, частицы кожи. Данная врождённая форма характеризуется устойчивым расширением собирательных почечных канальцев, сопровождается формированием множества маленьких новообразований. Кроме озвученных вариантов, фоном развития кистоза способны стать наследственные патологии
По причинно-следственным признакам классифицируют четыре категории, позволяющие различить степень озлокачествления (тяжесть поражения) патологического процесса. Новообразования простые, доброкачественные, с тонкими стенками, формой напоминающие шар, овал. Во время диагностики (УЗИ, КТ, МРТ) визуализация отчётливая, постоянное наблюдение не требуется. Клиническая картина “тусклая”, практически никак о себе не заявляет.
Природа доброкачественная, структурные изменения минимальные. Полость капсулы содержит единичные тонкие перегородки, толщиной не превышающие одного миллиметра. Возможно накопление кристаллов кальция. Предельный размер для данной категории ограничивается тремя сантиметрами, требуется регулярный диагностический контроль.
Природа доброкачественная, однако количество, толщина стенок, перегородок больше, нежели у образований относящихся к второй категории. Размер превышает тридцать миллиметров, обязателен динамический контроль.
Повышенная склонность к малигнизации, контур капсулы нечёткий, перегородки между камерами утолщённые. Имеются явные участки отложения солей. Требуется операция, риск трансформации в злокачественную опухоль высок, достигая 50%.
Большое количество контрастного вещества (твёрдая масса с некротическими компонентами, содержимое жидкой консистенции) поверхность неровная (бугристая). Рисковая составляющая злокачественного перерождения чрезвычайно высока, достигая 90%, требуется срочная операция. Причины формирования кистозных образований стандартизировать пока не удаётся, чему в немалой степени способствуют:
Перечисленные факторы не позволяют конкретизировать этиологический список. Существуют различные теории и предположения, однако чётко, до конца, причины не выявлены, что существенно затрудняет лечебно-профилактический процесс. Поскольку фундаментально, кистозные образования делятся на врождённые, приобретённые, то этиологическая база для данных видов разнится. Причины формирующие врождённое новообразование скрываются в “недрах” генетического аппарата. Такие “варианты” имеют семейный характер (наследственный), передаваясь подряд нескольким поколениям. На процесс зарождения влияют фактор травматизма, или инфекционная составляющая, их негативное влияние на плод возможно на стадии эмбрионального развития. Что касается этиологических теорий и предположений касательно кист развившихся в процессе жизни, то здесь иная ситуация. Патология почечного канальца (стремительное увеличение количества эпителиальных клеток) по “распространённости и популярности” прочно удерживает лидерство. В результате нарушения нормального оттока мочи, почечный каналец становится “резервуаром” для скопления первичной мочи, увеличивается в размерах, формируется киста. Провоцирующим застой мочи обстоятельством, способен стать патологический (инфекционно-воспалительной природы) процесс, затрагивающий паренхиму, чашечно-лоханочную систему, приводящий к дисфункции почек:
Кроме описанных выше факторов риска, существует теоретическое предположение, что благоприятным фоном генеза кисты на почке являются наследственные аномалии (отклонения нормы) соединительной ткани. Виновными способны “выступить” наследственные патологии:
Предположений и теорий относительно причин провоцирующих развитие кистоза выдвинуто предостаточно, однако строгих (однозначных) классификационных критериев этиологии не сформулированно. Размеры образования — определяющий фактор, при разговоре о клинических проявлениях, напрямую влияющий на симптоматическую картину заболевания. Изначально, пока величины кисты незначительны, никакого дискомфорта не ощущается. Патологический процесс способен длительно оставаться “незаметным” (бессимптомным). Самостоятельное регрессирование (рассасывание) кистоза “фиксируется” редко, плюс отсутствие на ранних стадиях ощутимых клинических проявлений, всё это создаёт благоприятную атмосферу для дальнейшего роста образования. Небольшой дискомфорт, либо периодически беспокоящие незначительные боли в области поясницы, человек игнорирует, или относит к иным заболеваниям, не подозревая угроз для здоровья почек. Два из трёх пациентов до объявления врачебного “вердикта” (постановки диагноза), ничего не догадываются о наличии заболевания. Зачастую проблема диагностируется во время проведения процедуры УЗИ, при выявлении иного патологического процесса, совершенно не относящегося к почечным патологиям. К сожалению, во многих случаях, болезненная симптоматическая картина “рисуется” запоздало, когда момент своевременного лечения упущен. Киста развилась, увеличилась в размерах, патологический процесс пребывает уже на воспалительной, либо гнойной стадии. Постепенно растущие новообразование начинает сдавливать лоханку, мочеточник, препятствуя нормальному оттоку мочи. Возникает застой, провоцирующий:
Застой мочи — предрасполагающий фактор присоединения вторичной инфекции. Причём инфекционные агенты проникают не только в паренхиму, но и “атакуют” само кистозное образование. Клиническая картина дополняется:
Нагноению, либо разрыву воспалённой кисты, сопутствуют признаки, присущие синдрому острого живота (состояние чрезвычайной опасности для брюшной полости пациента, требуется неотложная помощь хирурга)
Локализация болевого синдрома отчётливая, в большинстве случаев совпадает со стороной сформировавшейся кисты. Обратите внимание, что даже достигшие крупных размеров кистозные образования, способны длительно развиваться “бесшумно”, никак о себе не заявляя. Однако учитывая склонность к малигнизации (трансформация доброкачественных клеток в злокачественные), обязателен динамический (регулярный) контроль состояния новообразования. Игнорирование профилактических осмотров чревато рисками возможного диагностирования раковой опухоли. Когда кистоз почки длителен, то симптоматический рисунок заболевания способен “расшириться” признаками сопутствующими хроническому варианту почечной недостаточности (ХПН):
Поражённая почка из-за накапливающей жидкости “тяжелеет”, увеличивается в размерах. В большинстве ситуаций, неоспоримым аргументом для визита к нефрологу у больного считается именно пальпационное обнаружение уплотнения в животе. Киста почки — патология, при негативном развитии способная повлечь чрезвычайно серьёзную опасность, без своевременного лечения вплоть до летального исхода. Перечень печальных вариантов “продолжения” кистоза возглавляет разрыв крупного, обычно инфицированного образования. Факторов, способных стать катализаторами подобного сценария предостаточно, порой хватает незначительного травматического воздействия. Неутешительный итог разрыва — брюшную полость “наполняет” патологическое содержимое кисты, провоцируя воспаление. Развивается перитонит — тяжелейшее патологическое состояние несущее огромную угрозу, требующее немедленной операции. Кроме разрыва, среди прочих вероятных осложнений упомянем нагноение, состояние требующее операции. Сопутствующая триада клинических проявлений:
Однако для почечного кистоза, разрывом и инфицированием перечень возможных печальных последствий не ограничивается. Разрастаясь, крупное образование начинает сдавливать сосудистые “структуры” почки, нормальное функционирование нарушается, развивается уремия. Происходит самоотравление организма продуктами белкового обмена (почечные токсины заражают кровь). Причём такой сценарий более характерен при появлении новообразований на обеих почках (двухсторонний патологический процесс). Вдобавок, говоря про осложнения кисты на почке, не стоит забывать о рисках малигнизации и гидронефроза. Установить детальную картину структуры и локализации кисты помогает проведение стандартных диагностических процедур, объект исследования (почка): Выяснить степень озлокачествления (“проверка на рак”) помогут методики радиоизотопного исследования:
Среди обязательно назначаемых процедур клинический анализ крови, мочи. Если наличие кистозного образования “подтверждено”, то тактический рисунок лечебного процесса тесно связан с величиной диагностированной опухоли. Киста способна длительно никак не тревожить, оставаясь в размерах неизменной, либо динамика роста незначительная. Для подобной ситуации, терапевтические решения отсутствуют, занимают выжидательную позицию. Однако требуется постоянный контроль (УЗИ показано каждые полгода), чтобы вовремя отслеживать возможные изменения состояния (структуры и размеров кисты). Направленность консервативного лечения определяется исключительно врачом-нефрологом, отталкиваясь от причин развития патологии. Фармацевтические препараты не в состояние сделать так, чтобы образование “рассосалось” полностью. Медикаментозная терапия позволит только снизить негативные клинические проявления — частично облегчить состояние больного. Лекарственная форма терапии показана при кистозах сопровождаемых пиелонефритом, провоцирующих рост артериального давления, либо развитие хронической почечной недостаточности. Перечень используемых фармацевтических средств:
Если размеры новообразований растут (превышая 4.5 см), почка перестаёт нормально функционировать (сдавливаются ткани, нарушается кровообращение), тогда рассматривают вопрос операции. Среди предлагаемых вариантов хирургического вмешательства: Кистозное дренирование — патологическое содержимое, сделав небольшой прокол, под контролем УЗИ удаляют. Во избежания рецидивов, полость капсулы после “очистки” наполняют склерозирующим веществом, способствующим “склеиванию” стенок, формированию соединительной ткани. Травматичность подобной операции минимальная, способ наиболее щадящий. Образования крупного размера оперируются лапароскопической методикой. Через небольшой разрез в области локализации кистозного образования удаляется полностью вся капсула, вместе со всем содержимым. Если разрастающаяся киста глубоко “проникла” в паренхиму, тогда рассматривается вопрос расширения хирургического поля. Оценивают целесообразность проведения:
По окончанию операции по удалению кисты показана терапия антибиотиками, болеутоляющими. По необходимости, возможно дополнительное назначение противовоспалительных фармокологических препаратов. Не зависимо от лечебных методик, кистоз почки обязывает пациента провести ощутимую корректировку питательного рациона.
Придерживаясь рекомендаций по диете вы значительно повысите шансы в борьбе против подобной патологии, однако одной корректировки режима питания будет мало, чтобы “одолеть” кистоз почки. Халатное отношение к проблеме неприемлемо, требуется выполнять все врачебные назначения, систематически контролируя развитие заболевания. Требуется чётко осознавать, домашняя терапия кистоза почки не способна кардинально повлиять на состояние новообразования. Эффективность многочисленных народных рецептов незначительная. Вероятность положительной динамики актуальна исключительно для простых (одиночных), небольшого размера новообразований, не имеющих никаких осложнений. Самостоятельные манипуляции (действия) несут опасность, степень которой возрастает в зависимости от размера образования, вида, актуальной стадии патологии. Чрезмерное воздействие компонентов рецепта способно спровоцировать разрыв кисты, повлечь серьёзные осложнения. Среди допустимых средств отвары и настои некоторых лекарственных трав, но повторюсь, непременно предварительно посоветуйтесь с врачом. Возможно кроме сэкономленного времени вы получите гораздо больше, исключите риски развития опасных осложнений. Перечень профилактических мероприятий
Прогноз по заболеванию различен, сценарий развития патологии зависит от размера, вида новообразования:
Если у вас выявлена киста на почке это не приговор, а только поставленный диагноз. Подобное заболевание успешно лечится, риски рецидивов минимальны, разумеется при условии полного соблюдения врачебных назначений. Интересуйтесь здоровьем, до свидания. Роман Викторович, спасибо за ответ! К сожалению, сейчас выложить снимки здесь нет возможности. Носили снимки к профессору Б.П.Матвееву (и первый раз, и второй). Он сказал, что за 8 месяцев никаких изменений не видит. Тем не менее, в первый раз он однозначно сказал — многокамерная киста, КТ — раз в 6 месяцев. Во второй раз — тоже, говорит, киста. Но как-то все туманно. Говорит — лучше вырезать и все. Самое главное — непонятно с этим накапливанием контраста перегородками. Было в первый раз или нет? В первый раз ввели 60 мл Омнипака, во второй раз — 100 мл — есть ли разница? КТ в первый раз делали в Медицинском центре при Спецстрое. Дословно в заключении: Правая почка увеличена в размерах за счет наличия в ее верхней трети по передней поверхностиобъемного образования неправильной формы, с неровными контурами, неоднородной жидкостной плотности. Плотность снижается от периферии к центру. Образование на 1/2 расположено внепочечно. Размеры 30*38*35мм. После введения контраста накопления его структурами образования не отмечается. Отмечается накопление контраста по периферии образования — капсула? Сосудистые ножки дифференцированы. Паранефральная клетчатка не изменена. Рентгеноконтрастных конкрементов в проекции чашечно-лоханочной системы не выявлено. Признаков лимфоаденопатии не определяется. Через 8 месяцев на УЗИ — все то же. МСКТ делали в Академии Сеченова (проф. Королева И.М.). Дословно: Насчет резекции сказал — можно попробовать! Но больше вероятности за полное удаление (я так понимаю, из-за близости к сосуду?). источник |