Параовариальная киста относится к доброкачественным новообразованиям. Это достаточно распространённая гинекологическая патология, причины развития которой до конца не установлены. Опасность для здоровья представляет активный рост образования. Возможно только радикальное удаление кисты. Чем раньше выставлен диагноз, тем лучше прогноз для жизни и детородной функции. Каковы симптомы развития данной патологии, методы лечения и профилактики, необходимо знать каждой женщине.
Это одна из разновидностей доброкачественных опухолей яичников, каждая десятая диагностированная киста является параовариальной. Образование расположено около яичника, на связках, соединяющих его с маточной трубой, и содержит жидкость. Может сформироваться в любом возрасте. Чаще обнаруживается вблизи правого яичника. Гинекологи связывают подобный процесс с особенностями кровообращения.
Внешне параовариальная киста яичника напоминает округлое или овальное образование
Правосторонняя киста имеет ряд особенностей:
- быстрый рост;
- частое сращение со стенкой матки;
- соединение с маточными связками с помощью ножки;
- осложнения с развитием острого живота.
Реже встречается левосторонняя киста. Она проявляет себя менее ярко и не достигает больших размеров. Отличительной чертой является широкое основание, соединяющее её с маточными связками. Поэтому такие грозные осложнения, как перекрут ножки и разрыв стенок кисты, наблюдаются реже.
Также возможно образование кист с обеих сторон.
По размерам кисты, не превышающие 2—3 см, считаются маленькими, чаще протекают бессимптомно. Большие новообразования достигают в размерах 5—15 см, имеют характерные клинические признаки, прикрепляются к маточным связкам с помощью ножки и часто дают осложнения.
Параовариальные кисты отличаются не только по локализации и размерам, но и по мобильности. Крупные кисты на тонкой ножке перемещаются легко, вызывают боли, легко могут лопнуть. Неподвижные образования, даже больших размеров, менее подвержены разрыву.
Формируется после достижения половой зрелости, но по статистике есть небольшой процент пациентов, у которых киста образуется в детстве.
Точные причины их возникновения не выявлены, но существует ряд предрасполагающих факторов.
- воздействие на плод неблагоприятных факторов (считается, что кисты этого вида образуются из остатков эмбриональной ткани при нарушениях внутриутробного развития);
- раннее наступление менструаций (в 11—13 лет);
- хронический воспалительный очаг в малом тазу, в том числе на фоне инфекций, передающихся половым путём;
- наличие в анамнезе абортов и выкидышей;
- бесконтрольное применение пероральных контрацептивов, что чревато резкими колебаниями гормонального фона;
- эндокринные болезни, в том числе сахарный диабет, патология щитовидной железы, аденома гипофиза;
- наследственная предрасположенность к развитию кистозных образований;
- хроническое физическое и нервное перенапряжение;
- температурные перепады и прогревание нижней части живота (сауна, грязи при лечении гинекологических болезней, пояснично-крестцового остеохондроза);
- избыточное воздействие ультрафиолета при посещении солярия;
- беременность, фаза полового созревания, климакс, так как в эти периоды жизни женщины наблюдаются резкие перемены гормонального фона.
Симптомы появляются, если кистозное образование достигает в размерах 3—5 см. До этого момента оно обычно себя никак не проявляет и обнаруживается случайно при гинекологическом обследовании.
Симптоматика неразрывно связана, в первую очередь, с размерами образования
Полость с жидкостью значительных размеров часто вызывает боли тянущего или распирающего характера. Они локализуются со стороны образования в нижней части живота, иррадиируют (отдают) в подреберье, пояснично-крестцовую или паховую область. Причина болевого синдрома заключается в давлении кисты на окружающие органы. Появление болей обычно провоцируют физическая нагрузка, переохлаждение или перегрев тела, стрессы, натуживание. Характерной особенностью болей является то, что они могут затихать самостоятельно, без приёма анальгетиков.
Возможны также следующие проявления:
- Болезненное и учащённое мочеиспускание.
- Боли в животе неопределённой локализации, сопровождающиеся неустойчивым стулом, при котором запоры сменяются поносами. Пациентки часто жалуются на болезненную дефекацию и метеоризм.
- Мучительные, нерегулярные, скудные или обильные месячные, вплоть до маточных кровотечений. Могут быть мажущие кровянистые выделения, не связанные с менструальным циклом, нередко появляющиеся во время беременности.
- Одностороннее выпячивание в нижней части живота, если киста, расположенная в этой зоне, растёт быстро и достигает больших размеров.
Как правило, наличие небольшой полости не влияет на шансы наступления беременности и вынашивания здорового ребёнка. Сама беременность может дать толчок к росту кистозного образования с возможными осложнениями.
Параовариальная киста яичника на УЗИ выглядит как полость, наполненная жидкостью, имеющая разные размеры, структуру и степень окрашивания
Какие процедуры помогают выявить наличие образования? Важны следующие диагностические мероприятия:
- Тщательный сбор анамнеза (сведений).
- Гинекологическое бимануальное обследование, при котором крупная киста может быть прощупана в нижней части живота. Врач ощутит под пальцами округлое, упругое, часто болезненное при пальпации образование с довольно ограниченной подвижностью.
- УЗИ органов малого таза внутривлагалищным и трансабдоминальным способом (через наружную брюшную стенку). Специалист видит тонкостенное округлое образование вблизи яичника с прозрачным содержимым, соединённое с маточными связками. Редко внутри кистозной полости определяется мелкодисперсная взвесь.
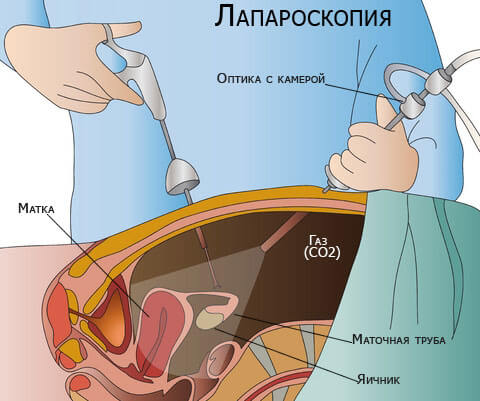
Для установки причин длительного бесплодия может применяться диагностическая лапароскопия. Кроме того, используются другие инструментальные методы, в том числе МРТ органов брюшной полости. Проводится гистологический анализ для исключения злокачественного перерождения. Материал для биопсии хирург берёт во время операции.
Отличия параовариальной кисты от других новообразований яичников:
- локализация вне придатков (верхний полюс кисты граничит с фаллопиевой трубой, нижний — с яичником);
- однокамерное полостное образование;
- размер может быть более 10 см;
- содержимое полости прозрачное, однородное, водянистого характера, при биохимическом анализе определяется высокое содержание белка;
- капсула образования тонкая, эластичная, легко растягивается при накоплении жидкости;
- медленный рост;
- практически не перерождается в рак.
Этот вид образования имеет отличительную черту: самопроизвольно или под действием лекарств никогда не рассасывается.
Дифференциальный диагноз должен проводиться с рядом патологических состояний.
Внематочная беременность относится к ургентным (неотложным) состояниям, чаще развивается в маточных трубах. При осмотре на гинекологическом кресле матка более подвижная, чем в норме, отмечается резкая болезненность заднего свода влагалища, при пункции в эту область получают кровь. Главным признаком можно считать положительный тест на беременность.
В диагностике злокачественного новообразования яичников, кроме гинекологического осмотра и инструментального обследования, в том числе МРТ, необходим анализ крови на содержание онкомаркеров.
Также нужна дифференциальная диагностика с острым аппендицитом, болезнями кишечника и мочеполовой системы. Поэтому важно всестороннее обследование пациентки, сбор необходимых анализов и консультация узких специалистов.
Таблица дифференциально-диагностических признаков параовариальной кисты
| Дифференциально-диагностические признаки кисты | |||||
| Симптом | Кисты яичников | Эндометриоз | Хронический сальпингоофорит | Миома матки | Первичная альгодисменорея |
| Хронические тазовые боли | тянущие, ноющие | постоянные, с иррадиацией в прямую кишку, поясницу перед или во время менструации | постоянные, тупые или ноющие, усиливающиеся при менструации | постоянные, иногда схваткообразные | во время менструации, схваткообразные |
| Бесплодие | нет | 20,8% | нет | нет | нет |
| Диспареуния (боль во время полового акта) | нет | 38% | 29% | нет | нет |
| Нарушения менструального цикла | олигоменорея (при СПКЯ) | мажущие выделения, гиперменорея, альгодисменорея | альгодисменорея (45%) | обильные и длительные менструации | болезненные менструации |
Никакие консервативные методы не могут вылечить эту патологию. Рассасывание кисты невозможно под воздействием лекарств.
Пациенты часто спрашивают лечащего гинеколога о разрешении использовать методы народной медицины, надеясь избежать оперативного вмешательства. Народные рецепты предлагают различные варианты применения травяных сборов с добавлением мёда, сока алоэ. Они принимаются внутрь в определённых дозах в виде настоек или отваров. Известны рекомендации по местному использованию целебных смесей, вводимых во влагалище с помощью тампонов и спринцеваний.
Если нет противопоказаний, индивидуальной непереносимости ингредиентов смесей, эти методы использовать можно. Они усилят иммунную защиту организма, улучшат микрофлору влагалищной среды, но кардинально проблему не решат. Если параовариальная киста будет расти, рано или поздно встанет вопрос об операции.
Рекомендуется при больших размерах образования, болях, наличии осложнений. Оперативное вмешательство проводится в обязательном порядке перед ЭКО (экстракорпоральным оплодотворением), чтобы обеспечить гладкое течение беременности.
Осуществляются следующие виды хирургического лечения:
- Лапароскопия — эндоскопическая операция с небольшими разрезами, ход которой хирург-гинеколог контролирует, глядя на монитор компьютера. Методика вмешательства очень щадящая. Удаляется только киста (энуклеация), яичник сохраняется. Поэтому реабилитация проходит быстро, а женщина сохраняет детородную функцию.
- Лапаротомия — внутриполостная операция с широким доступом по средней линии живота. Проводится при крупных кистах, часто сопровождается удалением яичника. Отличается травматичностью и длительным восстановлением состояния здоровья.
Пункция кисты проводится под контролем эндоскопа. Жидкость, содержащаяся в кистозной полости, удаляется. Затем в середину образования вводится спиртовой раствор, вызывающий «склеивание» внутренних поверхностей стенок кисты. Это необходимо для профилактики рецидивов процесса.
Преимуществом лапароскопической операции является отсутствие большого рубца и минимальный восстановительный период
Параовариальную кисту у меня обнаружили осенью 2013 года. Собственно, так как размеров она была небольших (3 см х 4 см), то мнения врачей разделились: кто-то говорил, мол, однозначно удалять, а кто-то убеждал, что достаточно лишь мониторить время от времени (и удалять лишь в случае роста кисты). Через год (опять-таки осенью) мне поставили диагноз «первичное бесплодие» и начались «пляски с бубном», но киста врача не заинтересовала. И только ещё через год (уже осенью 2015 года) я случайно попала на узи в «Лоде», где врач, посмотрев меня и выслушав историю, настоятельно рекомендовала взять направление на лапароскопию, так как труба, под которой находится киста, изогнута, а значит с одной стороны я «условно фертильна». Так же ей не понравились мои яичники (со стойкой ановуляцией), которые показались ей капсулироваными. Я дождалась первого дня месячных и записалась на операцию. Записалась к тому же врачу из «Лоде», а так как она оперирует в перинатальном центре, то и направить меня должны были именно туда. Итак, прежде чем получить направление, необходимо сдать ряд анализов и получить консультативное заключение терапевта. В больницу необходимо было явиться в понедельник утром, поэтому накануне я собрала сумки:1.Паспорт и результаты анализов (за направлением в МГЦ нужно было явиться тем же понедельником).2. Полотенце, жидкое мыло (оно намного удобнее для больницы, чем твёрдое), щётку зубную, пасту и бритвенный станок.3. Салфетки сухие и большую пачку влажных салфеток (мыться после операции первые несколько дней будет проблематично, так как всё будет болеть, да и швы мочить нельзя).4.Сменное белье (трусы лучше низкие, чтобы резинка не попала на будущие швы), халат (до операционной нужно добираться в ночнушке и халате), удобную одежду (лучше не брючного типа, а какое-нибудь платье спотивное, чтобы опять-таки ничего не давило на швы).5.Шлёпанцы. Да-да, не тапочки, а резиновые шлепки — в них хотя бы можно залезть в душ.6. Прокладки. После лапароскопии несколько дней возможны кровяные выделения. Я не знала, какой обильности они будут, поэтому взяла и обычные прокладки, и на каждый день. 7. Ложку, вилку, кружку.8. Таблетки от боли в горле.9. Воду. Очень хорошо, если бутылка будет иметь соску (как в бутылках у спортсменов), поверьте, через несколько часов после операции очень захочется пить, а приподняться будет сложно — такая бутылка спасёт.10. Косметичку с косметикой. Выглядеть всё равно захочется хорошо и перед врачами на обходе, и перед родными, которые придут проведать. Так что лишней она не будет. 11. Необходимые гаджеты (телефон, эл. книгу, зарядку).12. Если у вас варикоз, то элластичные бинты. Мне они были не нужны. Поговорила с врачом: кисту удалили, трубы проходимы, спаек нет, с яичников удалили плёнку, так что — можно беременеть меня позавчера. Швы немного болят время от времени. Ещё мажу зелёнкой и ещё 2 дня не буду мочить. Всё хорошо.
http://irecommend.ru/content/laparoskopiya-udalenie-paraovarialnoi-kisty-proverka-prokhodimosti-trub-i-chastichnaya-dekap
Я шла на такую операцию-на УЗИ видели только паровариальную кисту, а уже на лапаре обнаружили, что в левой трубе гидрос и киста перекрутила её — удалили и трубу и кисту. Потом уже и вторую удалили из-за ВБ-на ней образовались спайки. Слава Богу, придумали ЭКО-и я теперь МАМА. А вообще если трубы с гидросом-это не есть гуд-жидкость из них может просто «вымыть» эмбрион или заразить.
https://www.babyblog.ru/community/post/conception/1753737
Скажу с собственного опыта, я такую кисту лечила где то около полу года, и контрацептивами и витаминным комплексом, ничего не помогло, сделала лапару в октябре 2013. Сейчас вот забеременнела. В операции нет ничего страшного, хотя я вас понимаю тоже боялась. Все прошло хорошо на третий день была дома. Советы давать трудно мы ведь не врачи. Но я довольна тем, как все сложилось и благодарна моей Г за то, что она не стала меня ещё пичкать лекарствами и отправила на лапару, так как зачем терять время. Но это лишь моя история и моё мнение, а решать вам.
http://www.baby.ru/popular/paraovarial-naa-kista/
При маленьком размере кисты и отсутствии жалоб врачи рекомендуют динамическое наблюдение с посещением специалиста не реже двух раз в год. Это необходимо для контроля размеров новообразования и профилактики осложнений.
Рост кистозного образования может привести к таким осложнениям:
- появлению жалоб на боли, снижающие качество жизни
- развитию клиники острого живота, который чаще провоцируется повышенными физическими нагрузками, воспалительными болезнями репродуктивной системы, травмами и перегревом.
Кроме того, внезапно ухудшается общее состояние, поднимается температура, появляются выраженные боли в нижней части живота, которые не снимаются анальгетиками. Отмечается слабость, появление проливного пота, тошноты, тахикардии, двигательного беспокойства, страха смерти. Такие симптомы требуют срочной госпитализации и оказания неотложной хирургической помощи. Они возможны при следующих патологических изменениях:
- перекруте ножки;
- нагноении содержимого кисты;
- разрыве тонкой кистозной оболочки.
К редким осложнениям относят перерождение в злокачественную опухоль, так как клетки кистозной капсулы обычно неспособны к делению. Киста увеличивается в размерах только за счёт пассивного растяжения её стенок накопившейся жидкостью.
Бесплодие редко связывают с обнаруженной кистой небольших размеров, но при отсутствии других причин ненаступления беременности может быть проведена энуклеация (вылущивание) образования. Большая киста способна сдавливать фаллопиеву трубу, препятствуя зачатию.
Если выявлена киста, а женщина хочет иметь детей, лучше сначала удалить образование путём лапароскопии. После полного восстановления пациентка может планировать беременность, не боясь осложнений.
Иногда кисту обнаруживают на фоне беременности. Если образование не беспокоит и не растёт, необходимо только наблюдение. После родов гинеколог выберет подходящую лечебную тактику. Если на фоне беременности киста начинает расти и доставлять беспокойство, решается вопрос о лапароскопическом удалении (обычно на сроке 4—5 месяцев). Эндоскопическое вмешательство становится необходимым при перекручивании ножки или разрыве стенки кисты.
Рецидивов после оперативного удаления кисты нет, так как удаляются эмбриональные ткани, послужившие её источником.
Важно соблюдать следующие правила:
- своевременно обращаться к врачу при появлении любого дискомфорта в нижней части живота или нарушениях менструального цикла для выяснения их причин и назначения терапии;
- выполнять все рекомендации гинеколога при лечении воспалений органов малого таза или половых инфекций;
- исключить возможность нежелательной беременности и венерических заболеваний;
- использовать гормональные контрацептивы в соответствии с рекомендациями доктора;
- стремиться к здоровому образу жизни, правильному режиму труда и отдыха;
- научиться бороться со стрессами;
- проходить ежегодную диспансеризацию, включающую осмотр гинеколога и УЗИ органов малого таза.
Если обнаружена маленькая параовариальная киста одного или обоих яичников, стоит принять все меры, чтобы исключить её возможный рост. Для этого женщине следует отказаться от посещения сауны и солярия, туристических поездок в жаркие страны, неконтролируемого приёма витаминов и биогенных стимуляторов. Если пациентка ведёт активный образ жизни и посещает фитнес-клуб, лучше исключить силовые упражнения, нагрузку на пресс и нижние конечности.
Параовариальная киста должна быть выявлена как можно раньше. За её состоянием необходимо наблюдать, регулярно посещая гинеколога. Женщина, у которой обнаружена эта патология, должна понимать её потенциальную опасность и неэффективность попыток избавления от болезни с помощью лекарств или народных снадобий. Чтобы не было осложнений и других проблем со здоровьем, растущую параовариальную кисту рекомендуется удалить наименее травматичным способом. Это необходимо для собственного спокойствия, сохранения радости материнства и качества жизни.
источник
Дифференциальный диагноз внутри группы ретенционных кист яичников в основном проводится между кистой желтого тела и эндометриоидной кистой, что связано с различием в принципах лечения. Внутреннеее содержимое кист желтого тела, это мелкодисперсная взвесь и она может имитировать эндометриоидную кисту. В отличие от эндометриоидной, взвесь лютеиновой кисты имеет тенденцию к выпадению в осадок с разделением жидкой части и плотных частиц при длительном положении пациентки лежа на спине во время проведения ультразвукового исследования. Отсутствие удвоения контура стенки, наличие большого количества сосудов с низким сосудистым сопротивлением отличает кисту желтого тела от эндометриомы. Окончательно диагноз ставится при динамическом наблюдении, когда выявляется спонтанный регресс кисты желтого тела в отличие от эндометриоидной, основным методом лечения которой является хирургическое удаление.
Примерно у 11% больных киста желтого тела имеет анэхогенное внутреннее содержимое, что характерно и для фолликулярной кисты. В этих случаях дифференцировать эти функциональные кисты можно по толщине стенок, так как у фолликулярной она около 1 мм, в то время как у желтого тела — более 2 мм. Помощь оказывает цветовое картирование с выявление единичных цветовых локусов в фолликулярной кисте и гипер — васкуляризации — в кисте желтого тела. Получение ИР менее 0,5 также свидетельствует в пользу лютеиновой кисты. Необходимо заметить, что ошибка в определении той или иной функциональной кисты принципиально не меняет тактику ведения пациентки. Эхографические признаки, на которых основывается дифференциальная диагностика различных видов ретенционных кист, представлена в таблице.
Функциональные кисты следует дифференцировать со следующими заболеваниями:
- тубоовариальными образованиями воспалительной этиологии;
- эктопической беременностью;
- доброкачественными и злокачественными опухолями яичников;
- параовариальной кистой;
- серозоцеле.
Безболезненно-подвижные функциональные кисты, в отличие от придатковых образований воспалительной этиологии, расположенных фиксировано по заднее-боковым поверхностям матки.
Функциональные киств имеют несколько форм:
- правильную;
- округлоовальную форму;
- четкий наружный контур.
Анэхогенное внутреннее содержимое фолликулярной кисты идентично гидросальпинксу, но, в отличие от него, имеет тонкую стенку без каких-либо пристеночных структур. Гетерогенное внутреннее содержимое кисты желтого тела может имитировать как пиосальпинкс, так и тубоовариальный абсцесс, но расположение, форма, подвижность и безболезненность образования говорят в пользу ретенционной кисты. Следует также учитывать данные цветового картирования и допплерографии, которые позволяют выявить васкуляризацию только в стенках и отсутствие ее во внутреннем содержимом, а также низкорезистен тный тип кровотока, что нетипично для воспалительного процесса. Правильной постановке диагноза помогает отсутствие свободной жидкости в полости малого таза, а также признаков эндометрита и эндоцервицита.
Прогрессирующая трубная беременность с визуализируемым эмбрионом не вызывает затруднений при проведении ультразвукового исследования. Если срок беременности мал и в плодном яйце эмбрион не определяется, то это также не приходиться дифференцировать с функциональными кистами в связи с тем, что размер фолликулярной и кисты желтого тела должен превышать 30 мм. Особенностью течения трубной или яичниковой беременности является их раннее прерывание с кровотечением различной степени выраженности, что, в свою очередь, приводит к формированию объемного образования в области придатков, которое может имитировать апоплексию или перекрут функциональной кисты. Роль эхографии в этих случаях сводится к поиску других косвенных признаков беременности. Необходимо качественное или количественное определение хорионического гонадотропина, а окончательный диагноз ставиться во время оперативного лечения и последующего гистологического исследования.
Фолликулярную кисту необходимо дифференцировать с параовариальной кистой и серозоцеле. Основным отличительным признаком является визуализация интактного яичника, что характерно для перечисленных заболеваний. Фолликулярная киста спонтанно регрессирует, и это позволяет дифференцировать ее с неисчезающей параовариальной кистой, а также имеет правильную форму в отличие от серозоцеле.
Определение и виды кистом
Среди эпителиальных доброкачественных опухолей женских половых органов часто встречаются кистомы яичников.
Термином «кистома» определяют истинную доброкачественную опухоль яичника. Различают две формы кистом из эпителиальных элементов: псевдомупинозные и серозные (с мерцательным эпителием). Первую форму кистом называют также железистой — cystadenoma proliferum glandulare или blastoma epitheliae pseudomucosum. Вторую форму кистом (серозных) называют также сосочковой — cystadenoma papillare или цилиоэпителиальной — blastoma cilioepitheliae.
Серозные кистомы (цилиоэпителиальные кистомы) (рис. 1)
Слева: двусторонняя серозная кистома яичника; справа – серозная кистома (сосочковый слой)
Отличительной особенностью серозной кистомы является выстилающий эпителий. По строению эпителий серозных кистом напоминает трубный или поверхностный эпителий яичника. Почти всегда удается обнаружить клетки мерцательного эпителия. Кистомы чаще бывают односторонними и однокамерными. Величина их различна: от нескольких сантиметров до 30 см и более в диаметре. Содержимое кистомы представляет собой серозную жидкость соломенного цвета.
Сецернирующая серозная кистома чаще обнаруживается в возрасте после 45 лет. Нередко отмечаются боли в нижних отделах живота и пояснице. Гормональной активностью опухоль не обладает, менструальный цикл часто не нарушен. При относительно больших размерах опухоли возникают дизурические явления, иногда асцит.
При обнаружении на внутренней или наружной поверхности серозной кистомы сосочковых разрастаний эти опухоли относят к папиллярным кистомам. Сосочковые образования могут заполнить всю полость кистомы, прорастать ее стенку с обсеменением брюшины, что создает картину прогрессирующего рака яичника.
Кистомы часто бывают двусторонними и сопровождаются асцитом. По классификации ВОЗ, папиллярные кистомы относят к пограничным между доброкачественными и злокачественными опухолями яичника. При микроскопическом исследовании обращают внимание на выраженные признаки пролиферации эпителия, что проявляется его многофазностью. Сосочковые кистомы относятся к предраковым заболеваниям яичника. Злокачественные превращения пролиферирующих серозных кистом наблюдаются в 40-50% случаев.
Муцинозные кистомы (псевдомуцинозные кистомы) (Рис. 2).
Слева – многокамерная псевдомуцинозная кистома; справа – ее микроскопическое строение
Муцинозная кистома — эпителиальная доброкачественная опухоль яичника. Опухоль отличается характером выстилающего эпителия, который напоминает эпителий шеечного канала — высокий цилиндрический.
Этот вид кистомы встречается во все возрастные периоды жизни женщины, но преимущественно в 50 лет.
Чаще всего это многокамерное образование круглой или овальной формы, с узловатой поверхностью вследствие отпочковывания дочерних кистозных полостей, эластической консистенции, обычно одностороннее. Рост опухоли происходит по эвертирующему типу (центрифугально). Растет кистома быстро и может достигать гигантских размеров. В полостях опухоли имеется густое слизеобразное содержимое (псевдомуцин), составной частью которого являются гликопротеиды. Больные с псевдомуцинозной кистомой, когда она достигает значительных размеров, обычно ощущают тяжесть внизу живота. При бимануальном исследовании в области придатков матки находят образование овальной формы, эластической консистенции, значительных размеров. Асцит возникает редко.
Пролиферирующая псевдомуцинозная кистома может рассматриваться как предраковый процесс. Опухоль многокамерная, наружная поверхность ее гладкая, на внутренней имеются сосочковые разрастания. Клиническое течение заболевания мало чем отличается от проявлений обычных псевдомуцинозных кистом. Злокачественное превращение псевдомуцинозных кистом наблюдается у каждой третьей больной.
Проявления заболевания зависят от степени гиперэстрогении и возраста женщины. Обычно отмечаются боли внизу живота, увеличение его объема.
У девочек при этих опухолях нередко наблюдается преждевременное половое созревание, возникают маточные кровотечения, рано появляются вторичные половые признаки: оволосение на лобке и в подмышечных впадинах, увеличение молочных желез. Наружные половые органы соответствуют по своему развитию более старшему возрасту.
У молодых женщин развитие опухоли сопровождается временной аменореей, которая сменяется ациклическими кровотечениями.
При возникновении гранулезоклеточной опухоли в постменопаузе возникают маточные кровотечения.
При гинекологическом исследовании обращает на себя внимание отсутствие атрофических изменений наружных половых органов, матка слегка увеличена, в области придатков определяется одностороннее, тугоэластическое подвижное образование.
Наиболее часто наблюдаются следующие осложнения: 1) перекручивание ножки опухоли; 2) сращение опухоли с соседними органами и инфицирование ее; 3) прорыв опухоли в соседние органы, разрыв ее стенки; 4) злокачественное превращение (малигнизация) опухоли.
Перекручивание ножки кистомы(рис. 3)
Возникает довольно часто, особенно при наличии благоприятствущих условий: большая подвижность опухоли, небольшие ее размеры, значительное растяжение передней брюшной стенки (отвислый живот), беременность, послеродовой период. Наиболее часто перекручивание ножки кистомы происходит у девочек и девушек.
Моменты, непосредственно обусловливающие перекручивание ножки кистомы, точно не известны. Возможно, что ее перекручивание возникает при внезапном выскальзывании опухоли из малого таза в большой, при поднятии значительной тяжести, при резком повороте туловища больной (прыжок, физкультурное упражнение, окончание родового акта). Если перекручивание ножки опухоли происходит постепенно и кровоснабжение ее не нарушается, не возникает никаких болезненных симптомов и перекручивание ножки опухоли диагностируется только во время операции.
При внезапном перекручивании ножки опухоли на 180° и больше прежде всего нарушается проходимость вен; просвет артерий сохраняется; ток крови в тонкостенных венах резко нарушается или совсем прекращается; возникает венозная гиперемия. При дальнейшем перекручивании ножки опухоли резко нарушается ее кровоснабжение и питание. Такое перекручивание сопровождается болями в животе, тошнотой, рвотой, вздутием кишечника, учащением пульса. При резких болевых ощущениях и значительном кровоизлиянии в полость опухоли отмечается картина шока с падением артериального давления и явлениями обескровливания. Температура тела вначале не изменяется; в последующие дни она становится субфебрильной (всасывание крови, некротических масс), иногда повышается до 38-39°С. Через несколько часов (реже через сутки) после начала приступа острые болевые ощущения ослабевают, но не исчезают. При исследовании определяется напряжение брюшных стенок над опухолью, ограничение ее подвижности, увеличение размеров опухоли, болезненность мри попытке сместить ее. Повышение температуры и особенно наличие гектической температуры, резкое учащение пульса, изменения со стороны крови (лейкоцитоз, повышение СОЭ, сдвиг формулы белой крови влево) указывают на инфицирование опухоли.
Сращение с соседними органами и инфицирование опухоли.
Возникновению сращений благоприятствуют перекручивание ножки опухоли и связанные с этим нарушение питания, кровоизлияние в стенку опухоли, слущивание эпителия.
Перекручивание ножки опухоли и образование сращений способствуют развитию редкого в настоящее время осложнения — инфицирования опухоли.
Прорыв содержимого опухоли в свободную брюшную полость или вскрытие опухоли в соседние органы (мочевой пузырь, кишечник, влагалище).
Возникают при отсутствии своевременной диагностики и лечения нагноившейся кистомы яичника. Подобное осложнение встречается в настоящее время крайне редко.
Разрыв опухоли — очень редкое осложнение у больных детородного и старческого возраста, однако у детей подобное осложнение встречается нередко. Причины его различны: чаще всего травма, падение, реже неосторожное исследование. Самопроизвольный разрыв кистомы может воз никнуть при нагноении, опухоли, наличии тонкостенной опухоли и очень быстром росте ее, чрезмерном накоплении жидкого содержимого опухоли.
При разрыве стенки опухоли обычно возникают острые боли в животе и клинические симптомы шока; реже наблюдаются симптомы острого внутреннего кровотечения вследствие разрыва сосудов, питающих опухоль; размеры опухоли внезапно уменьшаются или она совсем не определяется. Гораздо реже разрыв неинфицированной кистомы не сопровождается столь яркими симптомами и обнаруживается только при операции.
Разрыв стенки кистомы создает опасность дальнейших осложнений, а именно: а) имплантации элементов опухоли (при серозной кистоме); б) метастазирования (при злокачественной опухоли); в) образование (развитие) псевдомиксомы брюшины.
Злокачественное превращение (малигнизация) опухоли- очень опасное осложнение кистомы. Наиболее часто малигнизируются цилиоэпителиальные кистомы, реже — псевдому-пинозные. Злокачественное превращение, кистомы яичника у девочек наблюдается крайне редко.
Диагностика и дифференциальный диагноз
Диагностика кистом основывается на данных анамнеза, клинической картине заболевания и обнаружении опухоли яичника.
Своевременная диагностика опухоли яичника чрезвычайно важна, так как от правильно и своевременно поставленного диагноза зависит решение вопроса о необходимости оперативного удаления опухоли.
Небольшая кистома яичника представляет собой опухоль, обычно расположенную в крестцовой впадине кзади и сбоку от матки. Форма опухоли овоидная или округлая, консистенция эластическая (в отличие от дермоида, который имеет плотную консистенцию), поверхность гладкая, иногда бугристая (многокамерная кистома). При смещении опухоли нередко удается определить ножку ее и отделить опухоль от матки. В ряде случаев нельзя ограничиться лишь методами влагалищного и прямокишечного исследования, но надо использовать и общепринятые методы диагностики опухолей органов брюшной полости (осмотр, пальпация, перкуссия), а в ряде случаев и методы рентгенологического (газовая рентге-нопельвиография, биконтрастная рентгенопельвиография и эндоскопия), и урологического (цистоскопия, катетеризация мочеточников, пиелография) исследования.
Если опухоль определяется в малом тазу, то при недостаточно четком отграничении ее от матки необходимо исключить возможность маточной и внематочной беременности или миомы матки. Кроме того, нужно дифференцировать кистому яичника от воспалительных процессов труб, яичников, брюшины, клетчатки, туберкулеза и дистопии органов (почки, селезенка).
Чтобы исключить беременность (нормальную и патологическую — в ретрофлектированной матке, внематочную), надо прежде всего учесть данные анамнеза, отсутствие менструаций, наличие ощущений, свойственных беременности, болей, кровянистых выделений из матки (при патологической беременности) и проверить наличие изменений, свойственных беременности (секреция молочных желез, пигментация околососковых кружков, лица, срединной линии тела, цианоз слизистой оболочки влагалища, шейки матки, увеличение и изменение консистенции матки). В сомнительных случаях целесообразно произвести биологическую реакцию Ашгейма-Цондека и повторно осмотреть больную через 10-12 дней.
После исключения маточной беременности необходимо принять во внимание возможность внематочной (чаще всего трубной) беременности, прогрессирующей или прервавшейся. При дифференциальной диагностике нужно учитывать данные анамнеза (нарушение менструаций, болевые ощущения, явления анемизации) и объективного исследования — неправильную форму и нечеткие границы увеличенной маточной трубы, тестоватую консистенцию и малую ее подвижность.
Необходимо далее провести дифференциальное распознавание между кистомой яичника и миомой матки. Миомы матки часто множественны, плотной консистенции, хорошо определяется переход шейки матки в тело, узлы различной величины и формы. Некоторое значение имеет также проба с пулевыми щипцами, наложенными на влагалищную часть шейки матки, и зондирование ее. При наличии изолированного субсерозного узла на ножке дифференциальная диагностика может представлять известные трудности. Правильный диагноз облегчается, если у больной отмечается гиперполименорея, опухоль плотной консистенции, с бугристой поверхностью. Кистома яичника обычно имеет тугоэластическую (реже плотную — дермоидная киста) консистенцию. Поверхность опухоли гладкая, иногда слегка неровная (многокамерная кистома); нарушений менструального цикла, как правило, не наблюдается.
Дифференциальная диагностика в затруднительных случаях облегчается применением лапароскопии, гинекографии, ультразвука.
После исключения беременности или миомы матки следует дифференцировать кистому яичника от воспалительного процесса в маточных трубах. Из данных анамнеза важны при воспалительных процессах указания на связь заболевания с началом половой жизни, абортом, родами. Нередко больные указывают на повторные обострения, бесплодие (вторичное или первичное). В острой стадии воспалительного процесса с образованием экссудата в клетчатке малого таза или в маточно-прямокишечном углублении брюшины общее состояние нарушено, температура повышена, пульс учащен, определяется лейкоцитоз, СОЭ увеличена. При наличии экссудата в маточно-прямокишечном углублении обнаруживается выпячивание заднего свода влагалища. При боковом или заднем параметрите (исследование через прямую кишку) инфильтрат сливается со стенками таза, имеет языкообразную форму. В хронической стадии воспалительного процесса при организации экссудата консистенция его плотная, поверхность часто неровная, подвижность отсутствует или резко ограничена. Яичник при воспалительном процессе лишь незначительно увеличен, болезнен, обычно окружен сращениями. Воспаление яичников большей частью является двусторонним.
При диагнозе кистомы яичника желательно также определить, является ли она псевдомуцинозной или цилиоэпителиальной, однако дифференциальная диагностика этих опухолей нередко бывает затруднительной. При наличии двусторонних бугристых опухолей яичников и асцита всегда следует подумать о диагнозе рака яичников.
Клиническая симптоматология различных осложнений кистом (перекручивание ножки опухоли, инфицирование, прорыв стенки) описана выше. Наличие соответствующих симптомов позволяет распознавать эти осложнения.
Дифференциация внутрисвязочно расположенной кистомы яичника от паровариальной кисты нередко бывает затруднительна. Правильная диагностика облегчается, если удается определить неизмененный яичник отдельно от кисты.
Диагноз ожирения брюшной стенки устанавливается на основании общего ожирения и тщательной пальпации.
Опухоли органов брюшной полости, обладающие подвижностью, могут исходить из матки, яичника, сальника, брыжейки, кишечника. При постановке диагноза нужно учитывать указание больной на место (эпигастральная, мезогастральная или гипогастральная область), где впервые была обнаружена опухоль, и направление ее дальнейшего роста. Важно обращать внимание на то, в каком направлении легче (или труднее) сместить опухоль. Так, опухоль яичника с недлинной ножкой ограниченно смещается кверху и затем возвращается в исходное положение; опухоль почки, наоборот, трудно смещается книзу и легко перемещается в подреберную область. Подробнее эти вопросы разбираются в руководствах по хирургии.
При очень больших опухолях, выполняющих всю брюшную полость, точное распознавание, откуда исходит опухоль, нередко представляет большие трудности. Пункция опухоли с целью уточнения диагноза не рекомендуется ввиду опасности диссеминирования элементов опухоли, ранения кишечника, угрозы инфекции. Как крайняя мера при невозможности точного определения характера опухоли показано диагностическое чревосечение. Диагностика облегчается применением лапароскопии, гинекографии, ультразвука. В хронической стадии воспалительного процесса при организации экссудата консистенция его плотная.
При распознавании больших кистом яичника, верхняя граница которых находится выше плоскости входа в малый таз, необходимо прежде всего исключить: 1) беременность; 2) асцит; 3) значительное ожирение передней брюшной стенки, а также опухоли других органов брюшной полости (кишечника, сальника) и забрюшинных органов.
Чтобы исключить беременность, требуются: тщательно собранный анамнез, осмотр (пигментация лица, сосков и срединной линии живота), пальпация (прощупывание головки, мелких частей плода) и аускультация (сердцебиение, движение плода). В затруднительных случаях производят реакцию Ашгейма-Цондека и рентгенографию (контуры скелета плода). Производят электрокардиографию плода и ультразвуковое исследование.
Асцит часто возникает вследствие декомпенсации сердечно-сосудистой системы, цирроза печени, болезни почек.
Эти заболевания должны быть исключены путем тщательного опроса и исследования.
Живот в случае асцита при положении больной на спине имеет лягушачью форму—растянут в стороны, тогда как при кистоме форма живота куполообразная. При перкуссии у больных с асцитом определяется притупление перкуторного звука в боковых отделах живота; если на поверхность жидкости всплывает (при длинной брыжейке) кишечник, то мы определяем тимпанический звук в эпи-, а иногда в мезогастральной области; граница этого звука имеет книзу выпуклые очертания и переходит в область притупления (над жидкостью).
При перкуссии над опухолью яичника определяется только тупой звук, без зоны прояснения, а в окружности опухоли — тимпанит. При асците отчетливо определяется флюктуация и смещение зоны тупого тона в зависимости от перемены положения тела больной. При кистоме флюктуация жидкости выражена неясно; смещения границ звука при перемене положения больной (если опухоль неподвижна) не наблюдается.
У молодых женщин при наличии доброкачественного процесса допустимо удаление опухоли с дальнейшим активным наблюдением за больной. В пре- или постменопаузе показано удаление матки с придатками. При злокачественной гранулезоклеточной опухоли, как правило, производят полное удаление матки с придатками и резекцию сальника. Химиотерапию (тиофосфамид) предпочтительнее назначать в III и IV стадиях ракового процесса. Прогноз следует ставить весьма осторожно из-за сравнительно частого злокачественного превращения.
Существенными мероприятиями с целью раннего выявления доброкачественных опухолей яичников является санитарно-просветительская работа среди женщин и гинекологические осмотры всех женщин не реже 2 раз в год.
Что подразумевает термин «кистома»?
Какие основные формы кистом существуют?
Каковы характерные гистологические отличия основных форм кистом?
В какие возрастные периоды наиболее часто встречаются основные формы кистом?
Каковы клинические проявления кистомы в зависимости от возраста больной?
Что характерно для данных гинекологического обследования при кистоме?
Каковы наиболее частые осложнения кистомы?
Какие клинические проявления сопутствуют перекручиванию ножки кистомы?
Что характерно для сращения кистомы с соседними органами?
Какое осложнение может развиться при отсутствии своевременной диагностики и лечения нагноившейся кистомы яичника?
На чем основывается диагностика кистом?
С какими заболеваниями прежде всего проводится дифференциальная диагностика при кистоме яичника?
Что необходимо, чтобы исключить беременность при распознавании больших кистом?
Как различается форма живота при асците и большой кистоме?
В чем заключается лечение кистом в зависимости от возраста больной?
Все тесты имеют пять вариантов ответа, из которых правильным является один. Правильный вариант подчеркнут
1. Различают по строению следующие основные формы кистом яичника:
а. железистые и сосочковые;
б. псевдомупинозные и серозные;
в. односторонние и двусторонние;
г. эпителиальные и плоскоклеточные;
2. Папиллярные кистомы (разновидность серозных) относят к опухолям:
в. пограничным между доброкачественными и злокачественными;
г. возможны варианты а и б;
3. Муцинозная кистома чаще всего встречается в возрасте:
4. Клинические проявления кистомы зависят в наибольшей степени от:
а. степени гиперэстрогении;
б. гистологической формы опухоли;
д. верно все перечисленное.
5. Среди осложнений кистомы не встречается:
а. перекручивание ножки опухоли;
б. сращение опухоли с соседними органами и инфицирование ее;
в. прорыв опухоли в соседние органы, разрыв ее стенки;
г. развитие рефлекторной сердечной недостаточности;
6. К условиям, благоприятствующим развитию перекрута ножки кистомы не относятся:
а. большая подвижность опухоли;
б. небольшие размеры опухоли;
в. значительное растяжение передней брюшной стенки;
г. беременность, послеродовой период;
7. Разрыв стенки опухоли может клинически проявляться:
а. острыми болями в животе и симптомами шока;
б. симптомами острого внутреннего кровотечения;
в. внезапным уменьшением размеров опухоли;
г. отсутствием клинической симптоматики;
8. Разрыв стенки кистомы создает опасность дальнейших осложнений, кроме:
а. имплантации элементов опухоли;
б. метастазирования при злокачественной опухоли;
в. образования псевдомиксомы брюшины;
9. Заболевания включенные в алгоритм диф. диагностики при кистоме, кроме:
а. внематочная беременность;
в. нормальная беременность;
д. все перечисленные входят в алгоритм.
10. При распознавании больших кистом яичника, необходимо прежде всего исключить:
в. значительное ожирение передней брюшной стенки;
д. верно все перечисленное.
11. При лечении кистомы яичника у беременной целесообразно:
а. диспансерное наблюдение;
в. хирургическое лечение после срочных родов;
12. Адекватным объемом операции при кистоме яичника у женщины в постменопаузе лет является:
в. удаление матки с придатками;
г. удаление матки без придатков;
Задача №1. В гинекологический стационар бригадой СМП доставлена больная А. 54 лет с жалобами на боли внизу живота, возникшие остро с иррадиацией в ключицу, тенезмы, повышение температуры тела до 38.2˚С, плохое отхождение газов. Объективно: бледная, пульс 110/мин, А/Д 100/65 мм.рт.ст., язык сухой, обложен белым налетом, живот вздут, напряжен, глубокой пальпации не доступен. Влагалищное исследование так же затруднено ввиду резкой болезненности и напряженности передней брюшной стенки, угадывается не увеличенная матка и опухоль в области придатков справа в диаметре до 20 см, задний свод нависает, болезненный. При пункции получено серозно-геморрагическое содержимое до 20 мл.
Диагноз основного заболевания?
Какое осложнение возникло?
1. Кистома правого яичника.
3. Боль,дскомфорт; тенезмы; сухость во рту; гипертермия; нарушение пищеварения, кровообращения, сердечной деятельности; риск развития осложнений;
4. Срочное оперативное лечение: лапаротомия, удаление матки с придатками.
Задача №2. В гинекологический стационар бригадой СМП доставлена больная Б. 31 года с жалобами на острые боли внизу живота, возникшие на фоне физической нагрузки, сухость во рту, повышение температуры до 37,5˚С. Менструальная функция не нарушена (последняя менструация в срок 10 дней назад). Вагинально: шейка коническая, зев закрыт, тело матки не увеличено, придатки справа кпереди от матки пальпируется опухоль, исходящая от яичника, неоднородной консистенции, резко болезненная, до 10 см в диаметре, слева – без особеннотей. Своды глубокие, безболезненные.
Диагноз основного заболевания?
Какое осложнение возникло?
Боль, дискомфорт; сухость во рту; гипертермия; нарушение, кровообращения, сердечной деятельности; риск развития осложнений;
Оперативное лечение: лапаротомия, аднексэктомия без раскручивания ножки кистомы. При подозрении на малигнизацию – цитологическое исследование и при подтверждении диагноза рака яичника – расширение операции – НАМ с придатками, резекция большого сальника, лимфаденэктомия парааортальных л/у.
Бохман Я.В. Руководство по онкогеникологии. — М.: Медицина, 1989.
Василевская Л.Н. и др. Гинекология. — Ростов-н/Д.: Феникс, 2002. — 576 с.
Дуда Вл.И. и др. Гинекология. – Мн.: Интерпрессервис; Книжный дом, 2002.
Клинические лекции по акушерству и гинекологии. / Под ред. А.Стрижакова. — М.: Медицина, 2000.
Опухолевидные образования яичников обычно разделяют на функциональные кисты (ненеопластические процессы) и опухоли (неопластические процессы).
Функциональные кисты возникают в нормально функционирующем яичнике в ответ на физиологические процессы, которые в нем происходят. Наиболее часто в яичнике образуются фолликулярные кисты, кисты желтого тела и текалютеиновые кисты.
Фолликулярные кисты являются наиболее частыми функциональными кистами яичников. Причиной образования фолликулярной кисты является отсутствие разрыва фолликула в течение процесса его созревания. Фолликулярные кисты варьируют по размерам от 3 до 8 см, обычно они являются бессимптомными и односторонними. Большие фолликулярные кисты могут пальпироваться при гинекологическом бимануальном исследовании и усложняться искажением придатков матки. Большинство фолликулярных кист спонтанно регрессирует в течение 60 дней.
Кисты желтого тела также являются частыми в яичниках и возникают во II (лютеиновую) фазу менструального цикла вследствие увеличения (более 3 см) желтого тела или кровоизлияния в желтое тело (геморрагические кисты желтого тела) и не регрессируют в течение следующих 14 дней. Эти кисты могут вызывать задержку менструации и боли в соответствующем нижнем квадранте живота. При разрыве кисты желтого тела пациентки испытывают острую боль внизу живота. При клиническом исследовании и ультразвуковой обнаруживают признаки гемоперитонеума во II фазу менструального цикла.
Текалютеиновые кисты — небольшие двусторонние кисты яичников, наполненные светлой жидкостью соломенного цвета. Эти кисты возникают вследствие стимуляции яичников аномально высоким уровнем р-хорионического гонадотропина человека (Р-ХГЧ) и наблюдаются при пузырном заносе, хориокарциноме, лечении кломифеном т.д.
Всех опухолевидных образований яичников у женщин репродуктивного возраста функциональные кисты составляют 75%, опухоли яичников — 25% случаев. Хотя функциональные кисты яичников могут образовываться в любом возрасте, они являются наиболее частыми в период между пубертатом и менопаузой. В пременопаузе наблюдается усиленная стимуляция яичника гонадотропинами, что также способствует частому образованию функциональных кист. Курящие женщины имеют двукратное увеличение риска образования функциональных кист яичников.
Анамнез. Пациентки с функциональными кистами яичников могут выявлять многочисленные симптомы в зависимости от типа кисты. Фолликулярные кисты в большинстве случаев протекает бессимптомно и лишь иногда могут вызывать нарушения менструального цикла, увеличение межменструальных интервалов или сокращение цикла. Большие фолликулярные кисты могут вызывать острую тазовую боль, диспареунию и искажение придатков матки.
Кисты желтого тела могут вызывать локальную тазовую боль, аменорею или задержку менструации. Острая боль в животе может быть обусловлена геморрагической кистой желтого тела (кровоизлиянием в кисту желтого тела), искажением придатков матки или разрывом фолликулярной кисты.
Объективное исследование. Результаты бимануального гинекологического исследования варьируют в зависимости от типа кисты. Чтобы дифференцировать тип кисты, применяют ультрасонографические исследования. Фолликулярные кисты обычно являются меньшими, чем 8 см, однокамерными и тонкостенными, с гипоэхогенным однородным содержимым.
Кисты желтого тела могут быть большими, чем фолликулярные, с неоднородной эхоструктуой, более твердыми и солиднымы при пальпации. Иногда сопровождаются гемоперитонеумом, острой абдоминальной болью и синдромами раздражения брюшины.
После исследования анамнеза и получения данных объективного гинекологического исследования важнейшую роль в дифференциации типа кисты играет ультрасонография органов малого таза. С помощью ультразвуковой обнаруживают точные размеры, локализацию, структуру кисты, наличие в ней жидкости или солидного компонента, что во многих случаях определяет характер лечения. Но ультрасонография не является специфической в выявлении доброкачественного или злокачественного характера яичникового образования.
Пациенткам с высоким риском развития рака яичников проводят исследование в сыворотке крови уровня СА-125. Хотя его уровень повышается при эпителиальных злокачественных опухолях яичников, СА-125 не может быть скрининговым тестом в связи с недостаточной чувствительностью и специфичностью.
Дифференциальный диагноз функциональных кист яичников включает:
- эктопическую беременность,
- воспалительные заболевания органов таза,
- искажения придатков матки,
- тубоовариальные абсцессы,
- эндометриоз,
- миому матки (обычно субсерозную и на ножке),
- опухоли яичников.
Лечение пациенток с функциональными кистами яичников зависит от характера кисты и возраста больных. Яичники или яичниковые опухолевидные образования, пальпируются в постменопаузе и пременопаузе, обычно являются подозрительными относительно возможной малигнизации и подлежат активному ведению путем эксплоративной лапароскопии или лапаротомии, оофоректомии или аднексэктомия.
Ведение пациенток с кистозными образованиями яичников
До менархе Репродуктивный
Эксплоративная лапароскопия Наблюдение 6-8 нед, контроль УЗИ Наблюдение при однокамерной кости, експлоративна лапароскопия при многокамерной или солидной структуре Эксплоративная лапароскопия, яичниковая цистэктомия
Эксплоративная лапароскопия / лапаротомия, овариоэктомия
У пациенток в репродуктивном возрасте наличие кистозных образований яичников диаметром > 8 см в течение > 60 дней солидной или сложной ультразвуковой структуры также подозрительно по опухолевого процесса и является показанием к диагностической (эксплоративной) лапароскопии или лапаротомии и яичниковой цистэктомии.
Пациенткам репродуктивного возраста с кистами диаметром менее 6 см рекомендуют наблюдение в течение 2 мес (время спонтанной регрессии фолликулярных кист) или как альтернативу назначают лечение оральными контрацептивами в течение 2 мес с целью подавления стимулирующего влияния гонадотропинов на яичники и кисту и профилактики образования кист в будущем. Кисты, которые не регрессируют в течение 60 дней во время наблюдения или применения оральных контрацептивов, нуждаются в контрольном ультразвуковом исследовании и эксплоративной лапароскопии, яичниковой цистэктомии.
Опухолевидные образования яичников обычно разделяют на функциональные кисты (ненеопластические процессы) и опухоли (неопластические процессы).
- Патогенез кисты яичника
- Эпидемиология кисты яичника
- Симптомы
- Диагностика кисты яичника
- Лечение
Функциональные кисты возникают в нормально функционирующем яичнике в ответ на физиологические процессы, которые в нем происходят. Наиболее часто в яичнике образуются фолликулярные кисты, кисты желтого тела и текалютеиновые кисты.
Фолликулярные кисты являются наиболее частыми функциональными кистами яичников. Причиной образования фолликулярной кисты является отсутствие разрыва фолликула в течение процесса его созревания. Фолликулярные кисты варьируют по размерам от 3 до 8 см, обычно они являются бессимптомными и односторонними. Большие фолликулярные кисты могут пальпироваться при гинекологическом бимануальном исследовании и усложняться искажением придатков матки. Большинство фолликулярных кист спонтанно регрессирует в течение 60 дней.
Кисты желтого тела также являются частыми в яичниках и возникают во II (лютеиновую) фазу менструального цикла вследствие увеличения (более 3 см) желтого тела или кровоизлияния в желтое тело (геморрагические кисты желтого тела) и не регрессируют в течение следующих 14 дней. Эти кисты могут вызывать задержку менструации и боли в соответствующем нижнем квадранте живота. При разрыве кисты желтого тела пациентки испытывают острую боль внизу живота. При клиническом исследовании и ультразвуковой обнаруживают признаки гемоперитонеума во II фазу менструального цикла.
Текалютеиновые кисты — небольшие двусторонние кисты яичников, наполненные светлой жидкостью соломенного цвета. Эти кисты возникают вследствие стимуляции яичников аномально высоким уровнем р-хорионического гонадотропина человека (Р-ХГЧ) и наблюдаются при пузырном заносе, хориокарциноме, лечении кломифеном т.д.
Всех опухолевидных образований яичников у женщин репродуктивного возраста функциональные кисты составляют 75%, опухоли яичников — 25% случаев. Хотя функциональные кисты яичников могут образовываться в любом возрасте, они являются наиболее частыми в период между пубертатом и менопаузой. В пременопаузе наблюдается усиленная стимуляция яичника гонадотропинами, что также способствует частому образованию функциональных кист. Курящие женщины имеют двукратное увеличение риска образования функциональных кист яичников.
Кисты желтого тела могут вызывать локальную тазовую боль, аменорею или задержку менструации. Острая боль в животе может быть обусловлена геморрагической кистой желтого тела (кровоизлиянием в кисту желтого тела), искажением придатков матки или разрывом фолликулярной кисты.
Кисты желтого тела могут быть большими, чем фолликулярные, с неоднородной эхоструктуой, более твердыми и солиднымы при пальпации. Иногда сопровождаются гемоперитонеумом, острой абдоминальной болью и синдромами раздражения брюшины.
После исследования анамнеза и получения данных объективного гинекологического исследования важнейшую роль в дифференциации типа кисты играет ультрасонография органов малого таза. С помощью ультразвуковой обнаруживают точные размеры, локализацию, структуру кисты, наличие в ней жидкости или солидного компонента, что во многих случаях определяет характер лечения. Но ультрасонография не является специфической в выявлении доброкачественного или злокачественного характера яичникового образования.
Пациенткам с высоким риском развития рака яичников проводят исследование в сыворотке крови уровня СА-125. Хотя его уровень повышается при эпителиальных злокачественных опухолях яичников, СА-125 не может быть скрининговым тестом в связи с недостаточной чувствительностью и специфичностью.
Лечение пациенток с функциональными кистами яичников зависит от характера кисты и возраста больных. Яичники или яичниковые опухолевидные образования, пальпируются в постменопаузе и пременопаузе, обычно являются подозрительными относительно возможной малигнизации и подлежат активному ведению путем эксплоративной лапароскопии или лапаротомии, оофоректомии или аднексэктомия.
источник
Киста яичника – доброкачественное новообразование яичника, которое относится к опухолевидным процессам, представляющее Виды кист яичника: фолликулярная; киста желтого тела; параовариальная; эндометриоидная; муцинозная; дермоидная. Диагноз фолликулярной кисты устанавливают на основании клинических проявлений, данных гинекологического ультразвукового исследований. При влагалищно-брюшносте-ночном и прямокишечно- брюшностеночном исследовании спереди и сбоку от матки пальпируется опухолевидное образование тугоэластической консистенции с гладкой поверхностью, в большинстве случаев подвижное, малоболезненное. На ультразвуковой сканограмме фолликулярная киста представляет собой однокамерное округлое образование с тонкими стенками и однородным содержимым. Больные с фолликулярными кистами диаметром до 8 см. подлежат динамическому наблюдению с повторным УЗИ. Как правило, в течение 1,5-2 месяцев происходит обратное развитие кисты. Для его ускорения применяют эстроген-гестагенные препараты типа оральных контрацептивов . Лечение. Консервативная терапия возможна только при наличии функциональных кист яичника без осложнений (нагноения, разрыва капсулы, бесплодия и т.д.). Обычно применяются монофазные и 2-х фазные оральные контрацептивы. Назначаются витамины А, Е, В1, В6, К, аскорбиновая кислота. В некоторых случаях эффективно применение иглорефлексотерапии, гомеопатических препаратов. Для пациентов с повышенной массой тела рекомендуется диетотерапия, лечебная физкультура и бальнеотерапия. Динамика лечения контролируется с помощью УЗИ, при неэффективности консервативного лечения применяется хирургическое. Хирургический метод является основным методом лечения опухолей яичника. Преимуществом пользуется лапароскопический путь удаления кисты. Операции при образованиях яичников подразделяются на несколько видов:
1) Удаление кисты с сохранением здоровой ткани яичника(кистэктомия). В этом случае проводится тщательное вылущивание капсулы кисты в пределах здоровых тканей. При этом яичник сохраняется. Через определенное время разрез на яичнике зарастает, и яичник продолжает выполнять свои функции.
2) Клиновидная резекция яичника. При этом виде оперативного вмешательства проводится иссечение кисты из яичника в виде клина, при этом здоровой ткани яичника остается значительно меньше, чем при кистэктомии.
3)Удаление яичника (овариоэктомия) или удаление придатков матки (аднекс-эктомия).
При осложненных кистах яичников должна быть оказана неотложная хирургическая помощь, при возникновении внезапной острой боли в области живота необходимо вызвать бригаду скорой помощи.
В детском, подростковом и детородном возрасте производится резекция яичника, с сохранением неизмененного участка. В предменопаузальный период проводят удаление матки (гистерэктомия) с придатками или удаление яичников (овариоэктомия). Операции могут быть проведены как обычным способом, так и эндоскопически. После хирургического вмешательства проводят восстановительное лечение.
Классификация и этиология воспалительных заболеваний
Женских половых органов.
Воспалительный процесс в половых органах женщины представляет собой, прежде всего, инфекционный процесс, в возникновении которого могут играть роль разные микроорганизмы: 1) патогенный стафилококк (в 53-56% случаев); 2) условно патогенно флора, которая встречается изолировано или в ассоциациях с другими микроорганизмами 3) микоплазмы (10-15% );
4) смешанная аэробная и анаэробная флора в 26 %, 5) аэробная в 26%,
7) анаэробная в 18%; 8) вирусные заболевания; 9) воспалительные процессы, вызванные вирусами герпеса, цитомегалии, урогенитальной инфекции; микст-инфекция.
Классификация воспалительных заболеваний
I. По клиническому течению:
2. Хронические процессы: а) в стадии ремиссии; б) в стадии обострения: -преимуществом инфекционно-токсического влияния с признаками, которые присущи острому воспалению (температура, изменение картины крови) встречаются редко (5%) ;
— с преимуществом изменений в нервной системе в виде следовой реакции бывшего воспалительного процесса — хронический аднексит с тазовым ганглиневритом.
II. По локализации:
1.Воспаление наружных половых органов:
А) Вульва — вульвит, б) Остроконечные кондиломы в)
Бартолиновая железа — бартолинит;
2.Воспаление внутренних половых органов:
— Влагалище — кольпит, вагинит;
— Шейка матки — эндоцервицит (воспаление влагалищной шейки матки, покрытой многослойным плоским эпителием);
— Эндоцервицит (воспаление слизистой оболочки, обращенной в канал шейки и покрытой цилиндрическим эпителием);
— Цервикоз (поражение всех слоев шейки матки);
— Эрозия (псевдоэрозия — эктопия цилиндрического эпителия на многослойный;
— настоящая эрозия — дефект многослойного эпителия, существование эрозии
поддерживается недостаточной гормональной функцией яичников);
— Тело матки — эндометрит (воспаление слизистой оболочки тела матки);
— Метроэндометрит (воспаление слизистого и мышечного слоев тела матки);
— Панметрит (воспаление всех слоев стенки матки);
— Периметрит (воспаление брюшины, которая покрывает тело матки);
— Придатки матки — сальпингит (воспаление маточных труб);
— Оофорит (воспаление яичников);
— Сальпингоофорит (воспаление маточных труб и яичников), или аднексит;
— Аднекстумор (воспалительная опухоль маточных труб и яичников);
— Гидросальпинкскс (воспалительная опухоль маточной трубы с накоплением серозной жидкости в ее просвете);
— Пиосальпинкс (воспалительная мешковидная опухоль маточной трубы с накоплением гноя в ее просвете);
— Пиоварум (воспалительная опухоль яичника с гнойным расплавлением его тканей);
— Перисапингит (воспаление брюшинного покрова маточной трубы);
— Клетчатка таза — параметрит (воспаление клетчатки, которая окружает матку) — Брюшина таза — пельвиоперитонит (воспаление брюшины малого таза);
— Общий перитонит (диффузный или разлитой).
Дата добавления: 2018-05-12 ; просмотров: 830 ; ЗАКАЗАТЬ РАБОТУ
источник