Как выглядит киста яичника на УЗИ – довольно актуальная тема, поскольку кистозные образования стали распространенной патологией у женщин и девочек подростков. Под кистой подразумевают доброкачественное новообразование, в котором содержится жидкость, чаще для ее лечения требуются хирургические методы.
Часто данное образование развивается бессимптомно, поэтому женщина не подозревает о его существовании и обнаруживает его только во время профилактического осмотра или лечения другого заболевания. Обычно для диагностики патологического образования назначают ультразвуковое исследование.
Ультразвуковое исследование является обычным методом диагностики во время профилактических посещений гинеколога. Показаниями к УЗИ являются:
- нарушение регулярности либо отсутствие менструаций;
- болевые ощущения разного характера в нижней части живота;
- дискомфорт во время полового контакта, особенно в области яичников;
- менструации, которые сопровождаются болями;
- нарушение интенсивности влагалищных выделений;
- бесплодие;
- воспаления придатков;
- планирование беременности, ЭКО;
- злоупотребление вредными привычками;
- избыточный вес;
- профилактическая диагностика половых органов.
Не все женщины знают, на какой день менструаций можно делать УЗИ кисты яичника. Данную процедуру проводят только по окончанию месячных. Во время регул нет смысла проводить исследование, поскольку наличие крови искажает результаты, и врач может поставить не точный диагноз.
Если женщина не знает когда делать УЗИ, лучше обратиться в медицинское учреждение для консультации. Гинеколог объяснит, что диагностика назначается на начало цикла – в конце менструаций процедуру не проводят, поскольку эндометрий активно растет. Оптимальным считается 5-10 день цикла.
Перед проведением исследования, девушка должна три дня придерживаться специальной диеты, допускается употребление воды без газа. Для трансвагинального УЗИ требуется лишь пустой мочевой пузырь.
Трансабдоминальное УЗИ требует заполненный мочевой пузырь. Поэтому перед процедурой женщине нужно выпить как можно больше жидкости, желательно негазированной. Когда женщина почувствует первые позывы в туалет, нужно проводить ультразвуковое исследование. Соблюдение всех рекомендаций врача, гарантирует максимальную достоверность результатов диагностики.
Существует три метода проведения УЗИ:
- трансвагинальное – во влагалище вводят специальный датчик. Считается наиболее достоверным методом исследования, который позволяет визуально оценить любые отклонения;
- трансректальный – назначают девушкам, которые еще не начали вести половую жизнь. Датчик вводят в кишечник через анальное отверстие;
- трансабдоминальное – обычное исследование, датчик водят по поверхности живота. Диагностика позволяет обнаружить крупные новообразования.
Во время исследования врач может увидеть кистозные новообразования разной этиологии, которые делятся на два вида:
| Фолликулярная киста | Одна из самых распространенных патологий. Во время овуляции фолликул отпускает созревшую яйцеклетку, в которой находится жидкость, в результате формируется опухоль. Отличается овальной либо округлой формой, имеет выразительный контур и тонкие стенки. Вырастает не более 10 см – требует срочное медицинское вмешательство. При небольших размерах (не боле 3 см) необходимо лишь наблюдение за новообразованием. |
| Киста желтого тела | Если в тканях яичников после месячных осталось желтое тело, в нем формируется опухоль. Данному новообразованию свойственно рассасываться самостоятельно, иногда требуется хирургическое вмешательство. Довольно часто ее принимают за внематочную беременность. Вырастает до 5 см, отличается толстыми стенками. |
| Геморрагическая киста | Представляет собой осложненное функциональное новообразование. Внутри заполнено кровью. По мере роста кровеносные сосуды растягиваются, лопаются. Распространенная патология среди женщин после 35 лет. |
| Эндометриоидная киста | Представляет собой полосное новообразование на яичнике, содержит внутри не вышедшую во время месячных кровь, оболочка состоит из тканей эндометрия. Для терапии прибегают исключительно к хирургическим методам, после которых женщине нужно пройти длительный курс гормонального лечения. Новообразование отличается плотными стенками 2-8 мм, в которых могут находиться небольшие полости округлой формы. |
| Дермоидная киста | Представляет собой овальное образование, сформированное из клеток зародыша. Во избежание малигнизации в злокачественную опухоль прибегают к хирургической терапии. Может вырастать до 20 см. |
| Цистаденома яичников | Разделяется на 2 вида – папиллярная и простая серозная цистаденома. В первом случае на стенках, с внутренней стороны присутствуют небольшие выпуклости. Это их единственное отличие. Однокамерное новообразование – требует хирургическое лечение. |
Может ли ошибиться УЗИ с кистой яичника? Да, перепутать новообразование можно с беременностью. Часто в результатах исследований женщине ставят диагноз киста, однако при подготовке к лечению оказывается, что новообразования нет.
Кисту спутать можно, если девушка не придерживалась подготовительных мероприятий перед ультразвуковым исследованием, например, проходила диагностику во время месячных. Опухоль могут неправильно дифференцировать.
Кистозное образование обычно отличается доброкачественным характером. Лечение новообразования зависит от различных факторов. Наиболее эффективным способом является хирургическая терапия. УЗИ является одним из самых распространенных и достоверных способов обнаружения новообразований.
источник
Киста яичника представляет собой образование в виде мешочка, заполненного жидкостью, образовавшееся на тканях одного или обеих яичников.
Все подобные образования подразделяются на функциональные и органические. Первые являются следствием кратковременного сбоя в работе органа, когда фолликул в нужное время не разрывается и не выпускает яйцеклетку. Кисты этого типа или через месяц проходят самостоятельно, или легко лечатся при помощи гормональных препаратов. Органические кисты лечатся сложнее и могут потребовать хирургического вмешательства. Кроме того, кистозные опухоли могут быть как доброкачественными (муцинозная и серозная цистаденомы, дермоидная киста, цистеденофиброма и склерозирующая стромальная опухоль) и злокачественными (серозная и муцинозная цистаденокарциномы, кистозная опухоль Бреннера, эндометриоидный рак, кистозный метастаз и незрелая терома).
Считается, что кисты яичников могут стать следствием:
- Раннего начала менструаций;
- Гормональных нарушений в работе щитовидной железы;
- Абортов и других способов прерывания беременности;
- Различных заболеваний половой системы;
Выделяют основные виды яичниковых кистозных образований:
Физиологические кисты — норма
- Фолликулярная киста
- Киста желтого тела
- Текалютеиновые кисты
- Осложненные функциональные кисты: геморрагическая киста, разрыв, перекрут
Доброкачественные кистозные опухоли (кистомы)
- Дермоидная киста (зрелая тератома)
- Цистаденома серозная
- Цистаденома муцинозная
- Цистеденофиброма
- Склерозирующая стромальная опухоль
Злокачественные кистозные опухоли (кистомы)
- Цистаденокарцинома серозная
- Цистаденокарцинома муцинозная
- Эндометриоидный рак
- Кистозная опухоль Бреннера
- Незрелая тератома
- Кистозный метастаз
- Эндометриома (шоколадная киста)
- Поликистозные яичники (синдром Штейна-Левенталя)
- Постменопаузальная киста
- Синдром гиперстимуляции яичников
Прежде чем рассматривать патологические изменения, осветим нормальную анатомию яичника. Яичник женщины на момент рождения содержит свыше двух миллионов первичных ооцитов, около десяти из которых созревают в течение каждого менструального цикла. Несмотря на то, что зрелости достигают около десятка Граафовых фолликулов, только один из них становится доминирующим и достигает размера 18–20 мм к середине цикла, после чего разрывается, освобождая ооцит. Оставшиеся фолликулы уменьшаются в размерах и замещаются фиброзной тканью. После выхода ооцита доминантный фолликул спадается, в его внутренней выстилке начинается разрастание грануляционной ткани в сочетании с отеком, вследствие чего формируется желтое тело менструации. После 14 дней желтое тело претерпевает дегенеративные изменения, затем на его месте остается мелкий рубчик – белое тело.
Граафовы фолликулы: небольшие кистозные образования, обнаруживаемые в структуре яичника в норме у всех женщин репродуктивного возраста (в предменопаузальном периоде). Размеры фолликулов варьируют в зависимости от дня менструального цикла: самый крупный (доминирующий) обычно не превышает 20 мм в диаметре к моменту овуляции (14-й день от начала менструации), остальные не превышают 10 мм.
УЗИ яичника в норме. На сонограммах визуализируются яичники, содержащие несколько анэхогенных простых кист (Граафовых фолликулов). Фолликулы не нужно путать с патологическими кистами.
Как выглядят яичники на МРТ? На Т2-взвешенных МР-томограммах Граафовы фолликулы выглядят как гиперинтенсивные (т.е. яркие по сигналу) кисты с тонкими стенками, окруженные стромой яичника, дающей не столь интенсивный сигнал.
В норме у некоторых женщин (в зависимости от фазы менструального цикла) яичники могут интенсивно накапливать радиофармпрепарат (РФП) при ПЭТ. Чтобы отличить данные изменения от опухолевого процесса в яичниках, важно соотносить их с анамнестическими данными пациентки, а также с фазой менструального цикла (яичники интенсивно накапливают радиофармпрепарат в его середине). Исходя из этого, женщинам до наступления менопаузы лучше назначать ПЭТ в первую неделю цикла. После менопаузы яичники практически не захватывают РФП, и любое увеличение его накопления подозрительно на опухолевый процесс.
ПЭТ-КТ яичников: повышенное накопление радиофармацевтического препарата (РФП) в яичниках у женщины в предменструальном периоде (вариант нормы).
Вступлением в постменопаузальный период считается отсутствие менструаций в течение одного года и больше. В странах Запада средний возраст вступления в менопаузу составляет 51–53 года. В постменопаузе яичники постепенно уменьшаются в размерах, в них прекращают формироваться Граафовы фолликулы; тем не менее, фолликулярные кисты могут сохраняться несколько лет после наступления менопаузы.
На Т2 взвешенной МР-томограмме (слева) у женщины в постменопаузе яичники выглядят в виде темных «глыбок», расположенных вблизи проксимального конца круглой связки. Справа на томограмме также визуализируется гипоинтенсивный левый яичник, лишенный фолликулов. Несмотря на то, что он несколько больше, чем принято ожидать, в целом яичник выглядит абсолютно нормальным. И, только если удается обнаружить увеличение размеров яичников по сравнению с первичным исследованием, дифференциально-диагностический ряд в первую очередь должен включать доброкачественное новообразование, например, фиброму или фибротекому.
Намного чаще встречаются доброкачественные функциональные кисты яичников, представляющие собой Граафов фолликул или желтое тело, достигшие значительных размеров, но в остальном остающиеся доброкачественными. В раннем постменопаузальном периоде (1–5 лет после последней менструации) могут возникать овуляторные циклы, также могут обнаруживаться кисты яичников. И даже в поздней менопаузе (более чем через пять лет после завершения менструального периода), когда овуляция уже не происходит, мелкие простые кисты могут обнаруживаться у 20% женщин.
Что такое функциональная киста яичника? Если не произошла овуляция и стенка фолликула не порвалась, он не претерпевает обратного развития и превращается в фолликулярную кисту. Другой вариант функциональной кисты — увеличение желтого тела с формированием кисты желтого тела. Оба образования являются доброкачественными и не требуют решительных мер. Отличить их от злокачественных вариантов помогает экспертное второе мнение.
В некоторых случаях не происходит овуляции и доминантный Граафов фолликул не претерпевает обратного развития. При достижении размера больше 3 см его называют фолликулярной кистой. Такие кисты обычно имеют размер 3–8 см, но могут быть и гораздо больше. На УЗИ фолликулярные кисты выглядят простыми, унилокулярными, анэхогенными кистозными образованиями с тонкой и ровной стенкой. При этом не должны обнаруживаться ни лимфоузлы, накапливающие контраст, ни какой-либо мягкотканный компонент кисты, ни перегородки, усиливающиеся при контрастировании, ни жидкость в брюшной полости (за исключением небольшого физиологического количества). При контрольных исследованиях фолликулярные кисты могут самостоятельно разрешаться.
Желтое тело может облитерироваться и заполняться жидкостью, в т. ч. кровью, в результате чего формируется киста желтого тела.
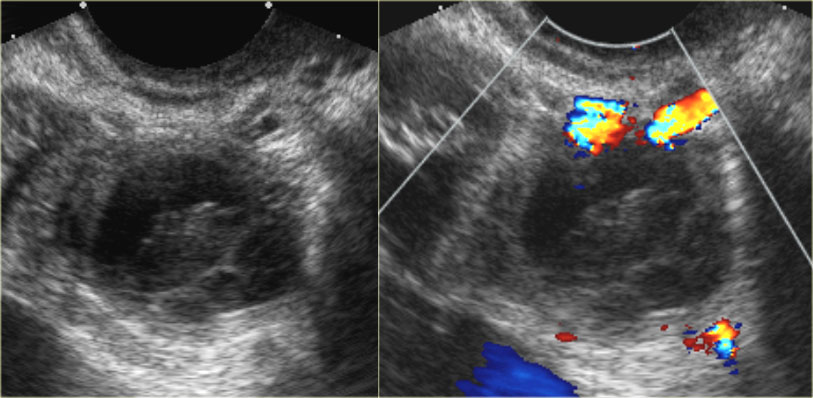
УЗИ: киста желтого тела. Видны мелкие комплексные кисты яичников с кровотоком в стенке, который обнаруживается при допплерографии. Типичный круговой кровоток при допплеровском исследовании получил название «огненного кольца». Обратите внимание на хорошую проницаемость кисты для ультразвука и отсутствие внутреннего кровотока, что соотносится с изменениями, характерными для частично инволютивно измененной кисты желтого тела
Нужно отметить, что у женщин, принимающих гормональные пероральные контрацептивы, подавляющие овуляцию, обычно не формируется желтое тело. И, наоборот, использование препаратов, индуцирующих овуляцию, увеличивает шанс развития кист желтого тела.
УЗИ малого таза: киста желтого тела. Слева на сонограмме определяются изменения («огненное кольцо»), типичные для кисты желтого тела. Справа на фото препарата яичника отчетливо видна геморрагическая киста со спавшимися стенками.
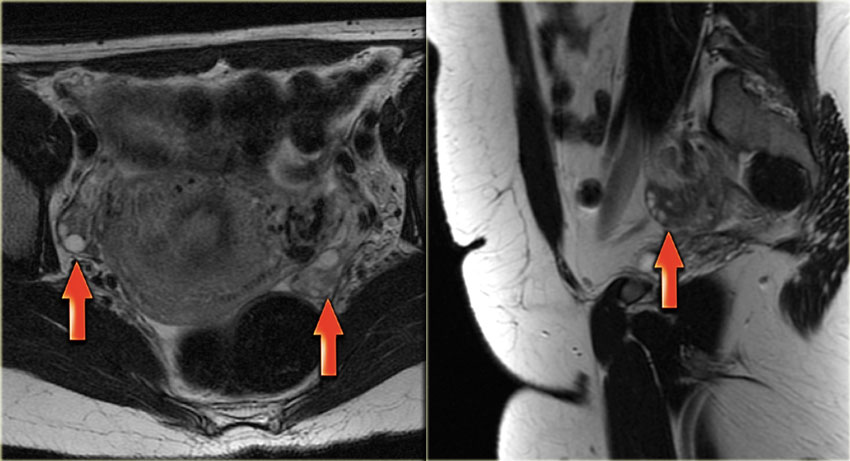
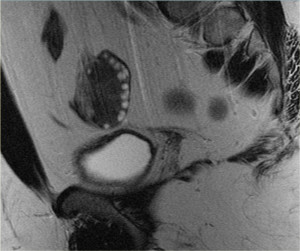
Киста желтого тела на МРТ. На аксиальной Т2-взвешенной томограмме определяется киста инволютивно измененного желтого тела (стрелка), что является нормальной находкой. Правый яичник не изменен.
Комплексная геморрагическая киста яичника формируется при кровотечении из Граафова фолликула либо фолликулярной кисты. На УЗИ геморрагические кисты выглядят как однокамерные тонкостенные кистозные структуры с наличием тяжей фибрина или гипоэхогенных включений, с хорошей проницаемостью для ультразвука. На МРТ геморрагические кисты характеризуются высокой интенсивностью сигнала на Т1 FS сканах, при этом на Т2 ВИ дают гипоинтенсивный сигнал. При допплерографии внутренний кровоток отсутствует, компонент, накапливающий контраст, внутри кисты на КТ или МРТ не определяется. Стенка геморрагической кисты имеет вариабельную толщину, часто с наличием сосудов, расположенных циркулярно. Несмотря на то, что геморрагические кисты обычно проявляются острой болевой симптоматикой, они могут быть случайной находкой у пациентки, не предъявляющей никаких жалоб.
На сонограммах определяется геморрагическая киста со сгустком крови, имитирующим новообразование. Тем не менее, при допплерографии внутреннего кровотока в кисте не выявлено, а проницаемость ее для ультразвука не снижена.
МР-картина геморрагической кисты яичника: в режиме Т1 ВИ без жироподавления определяется комплексная киста, характеризующаяся гиперинтенсивным сигналом, который может быть обусловлен как жировым компонентом, так и кровью. На Т1 ВИ с жироподавлением сигнал остается гиперинтенсивным, что позволяет подтвердить наличие крови. После введения контраста на основе препаратов гадолиния не наблюдается контрастного усиления, что позволяет подтвердить геморрагический характер кисты яичника. Кроме того, в дифференциально-диагностический ряд необходимо включать эндометриому.
На УЗИ в обоих яичниках определяется мягкотканный (солидный) компонент. Тем не менее, проницаемость для ультразвука с обеих сторон не нарушена, что позволяет предположить наличие геморрагических кист. При допплерографии (не представлена) кровоток в образованиях отсутствует.
Как отличить геморрагическую кисту на МРТ? В режиме Т1 в обоих образованиях определяется компонент с высокими сигнальными характеристиками (жир, кровь или жидкость, богатая белком). При жироподавлении интенсивность сигнала не уменьшается, что в целом позволяет исключить тератому, содержащую жировую ткань, и подтвердить наличие геморрагической жидкости.
Кистозный эндометриоз (эндометриома) является разновидностью кисты, сформированной тканью эндометрия, прорастающей в яичник. Эндометриомы обнаруживаются у женщин репродуктивного возраста, могут обуславливать длительно беспокоящую боль в области таза, связанную с менструацией. Приблизительно у 75% пациенток, страдающих эндометриозом, происходит поражение яичников. На УЗИ признаки эндометриомы могут разниться, однако в большинстве случаев (95%) эндометриома выглядит «классическим» однородным, гипоэхогенным кистозным образованием с наличием диффузных низкоуровневых эхогенных участков. Редко эндометриома бывает анэхогенной, напоминая функциональную кисту яичника. Кроме того, эндометриомы могут быть многокамерными, в них могут обнаруживаться перегородки различной толщины. Приблизительно у трети пациенток при тщательном исследовании обнаруживаются мелкие эхогенные очаги, прилежащие к стенке, которые, возможно, обусловлены наличием скоплений холестерина, однако также могут представлять собой сгустки крови или дебрис. Важно отличить эти очаги от истинных узловых образований стенки; при их наличии диагноз эндометриомы становится крайне вероятным.
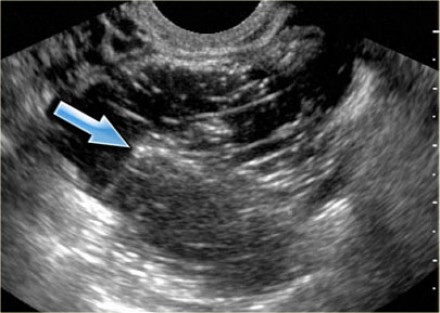
На трансвагинальной сонограмме визуализируется типичная эндометриома с гиперэхогенными очагами в стенке. На допплерограмме (не показана) в этих очагах не удалось обнаружить кровеносные сосуды.
Эндометриоидная киста яичника: МРТ (справа) и КТ (слева). Компьютерная томография используется преимущественно с целью подтверждения кистозного характера образования. МРТ обычно может применяться с целью лучшей визуализации кист, плохо дифференцируемых при УЗИ.
На МРТ геморрагическое содержимое внутри эндометриомы приводит к повышению интенсивности сигнала на Т1 ВИ. На Т1 ВИ с жироподавлением эндометриома остается гиперинтенсивной в отличие от тератом, которые также гиперинтенсивны на Т1 ВИ, но гипоинтенсивны на Т1 FS. Эта последовательность (Т1 FS) всегда должна дополнять МР-исследование, поскольку позволяет обнаружить мелкие очаги, гиперинтенсивные на Т1.
Методы лучевой диагностики позволяют как предположить синдром поликистозных яичников (СПКЯ), также называемый синдромом Штейна-Левенталя, либо используются для подтверждения диагноза.
- Наличие 10 (и больше) простых периферических кист
- Характерный вид «нитки жемчуга»
- Увеличение яичников (в то же время у 30% пациенток они не изменены в размерах)
Клинические признаки синдрома поликистозных яичников:
- Гирсутизм (повышенное оволосение)
- Ожирение
- Нарушение фертильности
- Акне
- Рост волос (облысение) по мужскому типу
- Или повышение уровня андрогенов
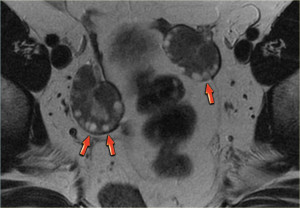
Как выглядит поликстоз яичников? Слева на МР-томограмме определяется типичная картина в виде «нитки жемчуга». Справа у пациентки с повышенным содержанием андрогенов в крови визуализируется увеличенный яичник, а также множественные мелкие простые кисты, расположенные по периферии. Очевидным является сопутствующее ожирение. У этой пациентки МРТ позволяет подтвердить диагноз СПКЯ.
Синдром гиперстимуляции яичников является относительно редко встречающимся состоянием, обусловленным чрезмерной гормональной стимуляцией ХГЧ (хорионическим гонадотропином человека) и проявляющимся обычно двухсторонним поражением яичников. Избыточная гормональная стимуляция может иметь место при гестационной трофобластической болезни, СПКЯ, а также на фоне лечения гормонами или при беременности (редко при нормально протекающей беременности единственным плодом) с самостоятельным разрешением после рождения ребенка (по результатам исследований). Избыточная гормональная стимуляция чаще возникает при гестационной трофобластической болезни, фетальном эритробластозе или при многоплодной беременности. При лучевых методах исследования обычно обнаруживается двухстороннее увеличение яичников с наличием множественных кист, которые могут полностью замещать яичник. Основным дифференциальным критерием синдрома гиперстимуляции яичников являются характерные клинико-анамнестические данные.
На сонограмме, выполненной молодой беременной женщине, определяются множественные кисты в обоих яичниках. Справа определяется инвазивное образование в матке, сопоставимое с гестационной трофобластической болезнью. Заключение о данном заболевании сделано на основании характерных клинико-анамнестических данных (факта беременности у молодой женщины) и сонограммы, на которой выявлены признаки инвазивной формы гестационной трофобластической болезни.
Тубо-овариальный абсцесс возникает обычно как осложнение восходящей (из влагалища в шейку матки и маточные трубы) хламидийной или гонорейной инфекции. На КТ, МРТ при этом обнаруживается комплексное кистозное образование яичника с толстой стенкой и отсутствием васкуляризации. Утолщение эндометрия или гидросальпинкс делают диагноз тубо-овариального абсцесса более вероятным.
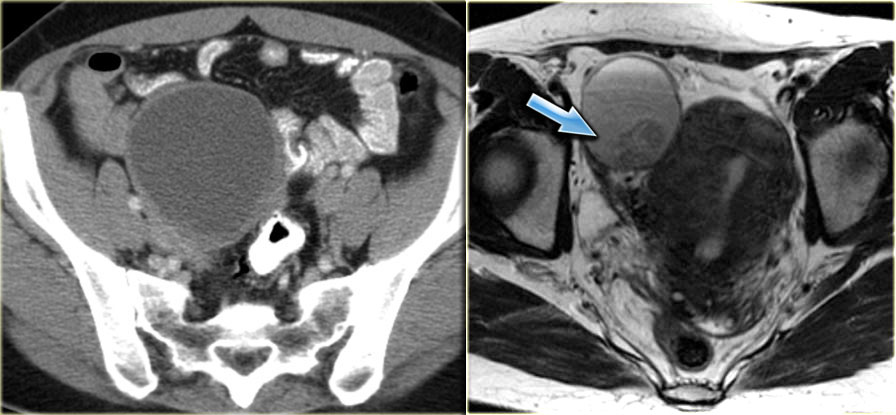
На аксиальной КТ с контрастным усилением определяется комплексное кистозное образование слева, напоминающее абсцесс, с толстой стенкой, накапливающей контраст, и включениями газа внутри.
На КТ в сагиттальной плоскости (слева) можно заметить, что к образованию подходит яичниковая вена, подтверждая его природу (стрелка). На корональной томограмме (справа) можно оценить анатомические соотношения образования и матки. В полости матки визуализируется пузырек газа, что позволяет предположить инфекционное начало именно здесь, с последующим распространением инфекции по маточной трубе в яичник.
Зрелая кистозная тератома, именуемая также дермоидной кистой, является крайне распространенным образованием яичника, которое может иметь кистозный характер. «Зрелая» в данном контексте означает доброкачественное образование в противоположность «незрелой», злокачественной тератоме. Доброкачественные кистозные тератомы обычно возникают у молодых женщин детородного возраста. На КТ, МРТ и УЗИ они выглядят однокамерными во (вплоть до) 90% случаев, однако могут быть и многокамерными, и двухсторонними приблизительно в 15% случаев. До 60% тератом могут содержать в своей структуре включения кальция. Кистозный компонент представлен жидкостью жирового характера, продуцируемой сальными железами, находящимися в ткани, выстилающей кисту. Наличие жира является диагностическим признаком тератомы. На УЗИ она имеет характерный вид кистозного образования с наличием гиперэхогенного солидного узла в стенке, называемого узлом Рокитанского или дермоидной пробкой.
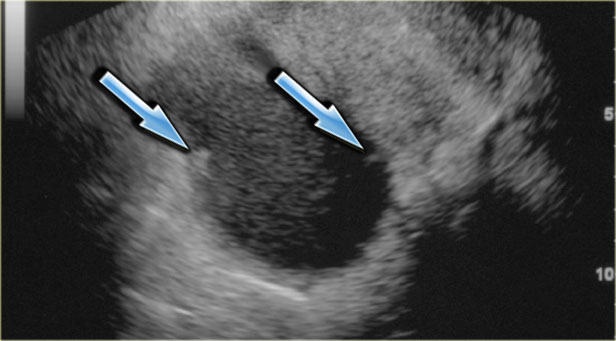
На УЗИ визуализируется узел Рокитанского или дермоидная пробка (стрелка).
Могут также обнаруживаться уровни «жидкость-жир», обусловленные разницей плотностей (жир, как более легкая и менее плотная субстанция, плавает на поверхности воды). Также можно визуализировать тонкие эхогенные линии («полоски»), наличие которых обусловлено «волосами» в полости кисты. Зрелые кистозные тератомы, даже доброкачественного характера, чаще всего удаляются оперативным путем, поскольку обуславливают повышенный риск перекрута яичника.
Осложнения дермоидной кисты яичника:
- Перекрут яичника
- Инфицирование
- Разрыв (спонтанный или в результате травмы)
- Гемолитическая анемия (редкое осложнение, разрешающееся после резекции)
- Злокачественная трансформация (редко)
Как выглядит дермоидная киста яичника на МРТ? Видно кистозное образование с гиперинтенсивным сигналом, внутри которого имеются перегородки (обнаруживаемые приблизительно в 10% подобных кист). В режиме жироподавления определяется подавление интенсивности сигнала, что позволяет подтвердить наличие жирового компонента и сделать заключение о тератоме.
Данные образования также являются распространенными кистозными опухолями яичников (кистомами), которые могут быть как серозными, так и муцинозными (слизистыми). На УЗИ муцинозная цистаденома чаще представляет собой анэхогенное однокамерное образование, которое может напоминать простую кисту. Муцинозные цистаденомы чаще состоят из нескольких камер, в которых может обнаруживаться комплексная жидкость с включениями белкового дебриса или крови. «Сосочковые» выпячивания на стенках позволяют предположить возможное злокачественное образование (цистаденокарциному).
Кистома яичника на УЗИ. При трансвагинальном исследовании (вверху слева) определяется киста левого яичника размером 5,1х5,2 см (анэхогенная и без перегородок). Тем не менее, на задней стенке кисты обнаруживается узел без признаков внутреннего кровотока при допплерографическом исследовании (вверху справа); дифференциально-диагностический ряд при этом включает фолликулярную кисту, скопление дебриса, кистозное новообразование. На МРТ (внизу) в образовании определяются тонкие перегородки, накапливающие контраст. Опухолевых узлов, лимфаденопатии, метастазов в брюшину не выявлено. Определяется минимальное количество асцитической жидкости. Образование было верифицировано как цистаденома при биопсии.
Кистома яичника: МРТ. На МР-томограммах, выполненных той же пациентке пять лет спустя, образование выросло. На Т2 ВИ визуализируется комплексная киста в левом яичнике с солидным узлом со стороны задней стенки. После введения контраста на Т1 FS определяется легкое усиление интенсивности сигнала от тонких перегородок и узла в стенке. Данные МРТ не позволили дифференцировать доброкачественное (напр., цистаденому) и злокачественное новообразование яичника. При гистологическом исследовании резектата подтвердилась цистаденофиброма.
Лучевые методы диагностики, такие как УЗИ или МРТ, не предназначены для определения гистологического типа опухоли. Однако с их помощью можно с той или иной степенью достоверности дифференцировать доброкачественные и злокачественные новообразования и определиться с дальнейшей тактикой ведения пациента. Обнаружение лучевых признаков злокачественного опухолевого роста должно нацелить лечащего врача (гинеколога, онколога) на дальнейшее активное выяснение характера кисты (оперативное вмешательство с биопсией, лапароскопия). В неясных и противоречивых случаях полезна повторная расшифровка МРТ малого таза, результате которой можно получить второе независимое мнение опытного лучевого диагноста.
На УЗИ определяется комплексное кистозно-солидное образование в левом яичнике, и другое комплексное образование большого размера, содержащее как солидный, так и кистозный компонент, в правой половине таза
На КТ у этой же пациентки определяется комплексное кистозно-солидное образование с утолщенными перегородками, накапливающими контраст, в правом яичнике, крайне подозрительное на злокачественную опухоль. Также имеет место двухсторонняя тазовая лимфаденопатия (стрелки). При гистопатологическом исследовании подтвердилась серозная цистаденокарцинома яичника (наиболее часто встречающийся вариант)
КТ и фотография макропрепарата серозной цистаденокарциномы яичника.
На УЗИ (слева) видно большое многокамерное кистозное образование в правом параметрии; некоторые из камер анэхогенны, в других визуализируются равномерные низкоуровневые эхогенные включения, обусловленные белковым содержимым (в данном случае муцином, однако аналогично могут выглядеть и кровоизлияния). Перегородки в образовании в основном тонкие. Кровотока в перегородках не выявлено, солидный компонент также отсутствует, признаков асцита не определяется. Несмотря на отсутствие кровотока при допплерографии и солидного компонента, размер и многокамерная структура этого образования позволяют заподозрить кистозную опухоль и порекомендовать другие, более точные методы диагностики. На КТ с контрастным усилением (справа) определяются схожие изменения. Камеры образования имеют различную плотность, соотносящуюся с разным содержанием белка. При гистопатологическом исследовании подтвердилась муцинозная цистаденокарцинома с низким потенциалом злокачественности.
Двухсторонние кистозно-солидные образования яичников подозрительны на опухоль и требуют дальнейшей оценки. Значение лучевых методов исследования заключается в том, чтобы подтвердить факта наличия образования; тем не менее, невозможно сделать вывод, что оно абсолютно достоверно является доброкачественным или злокачественным. Пациенткам, у которых обнаруживаются эпителиальные опухоли (гораздо более часто встречающаяся группа новообразований яичников), даже после хирургического лечения, определение точного гистологического варианта опухоли не так влияет на прогноз, как стадия FIGO (международной федерации акушеров и гинекологов), степень дифференцировки, а также полнота резекции опухоли.
На сонограмме (слева) определяется увеличение обоих яичников, внутри которых имеется как кистозный, так и мягкотканный (солидный) компонент. На КТ у этой же пациентки определяется крупное кистозно-солидное образование, распространяющееся из таза в живот. Роль КТ в данном случае заключается в стадировании образования, однако на основе КТ (МРТ) нельзя определить гистологическую структуру опухоли.
Чаще всего метастазы в яичники, например, метастазы Крукенберга — отсевы рака желудка или толстого кишечника, представляют собой мягкотканные образования, но нередко они могут иметь и кистозный характер.
На КТ определяются кистозные образования в обоих яичниках. Также можно заметить сужение просвета прямой кишки, обусловленное раковой опухолью (синяя стрелка). Отчетливо видны кистозные метастазы рака прямой кишки в углублении брюшины (красная стрелка), в целом не являющиеся типичной находкой.
Лечение пациенток, страдающих раком яичника, традиционно включает в себя первичное стадирование, затем агрессивное циторедуктивное вмешательство в комбинации с внутрибрюшинным введением цисплатина. На ранних стадиях (1 и 2) применяется тотальная гистерэктомия и двухсторонняя сальпингооофорэктомия (либо односторонняя, если женщина детородного возраста желает сохранить свою фертильность, хотя такой подход и является спорным).
Пациенткам с запущенными опухолями (3 и 4 стадии) рекомендуется циторедуктивное вмешательство, которое подразумевает частичное удаление объема очагов опухоли; эта операция направлена не только на улучшение качества жизни пациенток, но также и на снижение вероятности обструкции кишечника и устранение метаболических эффектов опухоли. Оптимальное циторедуктивное вмешательство предполагает устранение всех опухолевых имплантов, имеющих размер более 2 см; при субоптимальном поперечный размер оставшихся опухолевых узлов превышает 2 см. Успешная циторедуктивная операция увеличивает эффективность химиотерапии и приводит к увеличению выживаемости.
Пациенткам с опухолью яичников на стадии 1a или 1b может потребоваться лишь избирательное оперативное вмешательство без последующей химиотерапии, в то время как в более запущенных стадиях требуется послеоперационная химиотерапия цисплатином (наиболее эффективный препарат при раке яичника). Несмотря на то, что положительный ответ на терапию препаратами платины достигает 60-80%, около 80-90% женщин с третьей стадией заболевания и около 97% с четвертой стадией погибают в течение 5 лет.
Пациенткам, получающим лечение по поводу рака яичника наиболее эффективным методом контроля является измерение сывороточного уровня СА-125 и физикальное исследование. Повторная лапоротомия остается наиболее точным методом оценки эффективности химиотерапии, однако дает множество ложноотрицательных результатов и не приводит к увеличению выживаемости. КТ используется с целью поиска макроскопического очага и позволяет избежать повторной биопсии. Если при помощи методов диагностики обнаруживается остаточная ткань опухоли, пациентке может быть назначено дополнительное лечение; тем не менее, лучевые методы показывают большое количество ложноотрицательных результатов.
На сегодняшний день кисты яичников довольно хорошо диагностируются с помощью целого ряда инструментов:
- Осмотр гинеколога, в ходе которого выясняются жалобы пациентки, а также определяется, увеличены ли придатки и имеются ли болезненные ощущения в нижней части живота.
- Тест на беременность. Он необходим не только для того, чтобы исключить внематочную беременность, но и чтобы определить возможность проведения компьютерной томографии.
- Ультразвуковое исследование, позволяющее быстро и с высокой точностью определить наличие кисты и проконтролировать динамику ее развития.
- Лапароскопическое исследование. Его достоинство состоит в том, что оно дает абсолютно точные результаты и при необходимости во время процедуры можно провести точное и малоинвазивное хирургическое вмешательство.
- Компьютерная и магниторезонансная томография.
КТ и МРТ являются довольно точными методами, позволяющими определить наличие кисты, предположить, доброкачественная она или злокачественная, уточнить ее размер и точное местоположение и т.д. Кроме того, в случае злокачественности кисты диагностика с использованием контраста дает возможность установить, дала ли опухоль метастазы в другие органы и точно определить их местоположение.
КТ проводится с помощью рентгеновского излучения, которое дает возможность получить срезы органа с шагом примерно в 2 мм. Собранные и обработанные компьютером срезы собираются в точное объемное изображение. Процедура абсолютно безболезненная, не требует сложной подготовки (все, что нужно, лишь придерживаться определенной диеты пару дней перед процедурой и, в случае запоров, принять слабительное) и длится не более 20 минут.
Учитывая, что шаг среза составляет 2 мм, КТ может определять образования от 2 мм в поперечном сечении и более. Это довольно небольшие кисты и опухоли, находящиеся на ранней стадии развития. Такая точность КТ-диагностики позволяет начать своевременное лечение и избежать более серьезных последствий.
Противопоказаниями метода является беременность (из-за облучения организма рентгеновским излучением) и аллергические реакции на контрастное вещество (в случае КТ с контрастом). Такие аллергические реакции встречаются не очень часто.
Особенностью практически любого современного метода диагностики, будь то УЗИ, МРТ или КТ является возможность получения ошибочного результата по объективным либо субъективным причинам. К объективным причинам относятся погрешности и недостатки диагностического оборудования, к субъективным – врачебные ошибки. Последние могут быть вызваны как недостатком опыта врача, так и банальной усталостью. Риск получения ложноположительных или ложноотрицательных результатов может доставить массу неприятностей и даже привести к тому, что заболевание перейдет в более тяжелую стадию.
Очень хорошим способом снижения риска ошибки диагностики является получение второго мнения. В этом нет ничего плохого, это не недоверие лечащему врачу, это всего лишь получение альтернативного взгляда на результаты томографии.
Сегодня получить второе мнение очень просто. Для этого вам достаточно загрузить результаты КТ в систему Национальной телерадиологической сети (НТРС), и не более чем через сутки вы получите заключение лучших специалистов ведущих институтов страны. Неважно, где вы находитесь, вы можете получить лучшую возможную в стране консультацию везде, где есть доступ к сети интернет.
Василий Вишняков, врач-радиолог
При составлении статьи использованы следующие материалы:
источник
Итак, давайте разберемся с самым главным вопросом – наблюдать или оперировать кисту яичника.
Естественно, всё, что написано в этой статье, относится только к не осложненной кисте яичника. Ведь если развились серьезные осложнения, то без срочной госпитализации не обойтись. Хотя я уверен, что у вас именно не осложненная киста, иначе вряд ли вы бы сейчас тратили свое время на чтение этих строк.
Как вы уже поняли, наблюдению подлежат только функциональные кисты яичника (фолликулярная и киста желтого тела). Все остальные кисты обязательно нужно удалять.
На первый взгляд всё очень просто. Но сложность ситуации заключается в том, что с первого взгляда отличить функциональную кисту бывает довольно сложно.
Дело в том, что на УЗИ они могут быть похожи как две капли воды. Так, киста желтого тела очень часто выглядит так же, как эндометриоидная или дермоидная киста. А фолликулярную кисту можно спутать с параовариальной или серозной цистаденомой.
Но есть одна особенность функциональных кист, которая и помогает во всем разобраться. Со временем они меняются. Буквально за 1-3 месяца такая киста может полностью исчезнуть, уменьшится, или изменить свое внутреннее содержимое.
Именно поэтому непродолжительное наблюдение поможет нам понять, носит ли ваша киста функциональный характер и исчезнет через некоторое время или необходима операция.
И вот тут хочется обратить ваше внимание на самое главное – активное наблюдение не должно превышать нескольких месяцев! Наблюдение за кистой больше года, в надежде, что она все-таки рассосется совершенно неоправданно!
Функциональные кисты довольно быстро меняются. Быстро возникая, они также быстро могут бесследно исчезнуть или хотя бы уменьшится в размере. Они могут поменять свою структуру (характерно для кисты желтого тела).
Для того, чтобы зафиксировать эти изменения достаточно сделать УЗИ после очередной менструации и затем еще через месяц. Если наметилась положительная динамика, размер кисты значительно уменьшился, то значит можно понаблюдать еще немного.
Если на протяжении нескольких месяцев никаких изменений не происходит, то дальнейшее наблюдение абсолютно бесполезно.
Во время наблюдения за кистой УЗИ нужно делать не реже 1 раза в 3 месяца. Суммарное время наблюдения не должно превышать 1 года!
Некоторые врачи, обнаружив по УЗИ кисту яичника, уверенные в своей правоте, сразу отправляют пациентку на операцию. Обычно это происходит с эндометриоидной или дермоидной кистой. И уже перед операцией мы находим всего лишь кисту желтого тела. А иногда вообще ничего не находим, поскольку за время подготовки к операции она бесследно пропала. Как я уже говорил, с первого раза даже опытные специалисты не всегда могут отличить один вид кисты от другого.
Еще врачей часто пугают размеры кисты более 5 см. Но, как говорится, размер не всегда имеет решающее значение.
В своей практике я встречал функциональные кисты до 10 см в диаметре. Не скрою, некоторым из них пришлось все-таки сделать операцию. Причины были разные – частые боли, подозрение на перекрут кисты и т.п.
У тех же пациенток, которым не пришлось делать операцию, в течение нескольких месяцев все прошло абсолютно бесследно. И это при том, что эти девушки были направлены ко мне именно для проведения операции!
Пока полностью не исключен функциональный характер кисты, при отсутствии серьезных осложнений и жалоб, спешить с операцией не нужно!
Для истинной кисты яичника срок в несколько месяцев никакой роли не сыграет. Зато вам дает шанс избежать операции.
Но такой подход не приемлем, когда по всем признакам мы исключаем функциональную кисту. В этом случае, конечно же, ждать не стоит, а как можно скорее нужно проводить операцию.
Залог успеха выжидательной тактики заключается в обязательном соблюдении всех рекомендаций. Эти рекомендации, как правило, носят индивидуальный характер и зависят от размеров и структуры кисты, от вашего возраста и образа жизни.
Функциональные кисты имеют тонкую капсулу, поэтому довольно легко может произойти её разрыв. Почти все пациентки до безумия боятся разрыва или перекрута кисты. Ведь это экстренная ситуация! Именно поэтому некоторые предпочитают сделать плановую операцию, чтобы избежать экстренного хирургического вмешательства.
Но на деле, все не так страшно. Очень многое зависит от размеров кисты. При небольших размерах (до 5 см), лопнувшая киста обычно вызывает совсем небольшие болезненные ощущения внизу живота. И все! Некоторые даже не замечают этого момента в суматохе современного ритма жизни.
Конечно, большие кисты могут вызывать более серьезные проявления и даже потребовать экстренного хирургического вмешательства.
Поэтому очень важно избегать чрезмерных физических нагрузок, резких движений, занятий фитнесом и танцами. Очень осторожно вести половую жизнь (или временно исключить её до очередной менструации и УЗИ). При значительных размерах кисты лучше отложить авиаперелеты и длительные поездки.
Эти нехитрые рекомендации позволят вам без происшествий дождаться следующего УЗИ и определиться с дальнейшими рекомендациями.
Как я уже говорил выше, наблюдение за кистой не должно превышать одного года.
Но иногда, во время УЗИ, врачи говорят примерно следующее: «У вас есть небольшая киста на яичнике. Она функциональная. Сама пройдет».
Это вас успокаивает (ведь «киста сама пройдет») и вы продолжаете наслаждаться жизнью, забывая о том, что на яичнике что-то есть. Следующее ультразвуковое исследование (УЗИ), как правило, проводится спустя несколько лет. И на нем уже находят внушительную опухоль.
Это очень распространенная ситуация. Почти у всех моих пациенток с большими кистами все начиналось именно так. Оглядываясь в прошлое, все они жалели о том, что вовремя не проконтролировали состояние своих яичников.
Другая частая причина длительного наблюдения – это небольшие размеры кисты (до 3-х см). К сожалению, до сих пор в мировой практике нет единого взгляда на эту проблему. Одни специалисты считают, что такие мелкие кисты не нужно оперировать, другие – что любое образование подлежит удалению.
Как всегда, правы сторонники обеих точек зрения. И в каждой конкретной ситуации вопрос об оперативном лечении небольших кист должен решаться индивидуально. Очень многое зависит от вашего возраста, сопутствующих заболеваний, анамнеза, детородной функции, жалоб и т.п.
Поэтому в этой ситуации я не смогу вам дать однозначно правильного ответа. Каждый случай разбирается индивидуально с индивидуальными рекомендациями и планом действий.
источник
Фолликулярная киста яичника (cysta ovarii follicularis) – это вид функционального образования в овариальной ткани. Формируется киста из folliculus ovaricus – фолликула, который не успел разорваться, лопнуть.
Фолликулярная киста считается доброкачественным новообразованием, размерами от 2,5 до 8-10 сантиметров, состоящим из однокамерной полости, внутри которой находится богатая эстрогенами жидкость. Чаще всего такой вид кисты развивается у молодых женщин репродуктивного возраста, но также она диагностируется и в пубертатном, климактерическом периоде. Частота диагностированных фолликулярных кист среди всех прочих кистозных новообразований яичников составляет 80%.
Фолликулярные кисты способны при определенных условиях рассасываться самостоятельно и не могут малигнизироваться, то есть трансформироваться в злокачественные образования.

Первое описание патологического состояния яичников относится к 1827-му году, когда киста определялась как неизлечимая «водяная болезнь» у женщин старше 40 лет, не имевших детей. С тех пор началось более внимательное изучение патогенетических свойств кистозных образований, но единой версии врачи так и не выработали.
В начале прошлого века причины фолликулярной кисты и прочих функциональных кистозных новообразований были разделены на две категории:
- Нарушение функционирования гормональной системы.
- Воспалительный процесс инфекционного характера в придатках.
В 1972-м году в научном обиходе появился термин – апоптоз (самопрограммирование гибели клеток) и многие ученые устремились к изучению взаимосвязи апоптоза, стероидогенеза и функционирования яичников. Так появилась еще одна версия этиологии фолликулярных кист, основанная на гормоно-генетическом факторе.
В настоящее время врачи в разработке терапевтической и профилактической стратегии стараются учитывать все три теории, обобщая наиболее изученные причины фолликулярной кисты:
- Нарушение гормонального баланса, связанные с естественными возрастными периодами – пубертатным, климактерическим.
- Патологические нарушения нейроэндокринной регуляции, провоцирующие гиперэстрогению.
- Воспалительные заболевания придатков.
- Воспаление маточных труб, сопровождающееся оофоритом (воспалением яичников) — сальпингоофорит.
- Дисфункции яичников, связанные с абортом.
- ЗППП – заболевания, передающиеся половым путем.
- Длительное лечение бесплодия, гиперстимуляция овуляции.
- Психоэмоциональный стресс.

Нормальный месячный цикл, не отягощенный лечением гормональными препаратами или другими провоцирующими факторами, предполагает выработку фолликулов. Самый активный из них является базой для созревания яйцеклетки, которая освобождается в результате разрыва фолликула. Ооцит (яйцеклетка) попадает в матку по маточным трубам, а на месте лопнувшего фолликула формируется временная эндокринная железа – желтое тело (лютеиновое). Лютеиновое образование вырабатывает прогестерон до момента наступления менструации или до формирования плаценты при наступившем зачатии. Если доминантный фолликул не лопается, ооцит остается внутри, фолликулярная жидкость не изливается, образуется киста.
Фолликулярная киста у беременной женщины – это очевидный гинекологический феномен либо диагностическая ошибка. Действительно, кистозные образования не являются редкостью в период беременности, но, как правило, не представляют серьезной угрозы. Связано это с тем, что беременной женщине, точнее ее организму, требуется намного больше прогестерона, чем ранее, так как он участвует в формировании плацентарного «детского места», а также поддерживает саму беременность. По причине интенсивной продукции прогестерона желтое тело функционирует не 10-14 дней, а около 3-х месяцев, то есть весь первый триместр. Именно лютеиновое тело может преобразоваться в кисту, которая в дальнейшем самостоятельно рассасывается.
Таким образом, исходя из логики и физиологической последовательности образования желтого тела на месте лопнувшего фолликула, фолликулярная киста яичника и беременность в принципе не могут «соседствовать». Кроме того, у беременной женщины происходит усиленная выработка пролактина, который останавливает развитие новых фолликулов, чтобы не дать им возможности формирования новой беременности на фоне уже осуществленного зачатия.
Киста в период беременности, определяемая как фолликулярная, это скорее диагностическая погрешность, которую необходимо исправить и исключить наличие потенциально опасных истинных опухолей.

Симптомы фолликулярной кисты зависят от ее активности в гормональном смысле, а также от возможных сопутствующих патологий органов малого таза – эндометриоза, сальпингита, миомы, аднексита и других.
Гормонально активная фолликулярная киста, интенсивно продуцирующая эстроген, может проявляться в виде обильных кровотечений во время менструации, раннего полового созревания у девочек, болями в нижней части живота.
Неактивные кисты развиваются бессимптомно и могут рассасываться самостоятельно без следа так, что женщина и не подозревает о их присутствии.
Кроме того, клиника фолликулярных образований зависит от размеров кист. Маленькие фолликулярные кисты не проявляются клинически и диагностируются случайным образом во время диспансеризации. Более проявлены кисты больших размеров, которые имеют ярко выраженную симптоматику.
Симптомы фолликулярной кисты яичника следующие:
- Периодическое ощущение распирания внизу живота.
- Тяжесть в области паховой зоны, в месте локализации кисты (справа или слева).
- Боль в боку, внизу живота при длительной ходьбе, беге, интенсивных физических нагрузках, нередко во время полового акта.
- Болезненные ощущения во второй половине месячного цикла (15-16 день).
- Снижение температуры тела во второй половине месячного цикла (до 36,0).
- Маточное кровотечение между менструациями.
Фолликулярная киста не так безопасна, как может показаться на первый взгляд, она чревата различными осложнениями, такими как перекрут ножки или разрыв кисты.
Симптомы фолликулярной кисты при перекруте ножки:
- Сильная, острая боль внизу живота, справа или слева по месту локализации кисты.
- Слабость, головокружение.
- Тошнота, вплоть до рвоты.
- Обильный холодный пот, падение артериального давления.
- Тахикардия.
- Цианоз, синюшность кожный покровов.
- Температура тела без изменений.
- Тошнота и рвота.
- Обморочное состояние.
- Кинжальная боль в зоне локализации кисты.
Разрыв капсулы кисты может сопровождаться внутренним кровотечением:
- Острая боль, которая стихает и вызывает состояние шока.
- Тахикардия.
- Падение артериального давления, пульса.
- Слабость, сонливость.
- Бледные кожные покровы, синюшность (цианоз).
- Обморок.
Острые состояния требуют неотложной медицинской помощи, так как перекрут ножки, разрыв капсулы может привести к перитониту.
Вопрос функциональной латеральной асимметрии яичников так и остается предметом дискуссий, не существует достоверных данных, которые бы подтверждали, что правый яичник более подвержен патологическим или доброкачественным новообразованиям.
Фолликулярная киста правого яичника по статистике развивается так же часто, как и киста левого яичника. Есть отдельные сообщения, говорящие, что правый яичник в принципе более активен и чаще формирует доминантные фолликулы. Возможно это связано с его более интенсивным кровоснабжением за счет прямого соединения артерии и главной аортой. Левый яичник получает питание от почечной артерии обходным путем. Также есть мнение, что анатомически правый яичник несколько больше левого в размерах, однако подобная информация не является клинически или статистически подтвержденной.
Действительно в два-три раза чаще происходит правосторонняя апоплексия и это обусловлено естественной причиной – интенсивным кровоснабжением и близостью к аорте, но в остальном фолликулярная киста формируется с такой же частотой и по тем же патогенетическим принципам, что и образования в левом яичнике.
Следует отметить, что особенностью, которой обладает фолликулярная киста правого яичника, заключается в симптомах схожих с клиникой воспаления аппендикса. Боль в правой стороне, типичная картина «острого живота» могут внести путаницу в диагностику, но, как правило, дифференциация нозологий происходит быстро.
Киста не является нарушением общей овуляторной функции, если не происходит разрыв ее капсулы или перекрут ножки. Информация о том, что чаще «беременеют» правым яичником, что процент образования кистозных опухолей в нем выше, не более, чем миф.

Фолликулярная киста левого яичника мало чем отличается от правосторонней кисты. Она образуется в результате неразрешенной потенциальной овуляции и росте активного нелопнувшего фолликула. Симптоматически левостороннее образование проявляется в месте локализации кисты в виде преходящих болей внизу живота, межменструальных кровотечениях. Более серьезным осложнением могут быть разрыв капсулы или перекрут ножки, когда боль становится острой, кинжальной, развивается типичная клиника «острого живота», что требует немедленной скорой медицинской помощи, хирургического вмешательства.
Фолликулярная киста левого яичника, не превышающая 5 сантиметров, может развиваться бессимптомно и так же незаметно рассасываться. Диагностируют такие кисты при профилактических осмотрах или при обследовании на предмет другой, не связанной с кистозными образованиями, патологии. Часто кисты не требуют специфической терапии, лечение ограничивается систематическим наблюдением и контролем размеров кисты в течение 2-3-х месяцев.

Разрыв кисты сопровождается двумя видами серьезных осложнения:
- Излияние содержимого кисты в брюшную полость.
- Кровоизлияние непосредственно в яичник и его разрыв – апоплексия.
Разрыв фолликулярной кисты происходит спонтанно, чаще в середине месячного цикла в период овуляции. Кистозный фолликул увеличивается параллельно совместно с другим, нормальным активным фолликулом, выполняющим функцию формирования ооцита.
Причиной разрыва могут стать воспалительные процессы в брюшной полости, в самом яичнике, гормональные нарушения, изменение уровня свертываемости крови. Кроме того, провоцирующим фактором, приводящим к разрыву может быть чрезмерная физическая активность, занятия спортом, а также половой акт.
Признаки разрыва фолликулярной кисты:
- Острая, кинжальная боль сбоку, внизу живота, в зоне локализации кисты.
- Напряженный живот.
- Холодный пот.
- Боль быстро становится диффузной, разлитой.
- Тошнота, рвота.
- Падение артериального давления и пульса.
- Возможен обморок.
Для диагностики осложнений фолликулярных кист врачи пользуются стандартными, проверенными методами:
- УЗИ брюшной полости и органов малого таза.
- Пункция для определения возможного кровотечения и забора крови на анализ.
- Лапароскопия.
- Разрыв фолликулярной кисты лечится ургентно и только хирургическим путем.
Первое, что делают в стационарных условиях – это останавливают кровотечение, затем удаляется киста в пределах здоровых тканей.. Как правило, сам яичник не оперируется, резекция или его удаление возможны только в крайних случаях.
Опасности, которые несет разрыв кисты:
- Анемия в результате кровопотери.
- Редко – спаечный процесс и бесплодие. Современный метод лапароскопии практически исключает спайки.
- Гнойный перитонит.
Следует отметить, что своевременная медицинская помощь, операция в буквальном смысле жизненно необходима, так как при геморрагической форме апоплексии яичника возможен летальный исход (кровопотеря более 50%).
Выявление фолликулярных кист небольшого размера часто становится случайной находкой во время плановых или спонтанных гинекологических осмотров. Маленькие, менее 5 сантиметров, кисты развиваются бессимптомно, что затрудняет, а порой делает невозможной своевременную диагностику. Чаще женщины с фолликулярными новообразованиями проходят ургентное обследование по поводу уже сформированных осложнений – перекруте ножки кисты, разрыве капсулы.
Стандартные мероприятия, которые предполагает диагностика фолликулярной кисты, таковы:
- Сбор анамнеза.
- Гинекологический осмотр, пальпация (двуручная).
- Ультразвуковое исследование.
- Допплерография.
- Диагностическая экстренная лапароскопия.
- ОАК – общий анализ крови.
- Анализ мочи.
- Анализ крови на гормоны (прогестерон, эстроген, ФСГ, ЛГ).
- Анализ крови на опухолевые маркеры.

Одним из самых показательных и информативных методов определения размеров, состояния кисты и окружающих ее органов малого таза является ультразвуковое исследование. Киста желтого тела, параовариальная киста, фолликулярная киста яичника, — УЗИ способно выявить практически все кистозные образования.
Ультразвуковая эхография назначается после 5-7-годня месячного цикла, как правило, для оценки функции яичников, его фолликулярных свойств. УЗИ проводится несколько раз, чтобы увидеть картину в динамике – как минимум трижды в месяц.
В норме яичники по размерам, структуре, созревающим фолликулам должны иметь такие параметры (в среднем):
- Ширина — до 25 мм.
- Толщина – 12-15 мм.
- Длина – 28-30 мм.
- Фолликулы – от 1-30 мм.
Фолликулярная киста на УЗИ выглядит как однокамерное образование более 25-30 миллиметров, ее определяют как функциональную. Размеры нелопнувшего кистозного фолликула могут достигать гигантских размеров – до десяти сантиметров в диаметре, они имеют разный окрас и структуру, стенки ровные, достаточно тонкие. Чем больше размер кисты, тем более истончается стенка капсулы. УЗИ показывает позади кистозного образования четкий, характерный для кист эффект усиления дорсального отражения ультразвука.
Следует отметить, что ультразвуковой метод диагностики не является единственным, так как он определяет размер, структуру, но не дает информации об этиологических факторах. Поэтому УЗИ следует назначать повторно для наблюдения за динамикой развития кисты.

Как правило, фолликулярная киста в 95% случаев диагностируется как однокамерная полость, двухкамерные образования из фолликул – это большая редкость, действительные причины которой до конца не изучены.
Ретенционные или функциональные кисты, вид новообразований, считающийся наиболее «безвредным» и доброкачественным. Такая киста имеет одну камеру (полость), заполненную секреторной жидкостью. Стенки капсулы кисты чрезвычайно тонкие, хотя и состоят из многослойного эпителия, это обусловлено естественным предназначением фолликула и его потенциальной задачей – разрыв и высвобождение яйцеклетки.
Если не лопнувший фолликул увеличивается до аномальных размеров, стенка капсулы быстро истончается и держится только за счет соединительной наружной ткани. Предполагается, что возможное соседство с кистами другого вида, быстрый рост, слияние прилежащих стенок капсулы двух кист могут сформировать такое редкое явление, как фолликулярная киста двухкамерная.
Кроме того фактором, провоцирующим аномальное строение ретенционной кисты, может быть и воспалительный процесс в придатках, матке или же гиперстимуляция как способ лечения бесплодия. Синдромальное явления гиперстимуляции чаще всего наблюдаются у женщин, страдающих стойким бесплодием, стремящихся к зачатию Такие пациентки, как правило, астеничны по типу телосложения и уже имеют в анамнезе поликистоз яичников.
Также результат обследования и диагноз — двухкамерная фолликулярная киста может быть ошибкой УЗИ-специалиста, скорее всего имеет место иной, более точный и правильный ответ – сочетание ретенционной, функциональной и истинной кисты, которые на УЗИ могут выглядеть как единое, двухкамерное образование.

Ретенционная киста небольшого размера, а к такому виду относится маленькая фолликулярная киста яичника (3 см), имеет свойства к саморазрешению. Если у женщины выявляются фолликулярное образование до 5-6 сантиметров, как правило, врач выбирает выжидательную тактику, то есть киста не подвергается лечению, за ней наблюдают с помощью осмотра и регулярного проведения УЗИ. В течение 2-3 месячных циклов небольшая фолликулярная киста (3 см) способна рассосаться самостоятельно без применения гормональных средств и других видов терапии.
Отсутствие клинических симптомов, жалоб со стороны пациентки, делают возможным простое наблюдение за состоянием кисты единственно правильным методом лечения.
Если же киста персистирует, то есть сохраняется более 3-х месяцев и не склонна к саморазрешению, ее начинают лечить, также терапии подвергают и рецидивирующие фолликулярные кисты, как маленькие, так и большого размера.
Женщина, у которой диагностированная маленькая функциональная киста (3 см), нуждается лишь в соблюдении таких правил:
- Ограничение физических нагрузок, нельзя поднимать тяжести (более 4-5 килограммов).
- Нельзя перегревать спину, зону малого таза, принимать горячие ванны.
- Следует снизить активность половых контактов (частоту или интенсивность).
В остальном, как показывает гинекологическая практика, фолликулярная киста небольшого размера рассасывается самостоятельно без применения какого-либо лечения. Единственным способом обезопасить себя от возможных осложнений, которые может дать даже маленькая трехсантиметровая киста, является регулярный гинекологический осмотр и соблюдение врачебных рекомендаций.

Выбор тактики лечения функциональных кист зависит от параметров новообразования, динамики роста (увеличения, персистирования, рецидива) и возраста пациентки.
Как правило лечение фолликулярной кисты яичника не представляет трудностей. Такие кисты диагностируются преимущественно у молодых женщин детородного возраста, что обуславливает и лечебную стратегию и возможный его прогноз.
Наиболее распространена выжидательная тактика в течение 3-х месячных циклов при условии, что киста небольшого размера – до 5 сантиметров, развивается она бессимптомно и не вызывает функциональных нарушений.
Также в качестве терапии ретенционной кисты доктор может назначить гормональные препараты, чаще это оральные контрацептивы, которые в течение 2-3-х месяцев (реже — полгода) тормозят активность работы яичников, соответственно и образование новых фолликулярных кист. Кроме того, оральные препараты способны снизить скорость роста кистозного образование и уменьшить его размеры, вплоть до полного рассасывания. Таким образом, происходит нормализация менструального цикла в целом, минимизирует риск малигнизации яичника, который возможен по причине сопутствующих патологий (воспалений) и новообразований. Такой вариант лечения часто применяется, если женщина находится в возрасте до 40-45 лет.
Пациентки в климактерическом периоде при условии, что фолликулярная киста не превышает 5 сантиметров, а анализ на СА125 (онкомаркеры) нормальный, также подлежат наблюдению, то есть киста не подвергается ни медикаментозному, ни хирургическому лечению. Единственное, что требуется, — это динамическое наблюдение с помощью ультразвука. Возможно назначение стимулирующей терапии с помощью оральных контрацептивов для ускорения обратного развития процесса, физиотерапевтические процедуры – электрофорез, ультрафонофорез, витаминотерапия.
Лечение фолликулярной кисты яичника хирургическим способом проводится только по конкретным показаниям, таким как:
- Персистирующая форма кисты.
- Быстрый рост кисты, прогрессирование процесса.
- Диаметр кисты более 7-8 сантиметров.
- Кисты большого (гигантского) размера – 15 сантиметров, которые удаляются в целях исключения перекрута ножки или разрыва капсулы.
- Экстренные случаи, осложнения – разрыв капсулы кисты, апоплексия яичника, клиническая картина «острого живота».
В качестве хирургического метода используется современный метод, называемый «золотым стандартом» в хирургии – лапароскопия, когда киста вылущивается, стенки ее ушиваются, возможна резекция яичника. Овариоэктомия (полное удаление яичника) у женщин детородного возраста показан только в крайних случаях при угрозе жизни пациентки, также она показана у женщин старше 45 лет для снижения потенциального риска рака яичника.
На вопрос – как лечить фолликулярную кисту яичника должен отвечать лечащий гинеколог, поскольку каждый организм индивидуален, соответственно и состояние кисты, ее особенности могут обладать специфическими свойствами.
Тем не менее, стандартными способами лечения фолликулярных кист могут быть такие варианты:
- Динамическое наблюдение за развитием кисты, ее ростом или персистированием. Показаны УЗИ и гинекологический осмотр, то есть выжидательная тактика в течение 3-х месяцев, либо до момента саморассасывания кисты.
- Нормализация гормонального баланса с помощью оральных контрацептивов и других, адекватных состоянию, возрасту пациентки препаратов.
- Назначение гомеопатических, витаминных препаратов, укрепляющих иммунитет, общее состояние здоровье женщины.
- Нормализация массы тела при избыточном весе.
- Лечение сопутствующих воспалительных заболеваний и нарушений, особенно это важно в отношении эндокринной системы и органов пищеварительного тракта.
- Назначение физиотерапевтических процедур, возможно фитопрепаратов. Эти способы не влияют на размер и структуру кисты, но оказывают общеукрепляющее воздействие и создают возможность для саморассасывания кистозного образования.
Хирургическое лечение показано в случаях, когда киста значительно увеличивается в диаметре, нарушает функционирование близлежащих органов, кроме того есть риск разрыва капсулы кисты, перекрута ножки, некротизации тканей, апоплексии самого яичника. Оперируют кисты, превышающие 5-6 сантиметров в диаметре, а также воспаленные образования, склонные к нагноению. Операция проводится с помощью щадящего метода – лапароскопии, в исключительных, осложненных ситуациях показана лапаротомия.
Как лечить фолликулярную кисту яичника должен решать врач после проведения комплекса диагностических мероприятий. Если у женщины диагностирована киста, даже небольшого размера, рекомендации лечащего гинеколога должны стать поводом к их неукоснительному выполнению. Самолечение, лечение так называемыми народными методами недопустимо, так как может привести к серьезным осложнениям и стойкому бесплодию.
Чаще всего причинами формирования фолликулярной функциональной кисты являются изменение работы гормональной системы и воспалительные процессы в придатках, матке, как по отдельности, так и в сочетании друг с другом. Первичная фолликулярная киста, которая образовалась как единичный случай в результате гормонального сбоя, способна рассосаться самостоятельно. Однако гиперэстрогения на фоне недостаточной выработки прогестерона создает условия для интенсивного роста кисты или ее рецидивированию. Кроме того, при таком дисбалансе существует риск перекрута ножки кисты, разрыва ее капсулы, нарушения нормального режима менструального цикла, гиперплазии, разрастания слизистой оболочки матки, эндометриоза. Длительное, превышающее 2-3 месяца преобладание эстрогенов является поводом к назначению специфических, выравнивающих гормональный баланс, препаратов – гестагенов.
Дюфастон – препарат, который является результативным аналогом прогестерона, то есть принимая его, женщина активизирует выработку недостающего гормона, помогает работе желтого (лютеинового) тела. Дюфастон при фолликулярной кисте яичника считается одним из самых результативных средств, которое, не подавляя овуляционный процесс, способно перевести первую фазу цикла в секреторную, вторую. Такое действие приводит нормализации синтеза ЛГ (лютеинизирующих гормонов), спадению оболочки кисты, к уменьшению ее размеров. Именно эти свойства дюфастона способствуют рассасыванию фолликулярной кисты (других функциональных образований).
Препарат Дюфастон – это пероральное средство, которое благотворно влияет на состояние стенок матки, не вызывая побочных эффектов, свойственных синтетическим аналогам прогестинов.
Главным показанием к назначению дюфастона является нарушение, изменение гормонального баланса, а также любые дисфункции в менструальном цикле. Препарат могут принимать даже беременные женщины, однако, как любое подобное средство, дюфастон при фолликулярной кисте яичника требует врачебного контроля. Дидрогестерон – основное действующее вещество препарата, разработан относительно недавно, поэтому Дюфастон относится к лекарственным средствам нового поколения, он не является прямым производным основного андрогена – тестостерона и не имеет таких побочных эффектов и осложнений, как прежние андрогенные средства.
Способ применения Дюфастона, дозировка и режим приема – это прерогатива врача, противопоказаниями к назначению этого препарата являются такие состояния и патологии:
- Подозрение на онкопроцесс различной локализации, злокачественные новообразования.
- Редко — индивидуальная непереносимость основного действующего вещества – дидрогестерона.
- Патологическое состояние печени, гепатиты, цирроз.
- Плохие показатели свертываемости крови, гемофилия.
Следует отметить, что Дюфастон нельзя считать панацеей в терапии фолликулярной и других видах кист. Если спустя 2-3 месяца лечения препаратом киста продолжает увеличиваться, не отмечается положительная динамика, возможен другой вариант лечения, в том числе хирургический.

источник