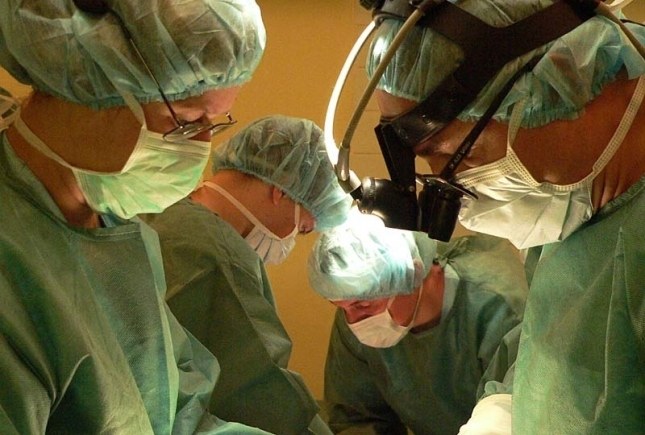
Сегодня в медицинской практике принято выделять доброкачественные и злокачественные опухоли головного мозга, различающиеся между собой по клеточному составу, степени агрессивности и склонности к метастазированию.
Но даже доброкачественные новообразования носят злокачественный характер, что можно объяснить малым объёмом черепной коробки, в результате чего даже при малых размерах опухоли клиническая картина и степень нарушения жизненно важных функций могут быть различными: от едва заметных до серьёзных, не позволяющих человеку выполнять даже самые элементарные действия. Именно по этой причине начинать лечение следует как можно раньше.
Как показывает практика, единственный действенный метод лечения опухолей такой локализации – это операция. При этом от хирурга требуется максимально радикально, максимально возможно удалить опухоль, не задев здоровые участки мозга.
Таким образом, операция травматична и не всегда возможна, что может быть обусловлено большими размерами новообразования или его расположением вблизи или в жизненно важных участках мозга.
К основным методам операции по удалению опухоли головного мозга можно отнести:
- Трепанацию черепа;
- Эндоскопическую трепанацию;
- Стереотаксическую трепанацию;
- Удаление фрагментов костей черепа.
Под трепанацией черепа, краниотомией, понимается такая хирургическая операция, которая предполагает создание отверстий в черепе с целью получения доступа к мозгу.
Краниотомия может проводиться как под наркозом, так и под местной анестезией, при этом вмешательство длится от 2 до 4 часов. На данный момент существует несколько методик проведения трепанации черепа.
Так, небольшие отверстия принято называть трепанационными отверстиями, тогда как операции, проводимые через такие отверстия, операции “через замочную скважину”.
К сложному варианту краниотомии относится хирургия основания черепа, во время которой удаляется часть черепа, что поддерживает нижнюю часть мозга. Подобная методика требует дополнительной консультации пластического хирурга, отологического хирурга и хирурга шеи и головы.
Метод предполагает использование эндоскопа, который через специальное отверстие в черепе вводится в мозг.
На последнем этапе операции удаление опухоли может производиться:
- Микро-насосом;
- Электропинцетом;
- Ультразвуковым всасывателем.
При стереотаксической трепанации хирург дополняет методы исследования МРТ и КТ-сканированием, что позволяет в итоге получить трёхмерное изображение мозга, локализовав таким образом опухоль. Такая процедура помогает врачу отличить здоровые ткани от патологических. Иногда стереотаксическая трепанация дополняется биопсией.
В ряде случаев выполняется операция по удалению некоторых фрагментов костей, во время которой, в отличие от других методик, лоскут черепа по завершению операции не укладывается на своё место, а вынимается навсегда.
Перед операцией проводится:
Риски при проведении операции по удалению новообразования головного мозга стандартные, но отличаются большей вероятностью развития:
- Повторного появление опухоли (из-за неполного удаления);
- Переноса раковых клеток в другие участки мозга;
- Повреждения головного мозга (что приведёт к потере функций, за которые отвечает соответствующий участок мозга);
- Повреждения артериальных или венозных сосудов головного мозга, нервных волокон;
- Инфекции;
- Отёка головного мозга;
- Приводящие к смерти.
При проведении операций на головном мозге риск развития интраоперационных осложнений всегда выше, что обусловлено малым объёмом черепной коробки, длительностью хирургических вмешательств, длительным напряжением хирурга, обязанного работать в одной позе и под микроскопом.
Всегда нужно помнить, что успешная операция не гарантирует развитие послеоперационных осложнений. Иногда врачам приходится сталкиваться с тем, что даже после успешно проведённого хирургического вмешательства с полным удалением опухоли, потерянные функции так и не восстанавливаются.
К возможным последствиям краниотомии следует отнести:
- Отёк (набухание) головного мозга;
- Киста головного мозга (образуется на месте удалённой опухоли, что в ряде случаев сбивает с толку врачей, занимающихся пациентом в будущем);
- Кровотечение;
- Тромбоз;
- Инфекционный процесс в головном мозге (менингит и энцефалит).
После трепанации черепа пациент на сутки переводится в отделение интенсивной терапии, где за ним круглосуточно наблюдает дежурный врач.
На вторые сутки пациент переводится в нейрохирургическое отделение. Средний срок госпитализации составляет 2 недели.
Ранняя реабилитация позволяет предотвратить глубокую инвалидизацию пациента и возвращает человека к нормальной жизни.
- Обучение новым навыкам;
- Социальную адаптацию.
В процессе реабилитации:
- Повязки постоянно меняются;
- Волосистая часть головы остаётся сухой, пока не удалят шовные скобы;
- Волосы разрешается мыть только через 2 недели после операции;
- В течение трёх месяцев следует воздерживаться от перелётов на самолёте;
- Заниматься боксом и регби запрещается в течение минимум 12 месяцев;
- Запрещается употреблять алкоголь, так как он может спровоцировать судорожный припадок и отёк головного мозга.
Прогноз напрямую зависит от адекватности и своевременности диагностики. При ранней диагностике и успешной операции пятилетняя выживаемость составляет 80%, тогда как при поздней обращаемости этот показатель равняется только лишь 20%, что не зависит от размеров и гистологического варианта опухоли.
Цена варьирует в широких пределах, что зависит от методики хирургического вмешательства, технической оснащённости и анестезиологических возможностей. Средняя стоимость составляет 15-25 тысяч долларов.
Квалификация специалистов, передовая аппаратура, новые методики позволяют преодолеть без последствий любое расстройство. Лечение ликворной кисты головного мозга в Израиле с компанией ServiceMed – возможность избавиться от волнения за свое здоровье.
Для понимания, что это такое, ликворная киста головного мозга. следует определиться с термином «ликвор». Под этим обозначением в медицине подразумевается цереброспинальная (спинномозговая) жидкость, окружающая структуры головного мозга. В нормальном функциональном состоянии происходит постоянная циркуляция ликвора, его отток по соответствующим каналам. Разрастание арахноидальнойликворной кисты головного мозга между мозговыми оболочками связано со сбоем процесса оттока ликвора. Спровоцировать такую патологию может менингит, инсульт, хирургическая операция, ряд других факторов. Узнать больше#8230;
Клиническая картина при наличии подобной кисты зависит от параметров и локализации патологии. Иногда симптомы полностью отсутствуют. Однако, рассматривая клинические случаи пациентов, которые проходили лечение ликворных кист головного мозга в клиниках Израиля, специалисты выделяют наиболее характерные признаки болезни. Среди них –расстройство координации, ухудшение зрения, судороги конечностей, тошнота, мигрень, нарушения психического характера.Если патология имеет врожденный характер, ее признаки зачастую в детском возрасте не проявляются. Исключение – ускорение роста образования после травмы или воспаления.
Ориентировочный план, а также цена лечения ликворной кисты головного мозга в больницах Израиля предусматривает проведение определенных диагностических обследований. Базовая аппаратная проверка – МРТ (КТ) головного мозга. Большое значение имеет анализ состояния сосудов посредством нейросонографии, доплерографии. Также в медцентрах Израиля лечение ликворных кист головного мозга может включать назначение специфических исследований для обнаружения первопричин формирования патологии, например – аутоиммунных заболеваний. Узнать больше#8230;
При наличии образований, которые не проявляются симптомами и не растут, можно обойтись динамическим мониторингом без операции. Однако угроза гидроцефалии, компрессии важных структур головного, а также тяжелые симптомы приводят к необходимости устранения патологии. По отзывам о стоимости лечения ликворной кисты головного мозга в израильских медучреждениях, все разновидности операций имеют приемлемую цену. Используется два принципиально разных варианта оперирования: полное удаление кистозного образования либо его шунтирование .
С ServiceMed обеспечены самые высокие стандарты медицинского обслуживания!
Доктор Франклин Грай. хирург, консультант компании ServiceMed
Доктор Грай – член множества хирургических сообществ в разных странах мира, старший преподаватель Тель-Авивского университета, обладатель лицензии США на медицинскую деятельность, автор и практик многих сложных операций.
Желаете получить консультацию доктора Франклина Грай?
Пожалуйста, заполните все поля формы и мы свяжемся с вами в ближайшее время
Катаракта — это помутнение естественного хрусталика глаза. Хрусталик располагается за радужкой (она отвечает за цвет ваших глаз) и работает как линза в фотоаппарате — фокусирует изображение на сетчатку, затем информация по нервным волокнам передается в головной мозг, где происходит ее дальнейшая обработка. Человеческий хрусталик состоит, в основном, из белков и воды и может мутнеть до такой степени, что препятствует прохождению света и формированию изображения на сетчатке. Повреждение глаза, различные заболевания и некоторые медикаменты могут быть причиной помутнения хрусталика. Но в 90% случаев помутнение вызвано возрастными изменениями. При катаракте зрения ухудшается: очертания предметов воспринимаются нечетко и размыто. Цвета становятся тусклыми. Резко ухудшается зрение в темноте. Катаракта может быть причиной того, что очки или контактные линзы уже не помогают Вам при чтении и выполнении домашних дел. Очки становятся бесполезными. К сожалению, остановить болезнь путем медикаментозного лечения невозможно. Только своевременная операция приведет не только к восстановлению зрения, но и к улучшению качества жизни!
Единственный способ лечения это — замена старого, помутневшего хрусталика на интраокулярную линзу (ИОЛ). Хирургия катаракты претерпела невероятные технологические изменения. Сегодня благодаря процедуре удаления катаракты, миллионы пациентов выбирают для себя не только восстановленное зрение, но и привычный для них образ жизни. В отделении микрохирургии глаза городской больницы №2 имеется два аппарата для удаления катаракты — факоэммульсификации. Недавно в отделении микрохирургии глаза был установлен факоэммульсификатор последнего поколения. Такой аппарат — единственный в Мариуполе. В новейшем факоэммульсификаторе имеется несколько разновидностей ультразвука, кроме традиционного, который есть в других подобных аппаратах.
Как происходит операция? Хирург делает маленький прокол, через который помутневший хрусталик будет эммульсифицирован. Дополнительный торсионный (круговой) ультразвук нового аппарата значительно повышает эффективность операции, уменьшает операционную травму, уменьшает количество осложнений и быстро позволяет эммульсифицировать катаракту. Затем имплантируется искусственный хрусталик. В отделении наряду с имплантацией традиционных (монофокальных) — имеющих один фокус обеспечивающий улучшения зрения либо для дали, либо для близи, имплантируются мультифокальные линзы. Они обеспечивают полный спектр зрения, что позволяет пациенту после операции не пользоваться очками. Также применяется торическая асферическая линза для точной коррекции астигматизма.
При желании пациент может отправится домой уже через несколько часов после проведения операции факоэммульсификации.
Мультифокальные и торические линзы в Мариуполе имплантируются только в ОМХГ горбольницы №2.
источник
Удаление кисты головного мозга – это необязательно трепанация черепа. Сегодня есть и менее травмоопасные способы борьбы с новообразованиями, в зависимости от их видов и размеров. Рассмотрим методики радикального лечения различных кист головного мозга в современной хирургии.
Киста – один из типов доброкачественных образований в организме человека. Она может локализоваться в самых разных органах, в т.ч. в головном мозге. В переводе с греческого kystis – это пузырь. По сути, так и есть: киста в головном мозге представляет собой капсулу, заполненную патологической жидкостью.
Если киста имеет малые размеры, то это никак не мешает человеку. Но такие новообразования склонны к развитию (росту), и со временем они достигают таких размеров, что начинают давить на соседние органы. Если этот процесс происходит в голове, то страдает мозг: пережимается какой-нибудь сосуд или нерв, и развивается патология. Все зависит от вида новообразования. Рассмотрим самые основные и часто встречающиеся.
Кстати! Иногда человек физически чувствует кисту как присутствие в голове чего-то инородного. Это не боль, не давящие ощущения, а просто осознание того, что в голове что-то есть.
Или шишковидной железы. Это один из участков головного мозга, находящийся почти в самом его центре. Имеет форму шишки, отсюда и название. Провоцирует кистозное образование в эпифизе эхинококк – паразит, который попадает в организм через кровеносную систему. По мере роста образования человек испытывает головные боли, проблемы со зрением, у него нарушается координация.
Редко встречается у маленьких детей и подростков. Опасна тем, что негативно влияет на центральную нервную систему, из-за чего человек становится неуправляемым, его преследуют панические атаки, может развиться болезнь Альцгеймера, Паркинсона и прочие болячки, связанные с поражением ЦНС.
Относится к врожденным кистозным образованиям. Образуется у плода еще на стадии эмбрионального развития. Располагается в мостомозжечковом углу – это пространство, где смыкаются мозжечок и продолговатый мозг. Встречается чаще у мальчиков. Не вызывает никаких симптомов до тех пор, пока не начинает резко расти. Удаление дермоидной кисты считается несложным. Маленькие пациенты хорошо переносят и саму операцию, и период реабилитации.
Не путать с новообразованиями сосудистого происхождения, которые образуются вследствие аневризмы, кровоизлияния в мозг или инфекции. Кисты сосудистого сплетения формируются также в период внутриутробного развития, но не представляет опасности, потому что рассасывается в первые годы жизни ребенка. Если же этого не происходит (в исключительных случаях), то приходится делать операцию.
Такое же название имеет средняя оболочка головного мозга, наполненная спинномозговой жидкостью. К образованию в ней кисты приводят механические повреждения (удары головой или по голове), а также последствия инсульта или энцефалита. Развитие новообразования протекает без явных симптомов. Лишь только когда давление в арахноидальной кисте превысит внутричерепное, человек начнет испытывать сильные болевые приступы.
Отдельный вид образований, который охватывает почти все предыдущие. Ретроцеребеллярная киста головного мозга может локализоваться где угодно: в арахноидальной оболочке, в эпифизе, близ мозжечка и пр. Ее особенность и опасность заключается в содержимом: это клетки серого вещества, погибшие в результате инсульта, ишемии, инфекционного заболевания или воспалительного процесса. Даже если ретроцеребеллярная киста головного мозга не растет, она постепенно разрушает мозговую ткань. Поэтому операция необходима, киста удаляется в обязательном порядке.
Выделяют еще несколько классификаций кистозных новообразований. Они бывают врожденными и приобретенными, замершими и прогрессирующими, простыми и сложными.
В отличие от новообразований в других органах, киста мозга не пальпируется. И человек не может обнаружить ее у себя самостоятельно. Лишь неприятные симптомы заставляют пациента обратиться к врачу. Но и в этом случае не сразу назначаются специальные исследования. Иногда специалист может связать головные боли или нарушение зрения с другой причиной и назначить лечение. И лишь после отсутствия положительной динамики в течение определенного периода пациента отправляют на дополнительное обследование:
- МРТ;
- УЗИ;
- рентгенография;
- допплерография;
- ЭКГ;
- ЭЭГ;
- анализ крови на инфекции;
- мониторинг артериального давления.
Обычно назначается комплексное обследование, включающее в себя сразу несколько из перечисленных методик. По их результатам врачи узнают размеры кисты, ее локализацию и предварительно определяют вид. Если же с первого раза не удалось идентифицировать новообразование, спустя время проводят еще ряд исследований, чтобы понаблюдать за изменениями кисты в динамике.
Кстати! Зачастую кистозное образование головного мозга обнаруживают случайно, во время МРТ или рентгена, целью которого была диагностика совсем другой болезни.
Некоторые виды кист головного мозга не нуждаются в радикальном устранении. Если образование небольшое, не беспокоит человека и не развивается, операция не проводится, а назначается консервативная поддерживающая терапия. Как правило, это препараты для контроля давления и укрепления сосудов.
Показаниями к удалению кисты или частичной резекции являются частые припадки, стремительное увеличение кисты в размерах или ее разрыв с кровоизлиянием, поражение близлежащих тканей мозга, развивающаяся гидроцефалия. Операцию по удалению кисты проводят одним из трех методов.
Звучит жутко, а на деле это еще и технически сложно. Для получения доступа к глубоко залегающим кистам и вырезанию образований, врачам приходится вскрывать черепную коробку, а затем медленно продвигаться к новообразованию, минуя оболочки мозга. Важно ничего не повредить, иначе последствия могут быть необратимыми.
Но, несмотря на всю сложность и опасность трепанации черепа, такая операция является самой эффективной при кистозных новообразованиях головного мозга. Это практически исключает рецидив, потому что врач получает доступ не только к образованию, но и к близлежащим тканям, и может «почистить» и их. Открытым способом может быть удалена дермоидная, гипофизная или ретроцеребеллярная киста головного мозга.
Этот метод позволяет удалять кисты, располагающиеся в наружных оболочках мозга (например, простые ликворные). Шунтирование предполагает введение в полость образования специальной трубки, которая отсасывает содержимое. Без жидкости стенки кисты слипаются, высыхают и отмирают. После шунтирования значительно снижается период реабилитации пациента. Но этот метод не является идеальным, т.к. во время операции очень велик риск инфицирования. К тому же при введении трубки легко повредить здоровые ткани.
Таким способом оперируют не очень крупные кисты (шишковидные, порэнцефалические), потому что их удаление производится через небольшую полую трубку. В черепной коробке делаются проколы, куда вставляются инструменты и эндоскоп с камерой. Врач видит все на мониторе и с помощью манипуляторов постепенно продвигается к кисте.
Эндоскопическое удаление кисты головного мозга относится к наиболее современным и дорогостоящим. Не каждый человек может найти несколько сотен тысяч рублей, да и не во всех клиниках есть соответствующее оборудование. К тому же эндоскопия показана не всем. Например, людям с нарушением зрения ее проводить нельзя.
[flat_ab >
Негативные последствия, развивающиеся у человека во время или после операции, почти не отличаются от возможных осложнений, которые могли бы случиться без проведения вмешательства. Ведь если киста прорывается или сильно давит на мозг, то это провоцирует одну или даже сразу несколько патологий:
- микроинсульт или инсульт;
- рассеянный склероз;
- нейроинфекции;
- изменение поведения человека в связи с расстройством психики;
- эпилепсия;
- частые головные боли, мигрени.
То же самое может случиться и после удаления кисты. Но вероятность этого значительно меньше. Ведь предоперационная диагностика предполагает еще и просчет рисков.
Из неприятных моментов после удаления кисты нужно отметить еще и период ранней реабилитации, когда пациент приходит в себя после наркоза и находится в больнице под наблюдением врачей. Перевязки, постельный режим, головокружения – все это мучительные симптомы, которые нужно пережить.
Поздняя реабилитационная терапия включает занятия со специалистом по ЛФК, нейропсихологом, массажистом, рефлексотерапевтом. Кроме этого, обязательно прописываются медикаменты: противоотечные, улучшающие кровоток, нормализующие клеточный метаболизм, а также симптоматические препараты. Быстрое утомление и головные боли будут «сопровождать» пациента примерно в течение месяца после операции. Со временем состояние приходит в норму и боль проходит.
Но человека, перенесшего операцию по удалению кисты головного мозга, нельзя назвать абсолютно здоровым. На протяжении жизни он будет склонен к заболеваниям, вызванным проблемами с сосудами и мозгом. Это может быть гипертония, ишемия, аневризмы. Также человек может страдать рассеянным вниманием, поэтому ему нельзя выбирать профессию, требующую высокой концентрации. А молодых парней после удаления кисты мозга не берут в армию.
Правил профилактики кист головного мозга нет, потому что она может возникнуть у любого человека после удара по голове. Но чтобы снизить риски, нужно вести здоровый образ жизни и следить за состоянием сосудов, как бы банально это ни звучало. В идеале также следует раз в год делать профилактическое магнитно-резонансное исследование мозга, чтобы можно было распознать новообразование на ранних этапах и повысить шансы обойтись без сложной операции.
источник
Нейрохирургическая практика часто направлена на лечение или контроль за кистами головного мозга.
Это достаточно распространённое явление – полость, заполненная жидкостью.
Киста, как правило, не влияет на качество жизни пациентов и, если её размеры со временем не увеличиваются, никакого лечения не требуется.
Киста головного мозга – доброкачественное образование шаровидного типа.
- арахноидальные кисты – находятся между оболочками мозга;
- внутримозговые кисты – внедряются в толщу тканей мозга.
Происхождение кисты подразделяет этот вид новообразований на:
- врождённые кисты – возникают как следствие внутриутробных нарушений;
- приобретённые кисты – развиваются как осложнение после воспалительных процессов, травм, кровоизлияний.
В зависимости от тканей, из которых формируются кисты, выделяют такие их виды:
- Арахноидальная киста – образование с содержанием цереброспинальной жидкости. Встречается в основном у мужчин. Если рост кисты не наблюдается, то целенаправленное лечение не назначается. Если полость увеличивается, как правило, требуется оперативное вмешательство;
- Коллоидальная киста – протекает часто без каких-либо признаков, но при этом увеличивается в размерах. Когда размеры достигают критического уровня, прекращается отток ликвора, развивается гидроцефалия. Тогда хирургическое вмешательство является неизбежным и срочным;
- Дермоидная киста (дермоид) – это дефект развития, при котором зародышевые клетки, предназначенные для формирования тканей лица, остаются невостребованными. Лечение дермоидов всегда оперативное;
- Эпидермоидная киста (эпидермоид) – клетки зародыша, предназначенные для формирования тканей кожи, волос и ногтей, не выводятся из мозга. Лечение также хирургическое;
- Пинеальная киста – киста эпифиза, встречается приблизительно в 3% случаев. Протекает бессимптомно, признаком является головная боль, трудно смотреть наверх.
Если киста небольшого размера, то никаких мер не предпринимается и диагностируется образование, скорее всего, случайно.
Клиническая картина с характерными для кисты признаками имеет место уже при сдавливании кистой тканей и нарушениях оттока цереброспинальной жидкости.
Симптоматика охватывает такие признаки активно развивающейся кисты:
- головокружение;
- чувство сдавливания и распирания в голове;
- нарушения зрения;
- галлюцинации;
- частичный парез рук или ног, паралич;
- эпилепсия;
- нарушение чувствительности кожи;
- тремор;
- бессонница;
- тошнота и рвота (часто фонтанирующая).
Если пациенту диагностирована киста, следует периодически наблюдаться у врача и контролировать размеры образования.
Делается это с помощью методов компьютерной (КТ) и магниторезонансной томографии (МРТ), ибо только они дадут реальную информацию о локализации, размерах и очертаниях кисты и возможность отличить её от опухоли.
Диагностика направлена на снижение артериального давления, обнаружение нарушений кровообращения, кровоснабжения мозга, контроль состояния сосудов шеи и головы, работы сердечной мышцы, исследование крови с целью определения качества её свёртывания, уровня холестерина, маркеров воспаления.
Врач выясняет также, присутствуют ли у пациента аутоиммунные заболевания.
Медикаментозные методы лечения кисты головного мозга направлены на устранение заболеваний, которые стали причинами появления кисты.
Это могут быть антибиотики, иммуномодулирующие и противовирусные средства, препараты, восстанавливающие кровоток.
Опасная гипоксия головного мозга — последствия кислородного голодания могут быть необратимыми.
Как вовремя заподозрить опухоль головного мозга — симптомы, первые признаки и методики лечения патологии. Какой прогноз дают врачи в таких случаях.
Отзывы указывают, что лечение кисты головного мозга с помощью медикаментов зачастую недостаточно и увеличение полости кисты и наличие признаков её роста предопределяют использование оперативного вмешательства.
Хирургия кисты головного мозга предполагает 3 типа операций:
- радикальные операции – трепанация черепа для удаления кисты (высокая эффективность сочетается с повышенной травматичностью);
- шунтирование кистозной полости – установка дренажной трубки, через которую оттекает жидкость, а стенки полости после чего спадаются (риск инфицирования очень высок);
- эндоскопические методы – содержимое удаляют через проколы кисты (способ наименее травматичный, но его использование зависит от типа кисты).
Лечение разных видов кист головного мозга имеет свои отличия.
Это полость, сформировавшаяся между оболочками мозга.
Она может быть вызвана менингитом, инсультами, травмами или воспалительными процессами. Болезнь обнаруживается на поздних стадиях, так как вначале протекает бессимптомно.
Основными признаками являются судороги, рвота, психические заболевания, частичный паралич конечностей, невозможность сохранять равновесие.
Ликворная киста головного мозга не лечиться консервативно и удаляется полностью с помощью хирургии. В некоторых случаях ставят шунт.
Это скопление жидкости в подкорковых узлах или в варолиевом мосту, реже в мозжечке или зрительных буграх.
К её возникновению могут привести атеросклероз или возрастные изменения в головном мозге, гипертензия, инфаркт миокарда и другие сердечные проблемы, венерические и эндокринологические болезни. Симптомы её отличаются резким проявлением и важно сразу обратиться к специалисту.
Своевременная медицинская помощь может спасти жизнь.
Если выявлена лакунарная киста головного мозга, то назначается хирургическое лечение.
Сопутствующая терапия направлена на снижение уровня артериального давления, уровня холестерина в крови, очищение сосудов, нормализацию сердечной деятельности, нормализацию церебральной гемодинамики, улучшение микроциркуляции и мозгового кровотока, коррекцию психических расстройств.
Также проводятся тренинги для повышения концентрации внимания, логического мышления, памяти.
Что такое арахноидальная киста головного мозга и как происходит ее лечение читайте в нашем материале.
Киста головного мозга – это шаровидное доброкачественное образование, которое внутри заполнено жидкостью. Кисты могут быть различных размеров, имен.
Что такое ретроцеребеллярная киста головного мозга и ее лечение подробно расписаны в нашей статье.
Киста головного мозга – это некое образование, которое заполнено жидкостью. Они могут быть различного размера, при этом увеличиваясь в объеме, что .
Проявляет себя болью в голове, дезориентацией, пациент чувствует сонливость, замечает трудности при ходьбе и двоение в глазах.
В запущенных состояниях болезнь осложняется гидроцефалией, нарушением обмена веществ, энцефалитом.
Пинеальная киста (эпифиза) головного мозга — часто небольшая, но она часто увеличивается в размерах, что вызывает необходимость хирургического лечения, но это может определить только нейрохирург.
Лечение кисты головного мозга — сложное мероприятие, тем важнее изучить отзывы людей, который столкнулись с этим заболеванием.
Валентина. У племянника диагностировали кисту головного мозга 2 года назад. Этому предшествовало две МРТ. Сказали, что нужна операция. Основными симптомами были головокружение и двоение в глазах.
Размер кисты около 3 см. Врачи в нашем городе сказали, что киста врождённая, и они не ручаются за результат операции, потому что племяннику моему уже 28 лет. Посоветовали ехать в Москву.
Так и сделали. Там провели операцию, она длилась около 5 часов. Сейчас всё хорошо, опасения по поводу потери зрения не подтвердились, умственные способности не пострадали.
Татьяна. Моему ребёнку сделали операцию по удалению дермоида. Киста располагалась в подчерепной ямке. Я не знаю, как другие, но я на операцию решалась очень сложно, так жалко мне было свою девочку.
Тем более, многие говорят, что киста, которая не увеличивается в объёме, хирургическому вмешательству не подлежит, лечится медикаментозно. Но всё-таки меня убедили врачи и сама испугалась, что могу лишить дочку здорового будущего…операцию сделали.
Прошло полгода, у нас всё нормально. Но молодым родителям скажу одно: на самом деле, ни в чём нельзя быть уверенным, особенно, когда дело касается операции на головном мозге.
Попов П.Р., нейрохирург. У одного из пациентов в полости третьего желудочка сформировалась коллоидная киста. Она перекрыла каналы оттока ликвора из других желудочков в третий и четвёртый желудочки головного мозга.
Кризис наметился в том, что возникла гидроцефалия. Это угроза для жизни.
Кроме этого, трудность в лечении представлял тот факт, что пациент потерял память. Такая ситуация сразу наводит на мысль о том, что киста давит на своды головного мозга и её нужно удалять.
Операция по удалению коллоидной кисты весьма сложная вещь, поскольку нужно всё время контролировать, чтобы жидкость из полости кисты никуда больше не попала, иначе начнётся инфицирование соседних желудочков. Это эндоскопическая малотравматичная операция.
Во время операции стенку коллоидной кисты не удалось удалить без последствий: открылось кровотечение, сформировалась гематома, поэтому пришлось удалять не только саму жидкость из кисты, но и гематому.
Удалять стенки кисты не обязательно, поскольку это может привести к негативным последствиям.
Романова Т.А., нейрохирург. Что касается кисты, находящейся в лобной области, то особого смысла в её удалении нет.
Даже поставленный дренаж для эвакуации ликвора из полости не повлияет на приступы головной боли. Скорее всего, они вызваны дефектом развития мозгового вещества.
Благоприятным является прогноз лечения кисты на ранних стадиях и без динамики прироста её размеров.
В случае появления нарушений оттока ликвора, сдавливания кистой тканей головного мозга и сопутствующих заболеваниях, а также при активизации роста полости кисты возможны тяжелые последствия с осложнениями, которые ухудшают прогноз.
В таких случаях возможен целый ряд серьезнейших последствий, которые обуславливает месторасположение кисты (ухудшение зрения, слуха, паралич, потери памяти и т.д.).
Именно поэтому больным с прогрессирующей в развитии кистой показано срочное оперативное вмешательство.
На видео виден процесс операции по удалению пинеальной кисты головного мозга.
источник
Операция при кисте головного мозга – это хирургическая операция, направленная на удаление кисты или дренирование её полости (удаление её содержимого). Арахноидальные кисты головного мозга – наиболее часто встречающиеся кисты головного мозга, оболочка которых образована арахноидальной (паутинной) оболочкой головного мозга.
Операция выполняется под общим наркозом. Положение пациента – лёжа на операционном столе или полусидя в зависимости от локализации кисты.
Голову обкладывают стерильным бельем, выполняют трепанацию черепа. Для этого выполняют разрез на коже, а затем с помощью специального инструмента делают несколько отверстий, через которые надпиливается и поднимается кость черепа. После осмотра вещества мозга обнаруживают кисту и удаляют её. Кость черепа возвращают на место и закрепляют с помощью титановых пластин. На кожу головы накладывают швы.
Второй вариант операции при кисте – это эндоскопическая кистоцистерностомия. Если киста расположена таким образом, что её полное удаление невозможно, используют эндоскопический доступ к ней. В кости черепа делают отверстия, через которые вводят эндоскоп, что является менее травматичным способом. С помощью эндоскопа надсекают стенку кисты, чтобы её полость сообщалась со спинномозговой жидкостью, окружающей кисту. Такой вид операции выполняют при глубоком расположении кист.
Кистоперитонеальное шунтирование. При выполнении операции в полость кисты устанавливают дренажную трубку, второй конец которой фиксируют в брюшной полости, что обеспечивает постоянное выведение содержимого кисты в брюшную полость и рассасывание там.
- Наличие кисты головного мозга с выраженными клиническими проявлениями, ухудшающими качество жизни больного: сильная головная боль, снижение остроты зрения, беспокойство, раздражительность, нистагм, разная ширина зрачков, нарушение координации движений.
- Наличие и прогрессирование судорожных припадков.
- Кровоизлияние в полость кисты.
Общее тяжелое состояние пациента из-за хронических соматических заболеваний, при которых оперативное вмешательство противопоказано, в частности:
- хронические болезни дыхательной и сердечно-сосудистой системы в стадии декомпенсации,
- ишемический или геморрагический инсульт,
- хроническая почечная недостаточность, терминальная стадия.
- Результаты инструментальных методов исследования, подтверждающие наличие кисты органа:
- Ультразвуковое исследование с допплеровским сканированием (оценка мозгового кровотока).
- Компьютерная томография.
- Магнитно-резонансная томография.
- Лабораторные данные:
- Общий анализ крови.
- Общий анализ мочи.
- Биохимический анализ крови.
- Коагулограмма.
- Группа крови, резус-фактор.
- Антитела к вирусу гепатита В и С.
- Исследование на сифилис.
- Исследование на ВИЧ.
- Электрокардиограмма.
- Флюорография.
- Кровотечение из сосудов мозга.
- Инфицирование, вплоть до развития абсцесса мозга или менингита.
- Транзиторная ишемическая атака или инсульт.
- Нарушение обоняние или вытекание спинномозговой жидкости через нос, если применялось введение эндоскопа через пазухи носа.
- Двоение в глазах, снижение остроты зрения.
- Эпилептические припадки.
Адрес: г.Минск ул. Семашко, д.8
Перед использованием информации, предоставляемой сайтом medportal.org, пожалуйста, ознакомьтесь с условиями пользовательского соглашения.
Сайт medportal.org предоставляет услуги на условиях, описанных в настоящем документе. Начиная пользоваться веб-сайтом Вы подтверждаете, что ознакомились с условиями настоящего Пользовательского соглашения до начала пользования сайтом, и принимаете все условия данного Соглашения в полном объеме. Пожалуйста, не пользуйтесь веб-сайтом, если Вы не согласны с данными условиями.
Вся информация, размещённая на сайте, носит справочный характер, информация взята из открытых источников является справочной и не является рекламой. Сайт medportal.org предоставляет услуги, позволяющие Пользователю производить поиск лекарственных средств в данных, полученных от аптек в рамках соглашения между аптеками и сайтом medportal.org. Для удобства пользования сайтом данные по лекарственным средствам, БАД систематизируются и приводятся к единому написанию.
Сайт medportal.org предоставляет услуги, позволяющие Пользователю производить поиск клиник и другой информации медицинского характера.
Размещенная в результатах поиска информация не является публичной офертой. Администрация сайта medportal.org не гарантирует точность, полноту и (или) актуальность отображаемых данных. Администрация сайта medportal.org не несет ответственности за вред или ущерб, который Вы могли понести от доступа или невозможности доступа к сайту или от использования или невозможности использования данного сайта.
Принимая условия настоящего соглашения, Вы полностью понимаете и соглашаетесь с тем, что:
Информация на сайте носит справочный характер.
Администрация сайта medportal.org не гарантирует отсутствия ошибок и расхождений относительно заявленного на сайте и фактического наличия товара и цен на товар в аптеке.
Пользователь обязуется уточнить интересующую его информацию телефонным звонком в аптеку или использовать предоставленную информацию по своему усмотрению.
Администрация сайта medportal.org не гарантирует отсутствия ошибок и расхождений относительно графика работы клиник, их контактных данных – номеров телефонов и адресов.
Ни Администрация сайта medportal.org, ни какая-либо другая сторона, вовлеченная в процесс предоставления информации, не несет ответственности за вред или ущерб, который Вы могли понести от того, что полностью положились на информацию, изложенную на этом веб-сайте.
Администрация сайта medportal.org предпринимает и обязуется предпринимать в дальнейшем все усилия для минимизации расхождений и ошибок в предоставленной информации.
Администрация сайта medportal.org не гарантирует отсутствия технических сбоев, в том числе в отношении работы программного обеспечения. Администрация сайта medportal.org обязуется в максимально короткие сроки предпринять все усилия для устранения каких-либо сбоев и ошибок в случае их возникновения.
Пользователь предупрежден о том, что Администрация сайта medportal.org не несет ответственности за посещение и использование им внешних ресурсов, ссылки на которые могут содержаться на сайте, не предоставляет одобрения их содержимого и не несет ответственности за их доступность.
Администрация сайта medportal.org оставляет за собой право приостановить действие сайта, частично или полностью изменить его содержание, внести изменения в Пользовательское соглашение. Подобные изменения осуществляются только на усмотрение Администрации без предварительного уведомления Пользователя.
Вы подтверждаете, что ознакомились с условиями настоящего Пользовательского соглашения. и принимаете все условия данного Соглашения в полном объеме.
Рекламная информация, на размещение которой на сайте имеется соответствующее соглашение с рекламодателем, имеет пометку на правах рекламы .
Коллоидная киста головного мозга — это неопухолевая киста третьего желудочка. Может быть обнаружена как случайно, так и при обследовании пациента при выраженных неврологических симптомах. Стенка кисты выложена клетками, которые секретируют белковую муцинозную жидкость, за счет чего киста может увеличиваться в размерах, вызывать обструкцию и гидроцефалию. Хотя эти опухоли считаются врожденными, их находят в основном, в возрасте 30-60 лет. Симптоматическая коллоидная киста проявляется, в основном, сильными головными болями, усиливающимися при наклоне головы вперед, особенно в утренние часы. Другие симптомы — нарушения походки, кратковременная потеря памяти, тошнота, рвота и изменение поведения. Коллоидные кисты хорошо видны при КТ с контрастированием, в частности, их очертания и вязкость внутреннего содержимого, которая определяет наиболее подходящий хирургический подход.
Наиболее распространенным показанием к операции при коллоидной кисте является гидроцефалия. Это обычно происходит при очень большой кисте, которая закрывает отверстие Монро. Более трудная ситуация возникает, когда пациенты обращаются с симптомами, которые возникли при небольшой коллоидной кисте, но уже большом желудочке мозга. Во многих случаях, эти пациенты могут лечиться консервативно, регулярно проходить МРТ, и своевременно обратиться за помощью при первых признаках гидроцефалии. Наконец, пациенты, которые имеют небольшие кисты и нормального размера желудочек, могут просто наблюдаться. Если пациенты не вынесут хирургической операции, то проводится более чадящая процедура – шунтирование.
Используются три хирургических метода: транскортикальная открытая операция, транскаллозальная открытая операция и эндоскопический подход. Иногда используется стереотаксический дренаж / аспирация кисты, но часто содержимое кисты может быть слишком вязким, чтобы ее высушить. Кроме того, частота рецидивов высока, так как киста стенки кисты, как правило, сохраняется. Поэтому микрохирургическая резекция через транскортикально-чрезжелудочковый или транскаллозальное подходы до сих пор считается стандартным вариантом лечения у пациентов с симптомами с коллоидных кист.
Однако все больше нейрохирургов готовы эндоскопически убрать коллоидную кисту. Эндоскопический подход является таким же, как транскортикальный, только все выполняется через замочную скважину . Киста прокалывается и осушается через рабочие каналы эндоскопа. Эндоскопический подход имеет преимущества: уменьшение времени операции и пребывания в стационаре. Кроме того, снижается риск инфекции. Основной недостаток — высокий показатель не полностью удаленных кист, их повторный рост и необходимость дополнительных процедур. Кроме того, в ходе операции эндоскопический подход может по ряду причин может перейти в открытую хирургическую операцию, о чем должен быть предупрежден пациент. Сочетание микрохирургии и стереотаксической эндоскопической хирургии позволяет преодолеть недостатки обычной открытой краниотомии и чистого эндоскопического подхода.
Гидроцефалия может сохраняться и после успешной операции, даже после полной резекции кисты. Поэтому опытный хирург, предвидя такой результат, размещает во время операции желудочковый катетер для профилактики желудочковой дилатации или внутрижелудочкового кровоизлияния. В дальнейшем вентрикулостому обычно убирают, но в некоторых случаях может быть необходимо наложение вентрикулоперитонеального шунта.
Развитие нейрохирургической техники, разработка новых технологий, в частности улучшение эндоскопических режущих устройств продолжается и эндоскопическая подход становится все более популярным. Однако, по все же мнению некоторых хирургов, открытый хирургический подход обеспечивает более безопасный и гарантированный вариант удаления кисты без рецидивов. Нейронавигация и операционный микроскоп позволяют более точно провести коагуляцию тканей и рассечения важных структур, чем эндоскопические инструменты. Но в клиниках за рубежом результаты эндоскопических операций уже сопоставимы с результатами традиционной открытой операции с трепанацией черепа. За рубежом многие нейрохирурги владеют обоими методами, что гарантирует хороший результат при любой хирургической технике. Организовать операцию у такого специалиста при коллоидной кисте можно, обратившись в агентство Emergency Assistance Japan (Япония).
Сегодня в медицинской практике принято выделять доброкачественные и злокачественные опухоли головного мозга, различающиеся между собой по клеточному составу, степени агрессивности и склонности к метастазированию.
Но даже доброкачественные новообразования носят злокачественный характер, что можно объяснить малым объёмом черепной коробки, в результате чего даже при малых размерах опухоли клиническая картина и степень нарушения жизненно важных функций могут быть различными: от едва заметных до серьёзных, не позволяющих человеку выполнять даже самые элементарные действия. Именно по этой причине начинать лечение следует как можно раньше.
Как показывает практика, единственный действенный метод лечения опухолей такой локализации – это операция. При этом от хирурга требуется максимально радикально, максимально возможно удалить опухоль, не задев здоровые участки мозга.
Таким образом, операция травматична и не всегда возможна, что может быть обусловлено большими размерами новообразования или его расположением вблизи или в жизненно важных участках мозга.
К основным методам операции по удалению опухоли головного мозга можно отнести:
- Трепанацию черепа;
- Эндоскопическую трепанацию;
- Стереотаксическую трепанацию;
- Удаление фрагментов костей черепа.
Под трепанацией черепа, краниотомией, понимается такая хирургическая операция, которая предполагает создание отверстий в черепе с целью получения доступа к мозгу.
Краниотомия может проводиться как под наркозом, так и под местной анестезией, при этом вмешательство длится от 2 до 4 часов. На данный момент существует несколько методик проведения трепанации черепа.
Так, небольшие отверстия принято называть трепанационными отверстиями, тогда как операции, проводимые через такие отверстия, операции “через замочную скважину”.
К сложному варианту краниотомии относится хирургия основания черепа, во время которой удаляется часть черепа, что поддерживает нижнюю часть мозга. Подобная методика требует дополнительной консультации пластического хирурга, отологического хирурга и хирурга шеи и головы.
Метод предполагает использование эндоскопа, который через специальное отверстие в черепе вводится в мозг.
На последнем этапе операции удаление опухоли может производиться:
- Микро-насосом;
- Электропинцетом;
- Ультразвуковым всасывателем.
При стереотаксической трепанации хирург дополняет методы исследования МРТ и КТ-сканированием, что позволяет в итоге получить трёхмерное изображение мозга, локализовав таким образом опухоль. Такая процедура помогает врачу отличить здоровые ткани от патологических. Иногда стереотаксическая трепанация дополняется биопсией.
В ряде случаев выполняется операция по удалению некоторых фрагментов костей, во время которой, в отличие от других методик, лоскут черепа по завершению операции не укладывается на своё место, а вынимается навсегда.
Перед операцией проводится:
Риски при проведении операции по удалению новообразования головного мозга стандартные, но отличаются большей вероятностью развития:
- Повторного появление опухоли (из-за неполного удаления);
- Переноса раковых клеток в другие участки мозга;
- Повреждения головного мозга (что приведёт к потере функций, за которые отвечает соответствующий участок мозга);
- Повреждения артериальных или венозных сосудов головного мозга, нервных волокон;
- Инфекции;
- Отёка головного мозга;
- Приводящие к смерти.
При проведении операций на головном мозге риск развития интраоперационных осложнений всегда выше, что обусловлено малым объёмом черепной коробки, длительностью хирургических вмешательств, длительным напряжением хирурга, обязанного работать в одной позе и под микроскопом.
Всегда нужно помнить, что успешная операция не гарантирует развитие послеоперационных осложнений. Иногда врачам приходится сталкиваться с тем, что даже после успешно проведённого хирургического вмешательства с полным удалением опухоли, потерянные функции так и не восстанавливаются.
К возможным последствиям краниотомии следует отнести:
- Отёк (набухание) головного мозга;
- Киста головного мозга (образуется на месте удалённой опухоли, что в ряде случаев сбивает с толку врачей, занимающихся пациентом в будущем);
- Кровотечение;
- Тромбоз;
- Инфекционный процесс в головном мозге (менингит и энцефалит).
После трепанации черепа пациент на сутки переводится в отделение интенсивной терапии, где за ним круглосуточно наблюдает дежурный врач.
На вторые сутки пациент переводится в нейрохирургическое отделение. Средний срок госпитализации составляет 2 недели.
Ранняя реабилитация позволяет предотвратить глубокую инвалидизацию пациента и возвращает человека к нормальной жизни.
- Обучение новым навыкам;
- Социальную адаптацию.
В процессе реабилитации:
- Повязки постоянно меняются;
- Волосистая часть головы остаётся сухой, пока не удалят шовные скобы;
- Волосы разрешается мыть только через 2 недели после операции;
- В течение трёх месяцев следует воздерживаться от перелётов на самолёте;
- Заниматься боксом и регби запрещается в течение минимум 12 месяцев;
- Запрещается употреблять алкоголь, так как он может спровоцировать судорожный припадок и отёк головного мозга.
Прогноз напрямую зависит от адекватности и своевременности диагностики. При ранней диагностике и успешной операции пятилетняя выживаемость составляет 80%, тогда как при поздней обращаемости этот показатель равняется только лишь 20%, что не зависит от размеров и гистологического варианта опухоли.
Цена варьирует в широких пределах, что зависит от методики хирургического вмешательства, технической оснащённости и анестезиологических возможностей. Средняя стоимость составляет 15-25 тысяч долларов.
источник
Вскрытие черепной коробки необходимо для доступа к подлежащей полости – всех оболочек головного мозга. Некоторые показания к операции: опухоли мозга, серьезная черепно-мозговая травма, абсцессы, гематомы, аневризмы, также лечение неврологических патологий (острой эпилепсии). Назначение операции может быть как экстренное, так и плановое.
Такая операция проводится по различным показаниям, следовательно, устранение каждой из проблем имеет свои особенности. Вид операции подбирается хирургом. Существуют такие виды трепанации черепа, как:
— декомпрессивная (широкая);
— костно-пластическая (все кости устанавливаются на место);
— резекционная (удаление части костей черепа).
Может использоваться как общая, так и местная анестезия. Выбор делают хирург, анестезиолог и больной (если он в сознании). При использовании местного наркоза происходит только обезболивание, а больной остается в сознании.
Трепанация черепа очень серьезное оперативное вмешательство, поэтому предполагает довольно длительное восстановление.
Восстановительный период определяется тяжестью заболевания и исходом операции. Как правило, больной после операции при отсутствии ухудшений около 2-х суток находится в реанимации под бдительным контролем медицинского персонала, далее его переводят в простую палату. Там продолжается выздоровление. Рекомендуется постельный режим на первое время. Немаловажный фактор в положительной динамике – это общение с близкими людьми, их поддержка и позитивный настрой. Выписка происходит через десять дней. К сожалению, в некоторых случаях приходится ждать месяцы.
Естественно, жизнь не сразу станет прежней. После выписки обязательно амбулаторное наблюдение врача. Во избежание нежелательных последствий необходимо соблюдать все рекомендации врачей. Стандартные рекомендации: избегать стрессов, продолжать принимать некоторые медикаменты из ранее назначенных (стероиды, противосудорожные, антибиотики), ограничить физические нагрузки. Иногда послеоперационные шрамы становятся косметическим изъяном, что может мешать позитивному настрою больного. Надо помочь ему не акцентировать внимание на внешности, а думать только о здоровье до полного выздоровления.
При попадании инфекции существует вероятность заражения как головного мозга, так и других органов человека. Инфекция может быть очень тяжело перенесена из-за ослабления иммунной системы и стресса, который серьезно затрудняет процессы, происходящие в организме. Как правило, для лечения инфекций назначают антибиотики.
В послеоперационный период восстановления существует высокая вероятность образования тромбов, что может привести к затруднению кровотока или даже к закупорке артерий, способной стать причиной смерти человека. Также у пациентов, проходящих реабилитацию, наблюдаются неврологические расстройства, вызванные отеком тканей мозга. Есть риск появления долгосрочных расстройств, кровотечений, судорог.
Процедура восстановления после трепанации черепа может изменяться в зависимости от типа проведенной операции и физического состояния больного. Как правило после трепанации больного стараются слишком долго не задерживать в больнице и при стабилизации состояния отпускают домой для более быстрого восстановления жизненного ритма. Долгое нахождение в больнице не дает иммунной системе окрепнуть, что приводит к повышению риска получения инфекции в условиях стационара или после выписки.
После проведения операции больной переводится в палату, где производится постоянный мониторинг его состояния. После избавления от наркоза извлекаются дыхательные трубки, а затем больной отправляется в отделение неврологии и интенсивной терапии для дальнейшего наблюдения, срок которого не превышает 2 недель. В этот период нужно нести максимально малоподвижный образ жизни, стараться делать как можно меньше телодвижений.
С каждым днем нужно постепенно возвращаться к своему обычному распорядку дня. При этом вся деятельность будет сопровождаться постоянной усталостью, которая является обычной для больных, прошедших трепанацию.
После выписки следует выпивать все лекарства, назначенные врачом, при этом не нужно превышать или, наоборот, занижать дозировку без предварительной консультации с врачом. Больному запрещается садиться за руль, выполнять любую физическую и умственную активность, выполнять упражнения до тех пор, пока врач не даст разрешение. Нарушение инструкций доктора может стать причиной затруднения восстановления и появления нежелательных побочных эффектов в будущем.
После разрешения хирурга можно начать программу ранних физических упражнений, например, растягивание шеи и спины. Также следует совершать частые прогулки на свежем воздухе, хотя изначально их длительность должна быть минимальной.
Ни в коем случае нельзя употреблять спиртное.
По времени процесс восстановления может длиться до 4 недель, при этом к финальному сроку уже можно будет вернуться к своей обычной работе. Тем не менее нужно будет по-прежнему соблюдать меры предосторожности до полного завершения реабилитации, которая может длиться до 3 месяцев. Игнорирование инструкций врача может привести к вышеперечисленным последствиям, а также к параличу, потере психических функций и необратимыми повреждениями мозга.
источник
Автор: Аверина Олеся Валерьевна, к.м.н., врач-патолог, преподаватель кафедры паталогической анатомии и патологической физиологии
Трепанацию черепа по праву считают одним из наиболее сложных хирургических вмешательств. Операция известна еще со времен древности, когда таким способом пытались лечить травмы, опухоли и кровоизлияния. Конечно, древняя медицина не позволяла избежать различных осложнений, поэтому такие манипуляции сопровождались высокой смертностью. Сейчас трепанация проводится в нейрохирургических стационарах высококвалифицированными хирургами и призвана, прежде всего, сохранить пациенту жизнь.
Трепанация черепа состоит в формирования отверстия в костях, через которое врач получает доступ к головному мозгу и его оболочкам, сосудам, патологически образованиям. Она позволяет также быстро снизить нарастающее внутричерепное давление, тем самым предотвращая гибель больного.
Операция по вскрытию черепной коробки может проводиться как планово, в случае опухолей, например, так и экстренно, по жизненным показаниям, при травмах и кровоизлияниях. Во всех случаях высок риск неблагоприятных последствий, поскольку нарушается целостность костей, возможны повреждения нервных структур и сосудов в процессе операции. Кроме того, сама причина трепанации всегда весьма серьезна.
Операция имеет строгие показания, а препятствия к ней часто относительны, так как ради спасения жизни пациента хирург может пренебречь сопутствующей патологией. Трепанацию черепа не проводят при терминальных состояниях, тяжелом шоке, септических процессах, а в других случаях она позволяет улучшить состояние больного, даже если имеются серьезные нарушения со стороны внутренних органов.
Показания к трепанации черепа постепенно сужаются благодаря появлению новых, более щадящих методов лечения, но по-прежнему во многих случаях она является единственным способом быстро устранить патологический процесс и сохранить жизнь больному.
декомпрессивная трепанация проводится без вмешательства на мозге
Поводом к декомпрессивной трепанации (резекционной) становятся заболевания, приводящие к быстрому и угрожающему повышению внутричерепного давления, а также вызывающие смещение мозга относительно нормального положения, что чревато ущемлением его структур с высоким риском летального исхода:
- Внутричерепные кровоизлияния;
- Травмы (размозжения нервной ткани, ушибы в сочетании с гематомами и т. д.);
- Абсцессы мозга;
- Крупные неоперабельные новообразования.
Трепанация для таких пациентов – это паллиативная процедура, не устраняющая болезнь, но ликвидирующая опаснейшее осложнение (дислокацию).
Костно-пластическая трепанация служит начальным этапом хирургического лечения внутричерепной патологии, обеспечивающим доступ к мозгу, сосудам, оболочкам. Показана она при:
- Пороках развития черепа и мозга;
- Опухолях, которые могут быть удалены хирургически;
- Внутримозговых гематомах;
- Сосудистой аневризме и мальформациях;
- Абсцессах, паразитарном поражении мозга и оболочек.
костно-пластическая трепанация для проведения операции на мозге
Для удаления гематомы, расположенной внутри черепа, может быть применена как резекционная трепанация с целью снижения давления и предупреждения смещения мозга в остром периоде заболевания, так и костно-пластическая, если врач ставит задачу удалить очаг кровоизлияния и восстановить целостность тканей головы.
При необходимости проникновения в полость черепа важное место принадлежит хорошей подготовке пациента к операции. Если времени достаточно, то врач назначает всестороннее обследование, включающее не только лабораторные тесты, КТ и МРТ, но и консультации узких специалистов, исследования внутренних органов. Обязателен осмотр терапевта, который решает вопрос о безопасности вмешательства для пациента.
Однако, случается, что вскрытие черепной коробки проводится экстренно, и тогда времени у хирурга очень мало, а больному проводится необходимый минимум исследований, включающий общий и биохимический анализы крови, коагулограмму, МРТ и/или КТ для определения состояния мозга и локализации патологического процесса. В случае экстренной трепанации польза в виде сохранения жизни выше вероятных рисков при наличии сопутствующих заболеваний, и хирург принимает решение оперировать.
При плановой операции после шести часов вечера накануне запрещается есть и пить, пациент еще раз беседует с хирургом и анестезиологом, принимает душ. Желательно отдохнуть и успокоиться, а при сильном волнении могут быть назначены успокоительные препараты.
Перед проведением вмешательства на голове аккуратно выбриваются волосы, операционное поле обрабатывается растворами антисептиков, голова фиксируется в нужном положении. Анестезиолог вводит больного в наркоз, и хирург приступает к манипуляциям.
Вскрытие полости черепа может производиться разными способами, поэтому выделяют следующие виды трепанации:
Независимо о вида планируемой операции, больной должен быть подвергнут общему наркозу (обычно закись азота). В некоторых случаях трепанацию проводят под местной анестезией раствором новокаина. Для возможности проведения искусственной вентиляции легких вводятся миорелаксанты. Область операции тщательно бреется и обрабатывается растворами антисептиков.
Костно-пластическая трепанация преследует целью не только вскрыть черепную коробку, но и проникнуть внутрь для различных манипуляций (удаление гематомы и очагов размозжения после травмы, опухоль), а конечным результатом ее должно стать восстановление целостности тканей, в том числе, кости. В случае костно-пластической трепанации костный фрагмент возвращается на место, таким образом ликвидируется образованный дефект, а повторной операции уже не требуется.
Трепанационное отверстие при этом типе операции делается там, где путь к пораженному участку мозга будет наиболее коротким. Первым этапом является разрез мягких тканей головы в виде подковы. Важно, чтобы основание этого лоскута находилось внизу, так как сосуды, кровоснабжающие кожу и подлежащую ткань, проходят снизу вверх радиально, и для обеспечения нормального кровотока и заживления их целостность не должна быть нарушена. Ширина основания лоскута составляет около 6-7 см.
После того как кожно-мышечный лоскут с апоневрозом отделен от поверхности кости, он отворачивается вниз, фиксируется на салфетках, смоченных в физиологическом растворе или перекиси водорода, а хирург приступает к следующему этапу – формированию костно-надкостничного лоскута.
этапы костно-пластической трепанации по Вагнеру-Вольфу
Надкостница рассекается и отслаивается соответственно диаметру фрезы, которой хирург делает несколько отверстий. Сохраненные между отверстиями участки кости выпиливаются с помощью пилы Джильи, но одна «перемычка» остается нетронутой, а кость в этом месте надламывается. Костный лоскут посредством надкостницы в области надломленного участка будет связан с черепом.
Для того, чтобы фрагмент кости черепа после укладки на прежнее место не провалился внутрь, распил производят под углом 45°. Площадь наружной поверхности костного лоскута оказывается больше, чем внутренней, и после возвращения этого фрагмента на место он прочно в нем фиксируется.
Достигнув твердой мозговой оболочки, хирург рассекает ее и попадает в полость черепа, где может производить все необходимые манипуляции. После того, как намеченная цель достигнута, ткани ушиваются в обратном порядке. На твердую оболочку мозга накладываются швы из рассасывающихся нитей, костный лоскут возвращается на место и фиксируется проволокой или толстыми нитями, кожно-мышечный участок ушивается кетгутом. В ране возможно оставление дренажа для оттока отделяемого. Швы удаляются к концу первой недели после операции.
Резекционная трепанация проводится для снижения внутричерепного давления, поэтому иначе ее называют декомпрессивной. В этом случае возникает необходимость создания постоянного отверстия в черепе, а костный фрагмент удаляется совсем.
Резекционная трепанация проводится при внутричерепных опухолях, которые уже невозможно удалить, при быстром нарастании отека мозга вследствие гематом с риском дислокации нервных структур. Местом ее проведения обычно является височная область. В этой зоне кость черепа находится под мощной височной мышцей, поэтому трепанационное окно будет ею укрыто, а мозг надежно защищен от возможных повреждений. Кроме того, височная декомпрессивная трепанация дает лучший косметический результат по сравнению с другими возможными зонами для трепанации.
резекционная (декомпрессивная) трепанация по Кушингу
В начале операции врач вырезает костно-мышечный лоскут линейно или в форме подковы, отворачивает его кнаружи, рассекает височную мышцу по ходу волокон и надсекает надкостницу. Затем в кости делается отверстие фрезой, которое расширяется с помощью специальных костных кусачек Люэра. Так получается округлое трепанационное отверстие, диаметр которого варьирует от 5-6 до 10 см.
После удаления костного фрагмента хирург осматривает твердую оболочку мозга, которая при сильной внутричерепной гипертензии может быть напряжена и значительно выбухает. В таком случае сразу же ее рассекать опасно, так как мозг может быстро сместиться в сторону трепанационного окна, что повлечет повреждение и вклинение ствола в большое затылочное отверстие. Для дополнительной декомпрессии проводят удаление небольшими порциями спинномозговой жидкости посредством люмбальной пункции, после чего рассекают твердую мозговую оболочку.
Завершают операцию последовательным ушиванием тканей за исключением твердой оболочки мозга. Костный участок на место, как в случае костно-пластической операции, не укладывается, но впоследствии, при необходимости, этот дефект может быть устранен с помощью синтетических материалов.
После вмешательства больного доставляют в отделение реанимации или послеоперационную палату, где врачи тщательно следят за функцией жизненно важных органов. На вторые сутки при благополучном течении послеоперационного периода пациент переводится в отделение нейрохирургии и проводит там до двух недель.
Очень важен контроль за отделяемым по дренажу, а также за отверстием при резекционной трепанации. Выбухание повязки, отек тканей лица, кровоподтеки вокруг глаз могут говорить о нарастании отека мозга и появлении послеоперационной гематомы.
Трепанация сопровождается высоким риском различных осложнений, в числе которых – инфекционно-воспалительные процессы в ране, менингит и энцефалит, вторичные гематомы при неадекватном гемостазе, несостоятельность швов и др.
Последствиями трепанации черепа могут стать различные неврологические нарушения при повреждении мозговых оболочек, сосудистой системы и ткани мозга: расстройства двигательной и чувствительной сферы, интеллекта, судорожный синдром. Очень опасным осложнением раннего послеоперационного периода считают истечение ликвора из раны, которое чревато присоединением инфекции с развитием менингоэнцефалита.
Отдаленным результатом трепанации являются деформация черепа после резекции участка кости, образование келоидного рубца при нарушении процессов регенерации. Эти процессы требуют хирургической коррекции. Для защиты мозговой ткани и с косметической целью отверстие после резекционной трепанации закрывают синтетическими пластинами.
Часть больных после трепанации черепа жалуются на частые головные боли, головокружения, снижение памяти и работоспособности, чувство усталости и психоэмоциональный дискомфорт. Возможна боль в области послеоперационного рубца. Многие симптомы, следующие за операцией, связаны не с самим вмешательством, а с патологией мозга, которая являлась первопричиной трепанации (гематома, ушиб и т. д.).
Восстановление после трепанации черепа включает как медикаментозную терапию, так и ликвидацию неврологических расстройств, социальную и трудовую адаптацию пациента. До снятия швов необходим уход за раной, включающий ежедневный контроль и смену повязок. Вымыть волосы можно будет не ранее, чем через две недели после операции.
При интенсивных болях показаны анальгетики, в случае судорог – противосудорожные препараты, врач может прописать и успокоительные средства при сильном беспокойстве или возбуждении. Консервативное лечение после операции определяется характером патологии, приведшей больного на операционный стол.
При поражении различных отделов мозга больному может предстоять обучение ходьбе, речи, восстановление памяти и других нарушенных функций. Показан полный психоэмоциональный покой, от физических нагрузок лучше отказаться. Важную роль на этапе реабилитации играют близкие пациента, которые уже в домашних условиях могут помочь справиться с некоторыми неудобствами в быту (принятие душа или приготовление пищи, например).
Большинство пациентов и их родственников волнует, будет ли после операции установлена инвалидность. Однозначного ответа нет. Сама по себе трепанация – еще не повод для определения группы инвалидности, и все будет зависеть от степени неврологических нарушений и ограничения жизнедеятельности. Если операция прошла успешно, осложнения отсутствуют, пациент возвращается к привычной жизни и работе, то на инвалидность рассчитывать не стоит.
При тяжелых повреждениях мозга с параличами и парезами, нарушениями речи, мышления, памяти и т. д. больной нуждается в дополнительном уходе и не может не только ходить на работу, но и самостоятельно за собой ухаживать. Безусловно, такие случаи требуют установления инвалидности. После трепанации черепа группа инвалидности определяется специальной врачебной комиссией из разных специалистов и зависит от тяжести состояния больного и степени нарушения жизнедеятельности.
источник