Киста яичника представляет собой образование в виде мешочка, заполненного жидкостью, образовавшееся на тканях одного или обеих яичников.
Все подобные образования подразделяются на функциональные и органические. Первые являются следствием кратковременного сбоя в работе органа, когда фолликул в нужное время не разрывается и не выпускает яйцеклетку. Кисты этого типа или через месяц проходят самостоятельно, или легко лечатся при помощи гормональных препаратов. Органические кисты лечатся сложнее и могут потребовать хирургического вмешательства. Кроме того, кистозные опухоли могут быть как доброкачественными (муцинозная и серозная цистаденомы, дермоидная киста, цистеденофиброма и склерозирующая стромальная опухоль) и злокачественными (серозная и муцинозная цистаденокарциномы, кистозная опухоль Бреннера, эндометриоидный рак, кистозный метастаз и незрелая терома).
Считается, что кисты яичников могут стать следствием:
- Раннего начала менструаций;
- Гормональных нарушений в работе щитовидной железы;
- Абортов и других способов прерывания беременности;
- Различных заболеваний половой системы;
Выделяют основные виды яичниковых кистозных образований:
Физиологические кисты — норма
- Фолликулярная киста
- Киста желтого тела
- Текалютеиновые кисты
- Осложненные функциональные кисты: геморрагическая киста, разрыв, перекрут
Доброкачественные кистозные опухоли (кистомы)
- Дермоидная киста (зрелая тератома)
- Цистаденома серозная
- Цистаденома муцинозная
- Цистеденофиброма
- Склерозирующая стромальная опухоль
Злокачественные кистозные опухоли (кистомы)
- Цистаденокарцинома серозная
- Цистаденокарцинома муцинозная
- Эндометриоидный рак
- Кистозная опухоль Бреннера
- Незрелая тератома
- Кистозный метастаз
- Эндометриома (шоколадная киста)
- Поликистозные яичники (синдром Штейна-Левенталя)
- Постменопаузальная киста
- Синдром гиперстимуляции яичников
Прежде чем рассматривать патологические изменения, осветим нормальную анатомию яичника. Яичник женщины на момент рождения содержит свыше двух миллионов первичных ооцитов, около десяти из которых созревают в течение каждого менструального цикла. Несмотря на то, что зрелости достигают около десятка Граафовых фолликулов, только один из них становится доминирующим и достигает размера 18–20 мм к середине цикла, после чего разрывается, освобождая ооцит. Оставшиеся фолликулы уменьшаются в размерах и замещаются фиброзной тканью. После выхода ооцита доминантный фолликул спадается, в его внутренней выстилке начинается разрастание грануляционной ткани в сочетании с отеком, вследствие чего формируется желтое тело менструации. После 14 дней желтое тело претерпевает дегенеративные изменения, затем на его месте остается мелкий рубчик – белое тело.
Граафовы фолликулы: небольшие кистозные образования, обнаруживаемые в структуре яичника в норме у всех женщин репродуктивного возраста (в предменопаузальном периоде). Размеры фолликулов варьируют в зависимости от дня менструального цикла: самый крупный (доминирующий) обычно не превышает 20 мм в диаметре к моменту овуляции (14-й день от начала менструации), остальные не превышают 10 мм.
УЗИ яичника в норме. На сонограммах визуализируются яичники, содержащие несколько анэхогенных простых кист (Граафовых фолликулов). Фолликулы не нужно путать с патологическими кистами.
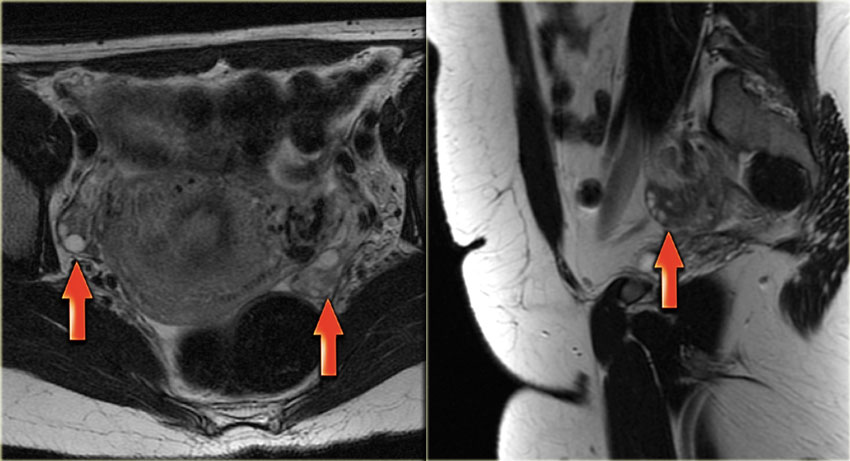
Как выглядят яичники на МРТ? На Т2-взвешенных МР-томограммах Граафовы фолликулы выглядят как гиперинтенсивные (т.е. яркие по сигналу) кисты с тонкими стенками, окруженные стромой яичника, дающей не столь интенсивный сигнал.
В норме у некоторых женщин (в зависимости от фазы менструального цикла) яичники могут интенсивно накапливать радиофармпрепарат (РФП) при ПЭТ. Чтобы отличить данные изменения от опухолевого процесса в яичниках, важно соотносить их с анамнестическими данными пациентки, а также с фазой менструального цикла (яичники интенсивно накапливают радиофармпрепарат в его середине). Исходя из этого, женщинам до наступления менопаузы лучше назначать ПЭТ в первую неделю цикла. После менопаузы яичники практически не захватывают РФП, и любое увеличение его накопления подозрительно на опухолевый процесс.
ПЭТ-КТ яичников: повышенное накопление радиофармацевтического препарата (РФП) в яичниках у женщины в предменструальном периоде (вариант нормы).
Вступлением в постменопаузальный период считается отсутствие менструаций в течение одного года и больше. В странах Запада средний возраст вступления в менопаузу составляет 51–53 года. В постменопаузе яичники постепенно уменьшаются в размерах, в них прекращают формироваться Граафовы фолликулы; тем не менее, фолликулярные кисты могут сохраняться несколько лет после наступления менопаузы.
На Т2 взвешенной МР-томограмме (слева) у женщины в постменопаузе яичники выглядят в виде темных «глыбок», расположенных вблизи проксимального конца круглой связки. Справа на томограмме также визуализируется гипоинтенсивный левый яичник, лишенный фолликулов. Несмотря на то, что он несколько больше, чем принято ожидать, в целом яичник выглядит абсолютно нормальным. И, только если удается обнаружить увеличение размеров яичников по сравнению с первичным исследованием, дифференциально-диагностический ряд в первую очередь должен включать доброкачественное новообразование, например, фиброму или фибротекому.
Намного чаще встречаются доброкачественные функциональные кисты яичников, представляющие собой Граафов фолликул или желтое тело, достигшие значительных размеров, но в остальном остающиеся доброкачественными. В раннем постменопаузальном периоде (1–5 лет после последней менструации) могут возникать овуляторные циклы, также могут обнаруживаться кисты яичников. И даже в поздней менопаузе (более чем через пять лет после завершения менструального периода), когда овуляция уже не происходит, мелкие простые кисты могут обнаруживаться у 20% женщин.
Что такое функциональная киста яичника? Если не произошла овуляция и стенка фолликула не порвалась, он не претерпевает обратного развития и превращается в фолликулярную кисту. Другой вариант функциональной кисты — увеличение желтого тела с формированием кисты желтого тела. Оба образования являются доброкачественными и не требуют решительных мер. Отличить их от злокачественных вариантов помогает экспертное второе мнение.
В некоторых случаях не происходит овуляции и доминантный Граафов фолликул не претерпевает обратного развития. При достижении размера больше 3 см его называют фолликулярной кистой. Такие кисты обычно имеют размер 3–8 см, но могут быть и гораздо больше. На УЗИ фолликулярные кисты выглядят простыми, унилокулярными, анэхогенными кистозными образованиями с тонкой и ровной стенкой. При этом не должны обнаруживаться ни лимфоузлы, накапливающие контраст, ни какой-либо мягкотканный компонент кисты, ни перегородки, усиливающиеся при контрастировании, ни жидкость в брюшной полости (за исключением небольшого физиологического количества). При контрольных исследованиях фолликулярные кисты могут самостоятельно разрешаться.
Желтое тело может облитерироваться и заполняться жидкостью, в т. ч. кровью, в результате чего формируется киста желтого тела.
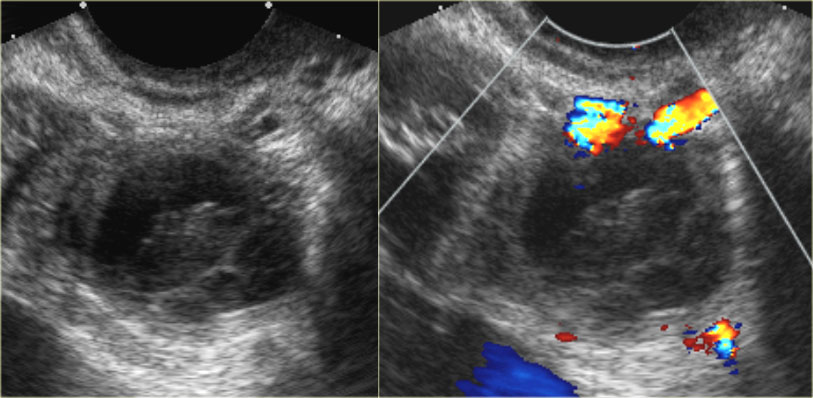
УЗИ: киста желтого тела. Видны мелкие комплексные кисты яичников с кровотоком в стенке, который обнаруживается при допплерографии. Типичный круговой кровоток при допплеровском исследовании получил название «огненного кольца». Обратите внимание на хорошую проницаемость кисты для ультразвука и отсутствие внутреннего кровотока, что соотносится с изменениями, характерными для частично инволютивно измененной кисты желтого тела
Нужно отметить, что у женщин, принимающих гормональные пероральные контрацептивы, подавляющие овуляцию, обычно не формируется желтое тело. И, наоборот, использование препаратов, индуцирующих овуляцию, увеличивает шанс развития кист желтого тела.
УЗИ малого таза: киста желтого тела. Слева на сонограмме определяются изменения («огненное кольцо»), типичные для кисты желтого тела. Справа на фото препарата яичника отчетливо видна геморрагическая киста со спавшимися стенками.
Киста желтого тела на МРТ. На аксиальной Т2-взвешенной томограмме определяется киста инволютивно измененного желтого тела (стрелка), что является нормальной находкой. Правый яичник не изменен.
Комплексная геморрагическая киста яичника формируется при кровотечении из Граафова фолликула либо фолликулярной кисты. На УЗИ геморрагические кисты выглядят как однокамерные тонкостенные кистозные структуры с наличием тяжей фибрина или гипоэхогенных включений, с хорошей проницаемостью для ультразвука. На МРТ геморрагические кисты характеризуются высокой интенсивностью сигнала на Т1 FS сканах, при этом на Т2 ВИ дают гипоинтенсивный сигнал. При допплерографии внутренний кровоток отсутствует, компонент, накапливающий контраст, внутри кисты на КТ или МРТ не определяется. Стенка геморрагической кисты имеет вариабельную толщину, часто с наличием сосудов, расположенных циркулярно. Несмотря на то, что геморрагические кисты обычно проявляются острой болевой симптоматикой, они могут быть случайной находкой у пациентки, не предъявляющей никаких жалоб.
На сонограммах определяется геморрагическая киста со сгустком крови, имитирующим новообразование. Тем не менее, при допплерографии внутреннего кровотока в кисте не выявлено, а проницаемость ее для ультразвука не снижена.
МР-картина геморрагической кисты яичника: в режиме Т1 ВИ без жироподавления определяется комплексная киста, характеризующаяся гиперинтенсивным сигналом, который может быть обусловлен как жировым компонентом, так и кровью. На Т1 ВИ с жироподавлением сигнал остается гиперинтенсивным, что позволяет подтвердить наличие крови. После введения контраста на основе препаратов гадолиния не наблюдается контрастного усиления, что позволяет подтвердить геморрагический характер кисты яичника. Кроме того, в дифференциально-диагностический ряд необходимо включать эндометриому.
На УЗИ в обоих яичниках определяется мягкотканный (солидный) компонент. Тем не менее, проницаемость для ультразвука с обеих сторон не нарушена, что позволяет предположить наличие геморрагических кист. При допплерографии (не представлена) кровоток в образованиях отсутствует.
Как отличить геморрагическую кисту на МРТ? В режиме Т1 в обоих образованиях определяется компонент с высокими сигнальными характеристиками (жир, кровь или жидкость, богатая белком). При жироподавлении интенсивность сигнала не уменьшается, что в целом позволяет исключить тератому, содержащую жировую ткань, и подтвердить наличие геморрагической жидкости.
Кистозный эндометриоз (эндометриома) является разновидностью кисты, сформированной тканью эндометрия, прорастающей в яичник. Эндометриомы обнаруживаются у женщин репродуктивного возраста, могут обуславливать длительно беспокоящую боль в области таза, связанную с менструацией. Приблизительно у 75% пациенток, страдающих эндометриозом, происходит поражение яичников. На УЗИ признаки эндометриомы могут разниться, однако в большинстве случаев (95%) эндометриома выглядит «классическим» однородным, гипоэхогенным кистозным образованием с наличием диффузных низкоуровневых эхогенных участков. Редко эндометриома бывает анэхогенной, напоминая функциональную кисту яичника. Кроме того, эндометриомы могут быть многокамерными, в них могут обнаруживаться перегородки различной толщины. Приблизительно у трети пациенток при тщательном исследовании обнаруживаются мелкие эхогенные очаги, прилежащие к стенке, которые, возможно, обусловлены наличием скоплений холестерина, однако также могут представлять собой сгустки крови или дебрис. Важно отличить эти очаги от истинных узловых образований стенки; при их наличии диагноз эндометриомы становится крайне вероятным.
На трансвагинальной сонограмме визуализируется типичная эндометриома с гиперэхогенными очагами в стенке. На допплерограмме (не показана) в этих очагах не удалось обнаружить кровеносные сосуды.
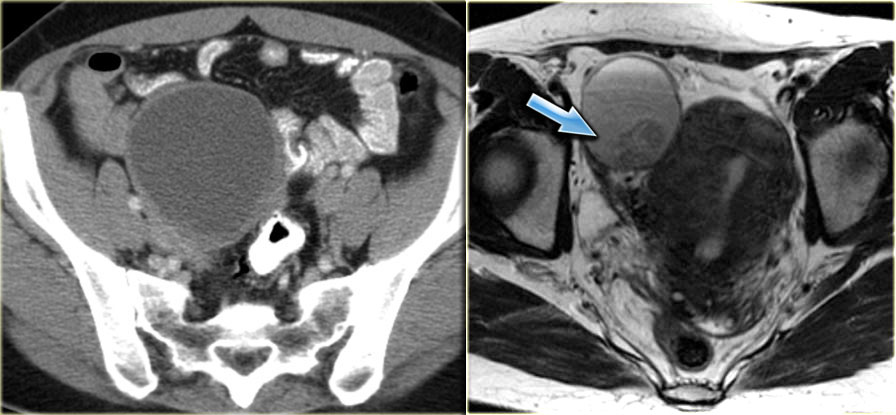
Эндометриоидная киста яичника: МРТ (справа) и КТ (слева). Компьютерная томография используется преимущественно с целью подтверждения кистозного характера образования. МРТ обычно может применяться с целью лучшей визуализации кист, плохо дифференцируемых при УЗИ.
На МРТ геморрагическое содержимое внутри эндометриомы приводит к повышению интенсивности сигнала на Т1 ВИ. На Т1 ВИ с жироподавлением эндометриома остается гиперинтенсивной в отличие от тератом, которые также гиперинтенсивны на Т1 ВИ, но гипоинтенсивны на Т1 FS. Эта последовательность (Т1 FS) всегда должна дополнять МР-исследование, поскольку позволяет обнаружить мелкие очаги, гиперинтенсивные на Т1.
Методы лучевой диагностики позволяют как предположить синдром поликистозных яичников (СПКЯ), также называемый синдромом Штейна-Левенталя, либо используются для подтверждения диагноза.
- Наличие 10 (и больше) простых периферических кист
- Характерный вид «нитки жемчуга»
- Увеличение яичников (в то же время у 30% пациенток они не изменены в размерах)
Клинические признаки синдрома поликистозных яичников:
- Гирсутизм (повышенное оволосение)
- Ожирение
- Нарушение фертильности
- Акне
- Рост волос (облысение) по мужскому типу
- Или повышение уровня андрогенов
Как выглядит поликстоз яичников? Слева на МР-томограмме определяется типичная картина в виде «нитки жемчуга». Справа у пациентки с повышенным содержанием андрогенов в крови визуализируется увеличенный яичник, а также множественные мелкие простые кисты, расположенные по периферии. Очевидным является сопутствующее ожирение. У этой пациентки МРТ позволяет подтвердить диагноз СПКЯ.
Синдром гиперстимуляции яичников является относительно редко встречающимся состоянием, обусловленным чрезмерной гормональной стимуляцией ХГЧ (хорионическим гонадотропином человека) и проявляющимся обычно двухсторонним поражением яичников. Избыточная гормональная стимуляция может иметь место при гестационной трофобластической болезни, СПКЯ, а также на фоне лечения гормонами или при беременности (редко при нормально протекающей беременности единственным плодом) с самостоятельным разрешением после рождения ребенка (по результатам исследований). Избыточная гормональная стимуляция чаще возникает при гестационной трофобластической болезни, фетальном эритробластозе или при многоплодной беременности. При лучевых методах исследования обычно обнаруживается двухстороннее увеличение яичников с наличием множественных кист, которые могут полностью замещать яичник. Основным дифференциальным критерием синдрома гиперстимуляции яичников являются характерные клинико-анамнестические данные.
На сонограмме, выполненной молодой беременной женщине, определяются множественные кисты в обоих яичниках. Справа определяется инвазивное образование в матке, сопоставимое с гестационной трофобластической болезнью. Заключение о данном заболевании сделано на основании характерных клинико-анамнестических данных (факта беременности у молодой женщины) и сонограммы, на которой выявлены признаки инвазивной формы гестационной трофобластической болезни.
Тубо-овариальный абсцесс возникает обычно как осложнение восходящей (из влагалища в шейку матки и маточные трубы) хламидийной или гонорейной инфекции. На КТ, МРТ при этом обнаруживается комплексное кистозное образование яичника с толстой стенкой и отсутствием васкуляризации. Утолщение эндометрия или гидросальпинкс делают диагноз тубо-овариального абсцесса более вероятным.
На аксиальной КТ с контрастным усилением определяется комплексное кистозное образование слева, напоминающее абсцесс, с толстой стенкой, накапливающей контраст, и включениями газа внутри.
На КТ в сагиттальной плоскости (слева) можно заметить, что к образованию подходит яичниковая вена, подтверждая его природу (стрелка). На корональной томограмме (справа) можно оценить анатомические соотношения образования и матки. В полости матки визуализируется пузырек газа, что позволяет предположить инфекционное начало именно здесь, с последующим распространением инфекции по маточной трубе в яичник.
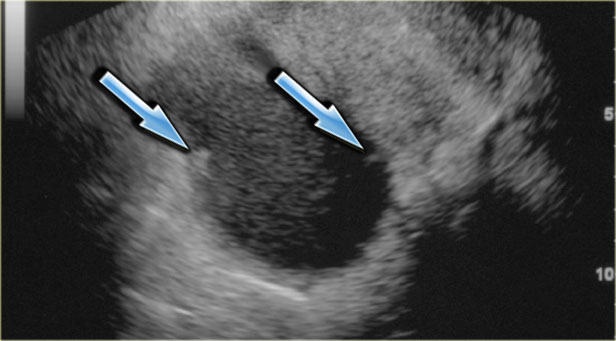
Зрелая кистозная тератома, именуемая также дермоидной кистой, является крайне распространенным образованием яичника, которое может иметь кистозный характер. «Зрелая» в данном контексте означает доброкачественное образование в противоположность «незрелой», злокачественной тератоме. Доброкачественные кистозные тератомы обычно возникают у молодых женщин детородного возраста. На КТ, МРТ и УЗИ они выглядят однокамерными во (вплоть до) 90% случаев, однако могут быть и многокамерными, и двухсторонними приблизительно в 15% случаев. До 60% тератом могут содержать в своей структуре включения кальция. Кистозный компонент представлен жидкостью жирового характера, продуцируемой сальными железами, находящимися в ткани, выстилающей кисту. Наличие жира является диагностическим признаком тератомы. На УЗИ она имеет характерный вид кистозного образования с наличием гиперэхогенного солидного узла в стенке, называемого узлом Рокитанского или дермоидной пробкой.
На УЗИ визуализируется узел Рокитанского или дермоидная пробка (стрелка).
Могут также обнаруживаться уровни «жидкость-жир», обусловленные разницей плотностей (жир, как более легкая и менее плотная субстанция, плавает на поверхности воды). Также можно визуализировать тонкие эхогенные линии («полоски»), наличие которых обусловлено «волосами» в полости кисты. Зрелые кистозные тератомы, даже доброкачественного характера, чаще всего удаляются оперативным путем, поскольку обуславливают повышенный риск перекрута яичника.
Осложнения дермоидной кисты яичника:
- Перекрут яичника
- Инфицирование
- Разрыв (спонтанный или в результате травмы)
- Гемолитическая анемия (редкое осложнение, разрешающееся после резекции)
- Злокачественная трансформация (редко)
Как выглядит дермоидная киста яичника на МРТ? Видно кистозное образование с гиперинтенсивным сигналом, внутри которого имеются перегородки (обнаруживаемые приблизительно в 10% подобных кист). В режиме жироподавления определяется подавление интенсивности сигнала, что позволяет подтвердить наличие жирового компонента и сделать заключение о тератоме.
Данные образования также являются распространенными кистозными опухолями яичников (кистомами), которые могут быть как серозными, так и муцинозными (слизистыми). На УЗИ муцинозная цистаденома чаще представляет собой анэхогенное однокамерное образование, которое может напоминать простую кисту. Муцинозные цистаденомы чаще состоят из нескольких камер, в которых может обнаруживаться комплексная жидкость с включениями белкового дебриса или крови. «Сосочковые» выпячивания на стенках позволяют предположить возможное злокачественное образование (цистаденокарциному).
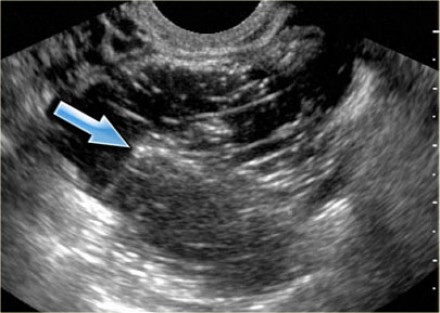
Кистома яичника на УЗИ. При трансвагинальном исследовании (вверху слева) определяется киста левого яичника размером 5,1х5,2 см (анэхогенная и без перегородок). Тем не менее, на задней стенке кисты обнаруживается узел без признаков внутреннего кровотока при допплерографическом исследовании (вверху справа); дифференциально-диагностический ряд при этом включает фолликулярную кисту, скопление дебриса, кистозное новообразование. На МРТ (внизу) в образовании определяются тонкие перегородки, накапливающие контраст. Опухолевых узлов, лимфаденопатии, метастазов в брюшину не выявлено. Определяется минимальное количество асцитической жидкости. Образование было верифицировано как цистаденома при биопсии.
Кистома яичника: МРТ. На МР-томограммах, выполненных той же пациентке пять лет спустя, образование выросло. На Т2 ВИ визуализируется комплексная киста в левом яичнике с солидным узлом со стороны задней стенки. После введения контраста на Т1 FS определяется легкое усиление интенсивности сигнала от тонких перегородок и узла в стенке. Данные МРТ не позволили дифференцировать доброкачественное (напр., цистаденому) и злокачественное новообразование яичника. При гистологическом исследовании резектата подтвердилась цистаденофиброма.
Лучевые методы диагностики, такие как УЗИ или МРТ, не предназначены для определения гистологического типа опухоли. Однако с их помощью можно с той или иной степенью достоверности дифференцировать доброкачественные и злокачественные новообразования и определиться с дальнейшей тактикой ведения пациента. Обнаружение лучевых признаков злокачественного опухолевого роста должно нацелить лечащего врача (гинеколога, онколога) на дальнейшее активное выяснение характера кисты (оперативное вмешательство с биопсией, лапароскопия). В неясных и противоречивых случаях полезна повторная расшифровка МРТ малого таза, результате которой можно получить второе независимое мнение опытного лучевого диагноста.
На УЗИ определяется комплексное кистозно-солидное образование в левом яичнике, и другое комплексное образование большого размера, содержащее как солидный, так и кистозный компонент, в правой половине таза
На КТ у этой же пациентки определяется комплексное кистозно-солидное образование с утолщенными перегородками, накапливающими контраст, в правом яичнике, крайне подозрительное на злокачественную опухоль. Также имеет место двухсторонняя тазовая лимфаденопатия (стрелки). При гистопатологическом исследовании подтвердилась серозная цистаденокарцинома яичника (наиболее часто встречающийся вариант)
КТ и фотография макропрепарата серозной цистаденокарциномы яичника.
На УЗИ (слева) видно большое многокамерное кистозное образование в правом параметрии; некоторые из камер анэхогенны, в других визуализируются равномерные низкоуровневые эхогенные включения, обусловленные белковым содержимым (в данном случае муцином, однако аналогично могут выглядеть и кровоизлияния). Перегородки в образовании в основном тонкие. Кровотока в перегородках не выявлено, солидный компонент также отсутствует, признаков асцита не определяется. Несмотря на отсутствие кровотока при допплерографии и солидного компонента, размер и многокамерная структура этого образования позволяют заподозрить кистозную опухоль и порекомендовать другие, более точные методы диагностики. На КТ с контрастным усилением (справа) определяются схожие изменения. Камеры образования имеют различную плотность, соотносящуюся с разным содержанием белка. При гистопатологическом исследовании подтвердилась муцинозная цистаденокарцинома с низким потенциалом злокачественности.
Двухсторонние кистозно-солидные образования яичников подозрительны на опухоль и требуют дальнейшей оценки. Значение лучевых методов исследования заключается в том, чтобы подтвердить факта наличия образования; тем не менее, невозможно сделать вывод, что оно абсолютно достоверно является доброкачественным или злокачественным. Пациенткам, у которых обнаруживаются эпителиальные опухоли (гораздо более часто встречающаяся группа новообразований яичников), даже после хирургического лечения, определение точного гистологического варианта опухоли не так влияет на прогноз, как стадия FIGO (международной федерации акушеров и гинекологов), степень дифференцировки, а также полнота резекции опухоли.
На сонограмме (слева) определяется увеличение обоих яичников, внутри которых имеется как кистозный, так и мягкотканный (солидный) компонент. На КТ у этой же пациентки определяется крупное кистозно-солидное образование, распространяющееся из таза в живот. Роль КТ в данном случае заключается в стадировании образования, однако на основе КТ (МРТ) нельзя определить гистологическую структуру опухоли.
Чаще всего метастазы в яичники, например, метастазы Крукенберга — отсевы рака желудка или толстого кишечника, представляют собой мягкотканные образования, но нередко они могут иметь и кистозный характер.
На КТ определяются кистозные образования в обоих яичниках. Также можно заметить сужение просвета прямой кишки, обусловленное раковой опухолью (синяя стрелка). Отчетливо видны кистозные метастазы рака прямой кишки в углублении брюшины (красная стрелка), в целом не являющиеся типичной находкой.
Лечение пациенток, страдающих раком яичника, традиционно включает в себя первичное стадирование, затем агрессивное циторедуктивное вмешательство в комбинации с внутрибрюшинным введением цисплатина. На ранних стадиях (1 и 2) применяется тотальная гистерэктомия и двухсторонняя сальпингооофорэктомия (либо односторонняя, если женщина детородного возраста желает сохранить свою фертильность, хотя такой подход и является спорным).
Пациенткам с запущенными опухолями (3 и 4 стадии) рекомендуется циторедуктивное вмешательство, которое подразумевает частичное удаление объема очагов опухоли; эта операция направлена не только на улучшение качества жизни пациенток, но также и на снижение вероятности обструкции кишечника и устранение метаболических эффектов опухоли. Оптимальное циторедуктивное вмешательство предполагает устранение всех опухолевых имплантов, имеющих размер более 2 см; при субоптимальном поперечный размер оставшихся опухолевых узлов превышает 2 см. Успешная циторедуктивная операция увеличивает эффективность химиотерапии и приводит к увеличению выживаемости.
Пациенткам с опухолью яичников на стадии 1a или 1b может потребоваться лишь избирательное оперативное вмешательство без последующей химиотерапии, в то время как в более запущенных стадиях требуется послеоперационная химиотерапия цисплатином (наиболее эффективный препарат при раке яичника). Несмотря на то, что положительный ответ на терапию препаратами платины достигает 60-80%, около 80-90% женщин с третьей стадией заболевания и около 97% с четвертой стадией погибают в течение 5 лет.
Пациенткам, получающим лечение по поводу рака яичника наиболее эффективным методом контроля является измерение сывороточного уровня СА-125 и физикальное исследование. Повторная лапоротомия остается наиболее точным методом оценки эффективности химиотерапии, однако дает множество ложноотрицательных результатов и не приводит к увеличению выживаемости. КТ используется с целью поиска макроскопического очага и позволяет избежать повторной биопсии. Если при помощи методов диагностики обнаруживается остаточная ткань опухоли, пациентке может быть назначено дополнительное лечение; тем не менее, лучевые методы показывают большое количество ложноотрицательных результатов.
На сегодняшний день кисты яичников довольно хорошо диагностируются с помощью целого ряда инструментов:
- Осмотр гинеколога, в ходе которого выясняются жалобы пациентки, а также определяется, увеличены ли придатки и имеются ли болезненные ощущения в нижней части живота.
- Тест на беременность. Он необходим не только для того, чтобы исключить внематочную беременность, но и чтобы определить возможность проведения компьютерной томографии.
- Ультразвуковое исследование, позволяющее быстро и с высокой точностью определить наличие кисты и проконтролировать динамику ее развития.
- Лапароскопическое исследование. Его достоинство состоит в том, что оно дает абсолютно точные результаты и при необходимости во время процедуры можно провести точное и малоинвазивное хирургическое вмешательство.
- Компьютерная и магниторезонансная томография.
КТ и МРТ являются довольно точными методами, позволяющими определить наличие кисты, предположить, доброкачественная она или злокачественная, уточнить ее размер и точное местоположение и т.д. Кроме того, в случае злокачественности кисты диагностика с использованием контраста дает возможность установить, дала ли опухоль метастазы в другие органы и точно определить их местоположение.
КТ проводится с помощью рентгеновского излучения, которое дает возможность получить срезы органа с шагом примерно в 2 мм. Собранные и обработанные компьютером срезы собираются в точное объемное изображение. Процедура абсолютно безболезненная, не требует сложной подготовки (все, что нужно, лишь придерживаться определенной диеты пару дней перед процедурой и, в случае запоров, принять слабительное) и длится не более 20 минут.
Учитывая, что шаг среза составляет 2 мм, КТ может определять образования от 2 мм в поперечном сечении и более. Это довольно небольшие кисты и опухоли, находящиеся на ранней стадии развития. Такая точность КТ-диагностики позволяет начать своевременное лечение и избежать более серьезных последствий.
Противопоказаниями метода является беременность (из-за облучения организма рентгеновским излучением) и аллергические реакции на контрастное вещество (в случае КТ с контрастом). Такие аллергические реакции встречаются не очень часто.
Особенностью практически любого современного метода диагностики, будь то УЗИ, МРТ или КТ является возможность получения ошибочного результата по объективным либо субъективным причинам. К объективным причинам относятся погрешности и недостатки диагностического оборудования, к субъективным – врачебные ошибки. Последние могут быть вызваны как недостатком опыта врача, так и банальной усталостью. Риск получения ложноположительных или ложноотрицательных результатов может доставить массу неприятностей и даже привести к тому, что заболевание перейдет в более тяжелую стадию.
Очень хорошим способом снижения риска ошибки диагностики является получение второго мнения. В этом нет ничего плохого, это не недоверие лечащему врачу, это всего лишь получение альтернативного взгляда на результаты томографии.
Сегодня получить второе мнение очень просто. Для этого вам достаточно загрузить результаты КТ в систему Национальной телерадиологической сети (НТРС), и не более чем через сутки вы получите заключение лучших специалистов ведущих институтов страны. Неважно, где вы находитесь, вы можете получить лучшую возможную в стране консультацию везде, где есть доступ к сети интернет.
Василий Вишняков, врач-радиолог
При составлении статьи использованы следующие материалы:
источник
Диагностика женских половых органов проводится как при наличии каких-либо заболеваний, так и при плановых медицинских осмотрах. МРТ яичников – точный метод исследования, позволяющий выявить все возможные патологии. Этот способ диагностики безопасен и имеет малое количество противопоказаний к проведению.
МРТ, или магнитно-резонансная томография – высокоинформативный метод диагностики, применяющийся для исследования различных органов. С его помощью возможно выявить малейшие отклонения в нормальном строении яичников и матки, возможную причину сбоя их работы. Чаще всего МРТ назначается при подозрении на течение заболеваний половых органов.
Показания для проведения процедуры:
- наличие доброкачественного или злокачественного новообразования, а также возможное его появление;
- подозрение на метастазирование органов;
- пороки строения яичника;
- воспалительные процессы половых органов;
- подозрение на кисту яичников;
- подтверждение диагноза после других видов исследований;
- несоответствие результатов диагностики и симптомов болезни;
- осложнения после оперативного вмешательства, риск образования спаек;
- отсутствие месячных;
- невозможность зачатия более 1 года.
Магнитно-резонансная томография чаще всего назначается врачом при отсутствии информативности диагностики с помощью УЗИ или КТ.
МРТ яичников проводится в комплексе с лабораторными исследованиями. Для этого пациентам рекомендуется сдать кровь на биохимический анализ, уровень гормонов и присутствие раковых клеток. При гинекологическом осмотре у женщины берут мазок для определения микрофлоры влагалища и наличия инфекций. Все полученные результаты рассматриваются врачом – на этом основании определяется диагноз.
Данный метод безопасен и характеризуется малым количеством противопоказаний. Категорически запрещено проводить процедуру людям с кардиостимуляторами, металлическими имплантатами или осколками в организме. Остальные противопоказания считаются относительными:
- первый триместр беременности женщин;
- декомпенсированная сердечная недостаточность;
- клаустрофобия;
- почечная недостаточность;
- вес пациента более 120 кг.

МРТ матки и яичников проводится на 7-10 день цикла, сразу после прекращения менструального кровотечения. Перед диагностикой необходимо соблюдать советы врача, с помощью которых можно получить наиболее точные результаты. Основные правила подготовки:
- опорожнение мочевого пузыря непосредственно перед процедурой;
- последний прием пищи должен быть за 2-3 часа до МРТ;
- предотвращение газообразования – при его наличии следует принять специальные препараты для снятия симптома, а за 1-2 дня нужно исключить из рациона клетчатку и продукты, способствующие газообразованию;
- снятие спазмов – при болях внизу живота необходимо принять спазмолитические средства.
Совет: при длительном отсутствии месячных, или аменорее, необходимо уточнить у врача точный день проведения диагностики.
При несоблюдении указанных правил, полученные снимки МРТ могут быть смазаны. Область яичников иногда плохо просматривается из-за вздутого или заполненного кишечника.
Перед непосредственным расположением в томографе необходимо проверить наличие металлических предметов на теле. Для этого следует снять одежду с застежками или украшениями из металла, все ювелирные изделия и бижутерию, достать из карманов металлические предметы, пластиковые карты и электронные приборы. Некоторые медицинские учреждения предоставляют специальную одежду для пациента.
После всех подготовительных мероприятий пациентка укладывается 
При психических расстройствах или сильном стрессе можно попросить врача ввести препарат для погружения в медикаментозный сон.
Проведение МРТ яичников с контрастированием необходимо при исследовании опухоли или для улучшения качества изображения – для этого используется специальное контрастное вещество, вводимое внутривенно непосредственно перед диагностикой. После вливания возможно появление тошноты и металлического привкуса во рту. Контраст выводится из организма спустя сутки.
Дополнительных противопоказаний для использования контрастного вещества нет. Оно не является аллергеном, поэтому случаи возникновения подобных реакций редки. При ее развитии процедура прерывается для оказания врачебной помощи.
На полученных снимках можно определить следующие состояния половых органов женщины:
- наличие воспалительных процессов, гноя в фаллопиевых трубах;
- различные образования и области его распространения – опухоли, кисты, миомы и саркомы матки;
- беременность, в том числе внематочная;
- степень проходимости маточных труб;
- спайки на половых органах;
- патологии развития яичников;
- последствия оперативных вмешательств, травм, родов;
- состояние сосудов вблизи половых органов – варикоз, тромбофлебит;
- состояние лимфоузлов малого таза.
Дополнительно на снимках можно увидеть мочевой пузырь, часть прямой кишки, скелет и мышцы малого таза. Эти органы видны достаточно хорошо, поэтому можно определить и их состояние.
МРТ имеет множество достоинств:
- безболезненность – возникновение болевых ощущений исключено;
- неинвазивность – не нужно вводить приборы и другие вспомогательные предметы в организм человека при диагностике;
- точность – данное инструментальное исследование считается одним из самых информативных;
- безопасность – отсутствие вредного излучения;
- определение состояния тканей, органов, лимфатических и кровеносных сосудов, присутствие воспалений образований – все это выявляется в мельчайших деталях;
- сохранение полученных снимков в электронном формате.
МРТ яичников намного информативнее других инструментальных методов обследований. В данном случае органы визуализируются в трехмерном формате, что дает возможность оценить их состояние со всех сторон.
Недостатков у проведения МРТ мало. Они заключаются в возможном проявлении аллергической реакции на контрастное вещество и в противопоказании к проведению процедуры в первый триместр беременности. В последнем случае негативное влияние на плод не доказано, поэтому магниторезонансная томография не назначается на ранних сроках вынашивания малыша из-за возможного риска.
МРТ – один из самых точных инструментальных методов для определения состояния яичников и других органов пациента. Его можно проводить неограниченное количество раз при отсутствии противопоказаний. В профилактических целях подобное исследование проводится редко, чаще всего оно назначается для более подробного изучения состояния органов после других видов диагностики.
источник
Некоторые гинекологические заболевания могут протекать на начальных стадиях бессимптомно. Выявить их помогают периодические визиты к гинекологу, диагностика с аппаратными методами. Магнитно-резонансная томография – один из наиболее информативных диагностических методов. Сделать МРТ кисты яичника – такую рекомендацию дают врачи при подозрении на эту патологию.
Это полые образования, которые могут быть заполнены жидкостью или зачаточными элементами тканей организма. Патологии могут быть разных видов:
- Фолликулярные – встречаются чаще других типов, возникают из созревающих фолликулов.
- Лютеиновые – скопление жидкости после овуляции.
- Параовариальные – формируются из придатка яичника, могут достигать больших размеров.
- Дермоидные кисты яичника – МРТ покажет их содержимое, в котором могут быть волосяные фолликулы, сальные железы и другие ткани.
- Эндометриодные – образуются из эндометрия, как один из видов осложнений, который опасен спаечным процессов в маточных трубах и бесплодием.
Кисты могу развиваться годами, оставаясь незаметными. Выявить их можно по анализу крови на ХГЧ, специфическим маркерам, лапароскопии, УЗИ и МРТ. Последний метод наиболее информативен.
Лечение зависит от размера, картины заболевания, тяжести симптомов, вида патологии. При фолликулярных кистах поможет гормональная терапия, но если на МРТ выявлена тератома яичника, то требуется хирургическое удаление образования.
Почему, несмотря на цену МРТ кисты яичника, это обследование так распространено? Дело в его возможностях и преимуществах. Точность результатов МРТ достигает почти 100%, на снимках видны даже небольшие (до 2 см) аномальные области. Томографическое исследование способно отличить доброкачественные образования от злокачественных, показать метастазы в соседних органах, структурные изменения тканей, органов. Сканирование проводят в разных плоскостях, поэтому «невидимых» зон не остается. Есть четкое разделение границ органов, что позволяет поставить точный диагноз.
Не менее важно и то, что процедура сканирования совершенно безболезненна, безопасна. Она не нарушает целостность кожи (как лапароскопия), не облучает пациента, поэтому может проводиться неограниченное количество раз и назначаться людям любого возраста.
Врач, направляя на обследование, порекомендует предварительную подготовку. Это диета с минимальным количеством острого, соленого, жареного и пищи, способствующей увеличению газообразования в кишечнике. Это необходимо, чтобы его раздутые петли не закрывали другие органы малого таза. По этой же причине процедуру проводят натощак.
В плановом порядке МРТ кист яичников делают с седьмого по двенадцатый дни месячного цикла. Но при подозрении на разрывы кистозных полостей, кровотечениях, сильных болях, проводят срочное МРТ кисты яичника независимо от подготовки.
Сканирование длится около получаса. Чтобы снимки были четкими, нужно оставаться неподвижным. При волнении, боязни замкнутого пространства можно принять седативные препараты. МРТ может проводиться с введением контрастного вещества или без него. Контраст, хоть и увеличивает цену МРТ кисты яичника, существенно повышает четкость границ патологических и опухолевых участков, помогает отличить доброкачественное образование от злокачественного.
Есть ряд противопоказаний, когда МРТ придется отложить, заменить УЗИ или другим видом диагностики. Основные:
- Внутриматочная спираль, другие инородные тела с металлом внутри тела.
- Большой вес и объемы тела пациента (свыше 130 кг и 140 см).
- Беременность до второго триместра.
- Сильная боль, состояние алкогольного или наркотического опьянения, когда сложно не двигаться во время сканирования.
ЛДЦ «Кутузовский» – клиника, где можно пройти необходимые обследования без очередей и в выходной день. У нас доступны комплексные диагностические услуги, которые делают даже полное обследование недорогим и быстрым. Узнать стоимость МРТ кисты яичника и записаться на прием в медицинский центр можно по телефону: +7 495 021-01-76. Не откладывайте визит на потом.
источник
Магнитно-резонансная томография широко используется в гинекологии, как в диагностике заболеваний малого таза и визуализации гипофиза (орган, который находится в головном мозге). Патология гипофиза также частая причина гинекологических заболеваний. МРТ вышел на лидирующие места в диагностике гинекологических патологии по ряду причин.
- данный метод абсолютно безопасный (нет такого поражающего фактора, как радиация).
- метод позволяет оценить полностью анатомию органов малого таза.
- неинвазивный метод в отличие хирургических диагностических процедур.
- высокоточный метод. Чувствительность ко всем заболеваниям находится на уровне 90%.
- сохранение данных обследования, что дает возможность сравнивать после лечения или отправлять свои диагнозы на второе мнение.
При исследовании МРТ яичников нужно сказать о наличии имплантата (кардиостимуляторы) и о спирали частой в гинекологической практике.
При МРТ оценивают состояние яичников, положение, доминантное тело, количество фолликулов, наличие воспалительного, спаечного, опухолевого процесса в малом тазу.
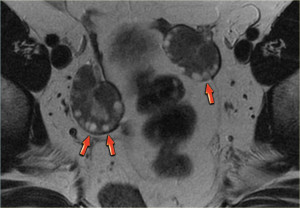
МРТ яичников. Визуализируются множественные кисты обоих яичников
При выполнении МРТ яичников также выполняют сканирование маточных труб, что важно при диагностике следующих заболеваний:
- воспалительные заболевания Оофорит — воспаление яичников. Сальпингоофорит — воспаление яичников и маточной трубы. Также может быть просто сальпингит — воспаление маточной трубы. Также в зависимости от содержимого в маточной трубе или яичнике добавляют такие приставки гидро (жидкость), пио (гной), гемо (кровь) и получаются такие диагнозы, как, например, пиосальпингоофорит.
- кисты. При помощи МРТ оценивают доброкачественные или злокачественный процесс. Наиболее часто встречаемые кисты яичника следующие: фолликулярная киста, киста желтого тела, геморрагическая киста, эндометриоидная киста, дермоидная киста, муцинозная киста, серозная киста, герминогенные опухоли, эпителиальные опухоли, множественные кисты яичников.
- злокачественные опухоли.
- аномалии развития (агенезия яичников, лишний яичник и так далее).
МРТ помогает врачу гинекологу определить дальнейший план лечения, который может быть хирургический или консервативный.
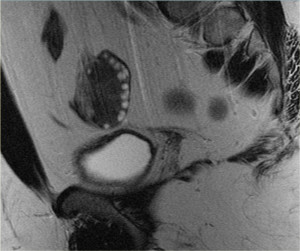
МРТ малого таза. Стрелкой указан яичник и геморрагический компонент в нем
На том уровне, где расположены яичники при МРТ визуализируется матка. На МРТ диагностику отправляют много женщин с бесплодием. Аномалия матки, кисты яичников или непроходимость маточных труб часто являются причинами бесплодия. Самая частая аномалия матки — это двурогая матка, которая в свою очередь может быть неполной, полной или седловидной двурогой маткой. Как правило, женщина, которая долго не может забеременеть в браке, обращается к акушеру-гинекологу тот после общего гинекологического осмотра, УЗИ, чаще советует пройти на такое обследование, как МРТ.
Частое заболевание, которое поражает и яичники, и матку одновременно — это эндометриоз и воспалительные процессы со спаечным процессом. Эндометриоз чаще поражает сначала матку, а потом в 3 степени берется и за яичник, что клинически также выражается в бесплодии. Воспалительный процесс в малом тазу — это исход венерологических заболеваний таких возбудителей, как гонорея, хламидиоз, поражение стрептококком, стафилококком, грибками и вирусами. Клинически у пациента бесплодие, повышенная температура, хроническая тазовая боль, болезненные менструации.
На МРТ радиолог диагностирует спаечный процесс, когда речь идет о инфекционном процессе, и кровоизлияния, формирование кист в матке и яичнике при эндометриозе.
МРТ малого таза.Двурогая матка. Частая причина бесплодия. Стрелками указаны рога матки
Магнитно-резонансная томография оценивает анатомию (расположение, структуру органов) яичников и маточных труб, содержимое в яичниках и маточных трубах, патологические изменения. МРТ видит изменения в яичниках размеров менее 1 сантиметра, что особенно важно при эндометриозе. Для того, чтобы диагноз был максимально точный важно, чтобы пациент предоставил свою историю болезни врачу МРТ. Это поможет проводить МРТ исследование в нужных протоколах и последовательностях, что в свою очередь гарантирует правильный диагноз.
Врач выявить доминантный фолликул, посчитать количество фолликулов в яичнике, оценить желтое тело в яичнике, оценить проходимость маточных труб.
МРТ малого таза. Гиперинтенсивные очаги свидетельствуют о жидкости в маточных трубах у женщины
Кисты яичника является абсолютным показанием для выполнения магнитно-резонансной томографии.
Существует следующая классификация кист яичников.
- фолликулярная киста. 83% всех кист яичников. Вырастает главного фолликула, чаще поражает женщин в первые пять лет климакса.
- киста желтого тела. Формируется после овуляции в результате действия гормона гипофиза лютеин-гормона.
- геморрагическая киста. Киста внутри, которой находится кровь. Возникает в следствие кровоизлияния в функциональную кисту.
- эндометриоидная киста. Киста, которая возникает из-за эндометриоза.
- дермоидная киста. Киста, которая содержит волосы, волосяные фолликулы и сальные железы
- муцинозная киста. Киста, которая состоит из капсулы, заполненной муцином.
- серозная киста. Киста, которая состоит из капсулы, заполненной серозной жидкостью.
- герминогенные опухоли — это опухоли (герминомы) возникающие из первичных зародышевых клеток и способные дифференцироваться в любые ткани. /
- эпителиальные опухоли — это опухоли развивающиеся из плоского или железистого эпителия.
- множественные кисты яичников (поликистоз яичников).
Все данные патологические состояния МРТ в силах визуализровать, дифференцировать друг от друга (отличить друг от друга). Также МРТ оценивает состояние рядом расположенных органов, что облегчают тактику хирургу, который будет выполнять операцию.
МРТ малого таза. Серозная киста правого яичника
Кистома яичника — это опухоль яичника, которая постоянно увеличиваются в размерах за счет накопления в них либо муцинозной, либо серозной жидкости.
Обычно гинеколог направляет на МРТ малого таза по поводу кистомы со следующими симптомами:
- тянущие боли, которые усиливаются при физической нагрузке.
- увеличение живота в размерах.
- сдавление соседних органов — нарушение мочеиспускания, акта дефекации.
Классификация кистом яичника:
- муцинозная цистаденома.
- серозная цистаденома.

МРТ малого таза. У пациентки нарушение менструации и выраженная правосторонняя тазовая боль.
Стрелкой указано патологическое образование.
Муцинозная цистаденома. Гипоинтенсивный сигнал на Т1 и гиперинтенсивный сигнал на Т2.
Рак яичников — это злокачественные опухоли яичников.
Смертность от рака яичников на первом месте среди смертности от онкопатологий у женщин. Поражает женщин разных возрастных групп, но чаще женщин в климаксе.
Чаще на ранних стадиях рак яичников никак не проявляется, возможные проявления и маскировка процесса под воспаление в малом тазу. Как только опухолевая масса распространяется по брюшной полости, то в клинике появляется такой момент, как раздражение брюшины и скопление жидкости в малом тазу.
Опухолевый процесс классифицируется в зависимости распространения на соседние органы.
- поражение только яичника (с клиникой асцита или без клиники).
- распространение процесса в малом тазу (поражение матки, маточных труб и асцит).
- распространение процесса на брюшина и первые метастазы, которые чаще поражают печень, поражение паховых лимфузлов.
- отдаленные метастазы.
МРТ брюшной полости и малого таза является самым диагностически значимым методов исследования, при помощи которого возможно оценить все выше перечисленные элементы из классификации рекомендованной во всем мире.

Пришлите данные Вашего исследования и получите квалифицированную помощь от наших специалистов
источник
МРТ яичников и матки — современный метод диагностики, который позволяет исследовать состояние репродуктивной системы женского организма. Обследование назначают, как правило, для уточнения диагноза, который предварительно ставится акушером-гинекологом.
С помощью магнитно-резонансной томографии специалисту удается получить трехмерную модель строения органов репродуктивной системы пациентки. Благодаря точной визуализации врач может проанализировать состояние матки и маточных труб, придатков, мягких тканей. Обследование дает возможность также сразу оценить особенности кровотока.
МРТ матки и придатков выявляет отсутствие или наличие новообразований, отклонения в функционировании и строении органов. Снимок также позволяет оценить возможности для дальнейшего проведения операций и проанализировать результаты хирургического вмешательства, проведенного ранее.
Расшифровка снимков МРТ позволяет определить изменения в структуре тканей, а также выявить новообразования на начальной стадии из развития. Основные показания для назначения женщине МРТ:
- боли в области малого таза;
- внематочная беременность;
- подозрения на новообразования в матке;
- травмы малого таза;
- нарушения менструального цикла;
- подозрение на кисты яичников;
- эндометрит;
- кровотечения гинекологического характера;
- бесплодие.
Специалистом может быть назначено МРТ рубца на матке при беременности. Такое состояние требует тщательного мониторинга, и томография позволяет врачам без вреда для плода оценить толщину рубца.
Обследование матки и яичников может выявить:
- опухоли, метастазы;
- кисты;
- инфекционные и воспалительные процессы;
- спайки;
- эндометриоз;
- изменения в работе кровеносных сосудов.
По результатам исследования при беременности может определяться опасность преждевременных родов.
Показательно МРТ при миоме матки, фибромиоме, фибраденомиоме (гормонально доброкачественные новообразования) и предраковых заболеваниях. Томография дает возможность увидеть пограничные формы таких болезней, как аденофибромы и цистоденомы. К обследованию в этих случаях прибегают не только для уточнения предварительного диагноза, но и при планировании хирургического вмешательства.
Томография яичников и матки помогает также выявить образования, которые прорастают из ткани яичников:
- эпителиальные опухоли;
- фибромы;
- тератомы;
- дермоидные кисты и другие.
Томограмма предоставляет возможность выявить различные заболевания из группы эндометриоза (эндометриоидные кисты яичника, аденомиоз и так далее).
Назначают обследование и при подозрении на злокачественные опухоли. Диагностика позволяет получить информацию о наличии метастазов и распространенности онкологического процесса, а также оценить размеры новообразований и их локализацию. МРТ при раке шейки матки и других онкологических заболеваниях делают, как правило, с контрастом. Вещество мгновенно накапливается в тканях, что позволяет детально изучить характер патологии.
После магнитно-резонансного обследования репродуктивной системы, пациентке могут быть назначены гистероскопия или лапароскопия. Это позволяет определить точный характер опухолей и назначить лечение. Поскольку, например, эндометриоидная киста яичника на МРТ не всегда может быть точно дифференцирована от других новообразований без применения таких методов.
Противопоказаниями к проведению исследования являются:
- металлические имплантаты в области обследования;
- кардиостимуляторы, инсулиновые помпы и другие электронные приборы, поддерживающие жизнедеятельность пациентки;
- металлические осколки в организме.
Относительное противопоказание – татуировки с содержанием железных пигментов.
При использовании контраста, врач также должен уточнить, нет ли у пациентки аллергических реакций. Женщинам с клаустрофобией перед обследованием рекомендуют принять успокоительные препараты. В качестве альтернативы при выявлении противопоказаний, пациентке могут быть назначены УЗИ с допплерографией и гистероскопия матки.
Перед проведением МРТ пациентку просят предоставить полную информацию о перенесенных ранее операциях и выявленных заболеваниях гинекологического характера. На процедуру с собой необходимо взять также результаты проведенного ранее УЗИ.
Важную роль играет также день цикла для МРТ матки. Обычно процедура назначается на 7-е или 12-е сутки.
Обследование проводят на голодный желудок, последний прием пищи должен быть примерно за 4 часа до МРТ. За день до диагностики рекомендуется диета, которая ограничивает продукты, вызывающие газообразование. За полчаса следует принять таблетку дротаверина (“Но-шпы”).
Вся процедура длится около получаса. Перед тем, как делают МРТ матки, пациентке объясняют важность неподвижного состояния. Любые повороты в томографе могут исказить результат процедуры.
При некоторых предварительных диагнозах может потребоваться введение контраста. Перед этим женщине делают анализ крови, чтобы исключить возможные болезни почек. Почечная недостаточность является прямым противопоказанием к проведению процедуры. МРТ матки и яичника с контрастом необходимо:
- для получения полной картины развития опухолей,
- для определения объема хирургического вмешательства;
- при невозможности установить диагноз на первичном сканировании;
- при необходимости наблюдения за эффективностью химиотерапии или хирургического вмешательства.
Перед процедурой пациенток просят оставить вне помещения МТР мобильные телефоны и убрать металлические предметы и вещи, которые могут размагнититься.
Отклонения в работе матки и образования в яичниках на МРТ визуализируются гораздо четче, чем на УЗИ. Вспомогательные программы, которые используют врачи для обследования, позволяют сосредоточиться даже на мелких объектах. Задача радиолога сравнить полученные данные с нормой. На снимках здорового человека воспаления и опухоли отсутствуют.
При использовании контрастного вещества измененные патологией участки на снимках видны отчетливее здоровых тканей. Поэтому, например, поликистоз яичников на МРТ будет представляться как россыпь контрастных пятен.
Для подготовки заключения радиологу, как правило, необходимо около часа. В сложных случаях изучение снимков может затянуться. Врач фиксирует все полученные данные в медицинском заключении. После описания полученных результатов, радиолог отдает пациентке снимки и диск с записью исследования, которая может потребоваться, если будет необходимо заключение второго эксперта.
Признаки аденомиоза матки на МРТ видны как утолщение соединительной зоны, часто с гиперинтенсивными очагами. Гладкие мышцы миометрия при этом гипертрофированы, эндометриальные железы расширены. Томография и УЗИ сегодня являются основными способами диагностики данного заболевания. Клинический диагноз, обычно невозможен из-за неспецифичности симптомов.
Многих пациенток интересует, показывает ли МРТ проходимость маточных труб? Томография при этой болезни малоинформативна. Диагноз ставится после гистеросальпингографии. Однако при выявлении непроходимости МРТ будет показана для изучения причин возникшего патологического состояния.
Одним из альтернативных методов является ультразвуковое исследование. Оно позволяет детально оценить структуру яичников и матки. Плюс процедуры в ее доступности (аппараты УЗИ есть практически в каждой клинике). Обследование также доступнее по цене. УЗИ, однако, обладает меньшими возможностями визуализации, в связи с этим у врачей иногда возникают затруднения в оценке образований больших размеров, границы которых располагаются за пределами зоны осмотра.
Дополнением к обследованию служит допплерография, она помогает получить информацию о строении сосудов и характере кровотока.
Следует отметить, что эффективность МРТ маточных труб, яичников и матки при этом выше. Исследование также признано более безопасным. Аппаратура не имеет излучения (). Томография позволяют визуализировать весь объем опухолей сразу в нескольких плоскостях. Процедура дает возможность обнаруживать признаки патологического изменения тканей, которые не видны на УЗИ. Лучше визуализируются и контуры органов. При этом можно повысить качество снимков с помощью контрастирования препаратами гадолиния.
Еще одним альтернативным методом диагностики можно считать гистероскопию. В отличие от МРТ при эндометриозе этот метод позволяет сразу сделать прицельную биопсию. Специалист может взять участок слизистой оболочки, который вызывает опасения. Недостатком метода является большое количество противопоказаний, проведение в условиях стационара и восстановительный период, который может длиться до 2 суток. Однако в каждом конкретном случае, решать, что будет показательнее гистероскопия матки или МРТ должен лечащий врач.
МРТ является абсолютно безопасным для пациентки методом обследования. Томография не влияет на репродуктивную и другие функции организма, а также на развитие плода при беременности. Процедура без вреда здоровью проводится столько раз, сколько это необходимо.
Закончил Санкт-Петербургский государственный медицинский университет имени академика И.П.Павлова. Работаю терапевтом более 15 лет. Мой девиз в работе и в жизни: «Никогда не говори никогда.»
источник