Боль в груди всегда очень настораживает. Первое, что приходит на ум, — инфаркт или раковая опухоль. Однако человеческий организм устроен сложно, сигнал не всегда поступает из нездорового органа. К примеру, боль в молочной железе при остеохондрозе грудного отдела позвоночника возникает довольно часто. Современное диагностическое оборудование позволяет поставить диагноз за несколько минут.
Но даже если обследование развеяло страшные опасения, это не повод игнорировать своё состояние. Остеохондроз — тоже небезобидное заболевание. Недаром восточные целители называют позвоночник «древом жизни». Любые нарушения его работы скажутся на здоровье. Как возникает патология, и к каким последствиям может привести, а также может ли от остеохондроза заболеть молочная железа — ответы на эти вопросы можно узнать дальше.
Грудной отдел позвоночника остеохондроз поражает реже, чем шейный или поясничный. Этому способствует само строение человеческого тела. Если использовать инженерную терминологию, ребра делают «конструкцию» более жесткой. Грудной отдел позвоночника не так подвижен, как шейный или поясничный. Позвонки не так нагружены, а значит, диски между ними меньше изнашиваются.
Основной причиной грудного остеохондроза является сколиоз, то есть искривление позвоночника. Предпосылки к развитию недуга возникают еще в подростковом возрасте. У многих школьников старших классов при осмотре хирурги обнаруживают деформацию позвоночного столба. На этом этапе врач рекомендует особое внимание уделить укреплению мышц спины. Если не предпринимать никаких мер, небольшая деформация перейдет в серьезную патологию. Сколиоз частая, но не единственная причина остеохондроза. Заболевание вызывают:
- нарушения кровообращения,
- травмы,
- высокие физические нагрузки,
- вредные привычки (переедание, алкоголизм, курение).

Основные симптомы остеохондроза грудного отдела позвоночника:
- боль в районе ребер, усиливающаяся при вдохе;
- жжение в верхней части груди;
- онемение верхних конечностей,
- боли в ЖКТ, затрудненное глотание;
- ограничение подвижности в поясничной области и плечевом суставе;
- дискомфорт в правом подреберье;
- мышечные судороги в районе живота или икрах;
- болезненность в районе молочной железы.
Пациенты отмечают, что неприятные ощущения усиливаются по ночам. Тянущие и ноющие боли под левой лопаткой многие ошибочно принимают за начало изменений в работе сердца. От женщин врачам часто приходится слышать жалобы на то, что болит молочная железа. При пальпации ощущается болезненность у основания груди. Опытный специалист сразу обратит внимание на симптомы сколиоза: разницу в тонусе вертебральных мышц по обе стороны позвоночника.
При остеохондрозе грудного отдела принято выделять два вертебральных типа: дорсалгия и дорсаго. Первый синдром проявляется у людей молодых, до 30 лет. Он характеризуется слабыми ноющими болями в области молочной железы и верхнем отделе позвоночника у женщин или в спине и груди у мужчин. Болезненность может сохраняться до нескольких недель.
Для дорсаго характерна сильная боль, возникающая без видимой причины. Этот вертебральный синдром распространен у возрастных пациентов и людей, ведущие малоподвижный образ жизни. При визите к специалисту, человек жалуется на резкую боль, которая усиливается на вдохе. Она может отдавать под левую лопатку, в грудь и бока.

При кажущейся безобидности, это коварный недуг. Человек, болеющий остеохондрозом, рискует лишиться трудоспособности на длительное время. Более того, патологии позвоночника влекут за собой необратимые изменения в работе внутренних органов. Особенно пагубно влияет нарушение кровоснабжения грудного отдела на работу желудка и кишечника. Для мужчин болезнь чревата ранней импотенцией. На II–III стадии начинается образование остеофитов (костных разрастаний). Этот процесс носит название спондилез. На IV стадии заболевания может произойти смещение последней пары ребер. Грудной остеохондроз часто провоцирует развитие патологий других отделов позвоночника.
Женщины обращаются к маммологу по поводу жжения в груди, ощущения дискомфорта. Многие даже не предполагают, что это остеохондроз, отдающий болями в молочной железе. Такие симптомы свойственны для клинической картины данного недуга, поскольку обе области объединены межреберными нервными волокнами. Если с одной стороны происходит защемление, импульс может передаваться на противоположный участок.

- Возникновение и усиление при резком вставании, поворотах корпуса, наклонах.
- Ощущение затекших мышц после долгого лежания или сидения.
- Прострелы после чихания, кашля, физической нагрузки.
- Боль локализуется вдоль ребер, имеет характер тупой или ноющий, а также в виде прострелов.
- Наблюдается онемение кончиков пальцев, отечность кистей.
Для пациентов с диагнозом остеохондроз характерно нарушение подвижности, деформации позвоночного столба и грудной клетки. При выраженном корешковом синдроме возникает внезапная мышечная слабость. Присутствие данных симптомов является поводом для обращения к неврологу. Однако недостаточно подтвердить диагноз остеохондроз, необходимо еще исключить развитие опасных для женского здоровья недугов. Визуальный осмотр молочной железы можно провести самостоятельно. Насторожить должны такие симптомы, как:
- увеличение лимфоузлов,
- изменение цвета и формы соска,
- выделения бурого цвета,
- уплотнения округлой формы.
Проводить обследование, определять диагноз и терапию должен только врач. Если появились боли, не нужно заниматься самолечением, пробуя на себе «бабушкины средства». Не стоит забывать, что любое заболевание проще вылечить в самом начале.
источник
Любая женщина в тот или иной период своей жизни сталкивается с болью в груди. Появление болезненности в молочных железах – это не повод для панического страха, но и относиться легкомысленно к данному состоянию не стоит. Чтобы быть спокойной за свое здоровье, каждой женщине нужно уметь распознавать симптомы, вовремя обращаться к врачу, своевременно проходить диагностику.
Когда у женщины болит грудная железа, то ощущения варьируются от небольшого дискомфорта до сильного распирания и мучительного жжения, существенно снижающего качество жизни. Первостепенная задача доктора – определить вид и причину болезненности, чтобы назначить адекватное лечение. Самое большое число жалоб поступает перед наступлением месячных. Связано это с циклическими изменениями женского организма, возникающими при беременности или после менопаузы, при начале менструального синдрома или за неделю до наступления менструации.
Нециклическая масталгия или мастодиния (болезненность груди) может возникать з-за механического раздвигания тканей доброкачественной или злокачественной опухолью, локальным отеком, избыточным раздражением рецепторов патологической нервной импульсацией, нарушением микроциркуляции или другими факторами. От уровня половых гормонов нециклическая масталгия не зависит и на протяжении овариально-менструального цикла не меняется.
Болевой синдром или дискомфорт в груди не всегда указывает на патологические нарушения. Часто такой симптом проявляется при временной гормональной дисгармонии женского организма. Реже болевые ощущения в молочных железах являются следствием склеротических или воспалительных процессов железистой ткани, последствием операций и травм, развитием новообразований. По характеру болевого синдрома боли подразделяют:
Хотя чаще боль в груди у женщин является нормальным биологическим процессом, но иногда это следствие проявления какого-либо заболевания. Чаще болезненность отмечают при мастите, диффузной фиброзно-кистозной мастопатии. Реже болит грудная железа при прикосновении из-за таких заболеваний, как герпес зостер (вирусно-инфекционная патология), болезнь Мондора (поверхностный тромбофлебит) и другие.
Иногда болезненность вызывается при заболеваниях сердца или позвоночника. Например, возникает при ходьбе или вдыхании боль в молочной железе слева у женщин, часто сопровождающаяся тошнотой – это стенокардия, гипертония или ревмокардит. Также причиной функционального дискомфорта в груди становятся психические расстройства (ракофобия и прочие). Болезненность проявляется и после механического повреждения – сдавливание или сильный удар приводит к нарушению целостности молочных желез. Обширные гематомы сильно сдавливают окружающие ткани, что приводит к сильным болям.
Грудь беременной женщины подвергается множественным изменениям: становится чувствительной, болезненной, увеличивается, а соски меняют цвет. Иногда она начинает зудеть и чесаться из-за растяжения кожи или по причине повышенного гормона прогестерона. Все эти изменения считаются нормальными. Если грудная железа во время беременности затвердела, поменяла цвет, стала сильно болеть, увеличилась неравномерно, а из сосков выделяется кровь, то требуется срочная консультация маммолога.
Боль в молочной железе при надавливании, глубоком прощупывании и даже при ношении плотного бюстгальтера может наблюдаться во время менопаузы. Масталгия при климаксе проявляется следующими симптомами:
- распирание или тяжесть в обеих или одной молочной железе без четкой локализации;
- продолжительная болезненность пекучего, жгучего, ноющего характера;
- непродолжительные острые болевые ощущения (режущие, колющие);
- увеличение объема одной или обеих желез, отечность;
- чрезмерная чувствительность или несильная боль при надавливании.
Поражение нервов между ребрами, которое сопровождается острым болевым синдромом, называют межреберной невралгией. Болезнь сопровождается приступообразной жгучей или стреляющей болью в одном или нескольких местах, в зависимости от локализации. Невралгия солнечного сплетения, как правило, сопровождается болезненностью молочной железы. Грудь болит в области прикрепления. При осмотре гинеколог не находит патологических изменений или признаков каких-либо женских болезней.
Если помимо болезненности молочных желез наблюдается шейно-грудной остеохондроз, мышечный тонус и/или искривление позвоночника, то эти симптомы указывают на межреберную невралгию грудного отдела. При такой патологии женщина может ощущать боль в одной молочной железе, но при тщательном осмотре выясняется, что болезненность исходит из позвоночной области спины, локализуясь под лопаткой справа. Это признак межреберного защемления нервов грудного отдела позвоночника.
Заболевание характеризуется не только болевыми ощущениями, но и наличием уплотнений в грудной железе. По мере развития мастопатии боли становятся длительными и сильными. Самый интенсивный болевой синдром наблюдается при ПМС, во время месячных и при пальпации груди. Основные причины развития острой боли – разрастание соединительной ткани или закупорка протоков.
Боли при мастопатии могут различаться, в зависимости от вида патологии. При диффузном изменении тканей молочной железы из-за их разрастания болезненность носит характер сдавления, усиливается при ПМС, а после окончании цикла значительно уменьшается или вовсе пропадает. При узловой мастопатии наблюдаются следующие симптомы:
- боль не проходит на протяжении всего менструального цикла;
- чувствуются дискомфортные ощущения в подмышках, спине, плече, области предплечья;
- становится болезненной зона сосков.
Доброкачественное новообразование, расположенное в грудной железе, называют фиброаденомой. Опухоль имеет железистое происхождение, а в ее структуре преобладает соединительная ткань. От злокачественного новообразования доброкачественную фиброаденому отличает то, что патология не сопровождается сильными болями и часто не вообще никак себя не проявляет.
Спина и другие части тела тоже не болят. При фиброаденоме не наблюдается отечность, гиперемия или слабость. Новообразование легко пальпируется и остается неизменным в любой фазе менструального цикла. Если фиброаденома начала болеть, изменилась ее структура (нет четких границ, уплотнение и прочее) или грудь набухла – это повод для срочного обращения к врачу.
Воспалительный процесс в тканях грудной железы называется маститом. Возникает патология чаще из-за стафилококковой инфекции. Бактерии попадают в мягкие ткани груди по млечным протокам или с током крови при некачественном выполнении женщиной гигиенических норм. Нередко мастит является результатом застоя молока во время лактации. Среди кормящих матерей заболеваемость колеблется от 1 до 16%, в зависимость от места жительства.
Мастит проявляется болезненным утолщением в железе, шелушением и увеличением температуры кожи в очаге воспаления, покраснением, лихорадкой, общими симптомами интоксикации (нарушение аппетита, головокружение, слабость, мигрень). При прогрессировании заболевания боль усиливается, грудь становится горячей на ощупь. При сцеживании усиливается болезненность, в молоке обнаруживается гной и кровянистые выделения. Гнойный мастит может прогрессировать, после чего развивается абсцесс.
Патология возникает после проникновения бактерий сквозь сосок через трещины или другую деформацию. Возбудитель абсцесса – это стрептококки или стафилококки. Иногда стафилококковая инфекция сочетается с кишечной палочкой или протеем. Первые признаки абсцесса – лихорадка, высокая температура. Железа увеличивается в размере, уплотняется, становится крайне болезненной, поэтому женщина не может ее использовать для кормления. Когда воспалительный процесс распространяется на соседние участки груди, кожа отекает, краснеет – это формируется видимый гнойник (абсцесс).
По статистике у 3% женщин, которые обнаружили подвижный болезненный шарик в груди, диагностируется рак. Болевые ощущения возникают после обыденных движений или пальпации из-за воздействия на нервные окончания опухоли. При разрастании онкологии здоровые ткани постепенно вытесняются, а рак охватывает еще больший объем нервов. Болезненность груди является признаком онкологии. Проявляется она по-разному:
- внезапная острая боль, ограничивающая физическую активность;
- длительная болезненность умеренного или легкого характера;
- пронизывающий болевой синдром с возрастающей интенсивностью на протяжении получаса.
Болезненность грудных желез у женщин может носить нетривиальную причину, после устранения которой дискомфорт проходит. Грудь может травмироваться во время резкого торможения автомобиля или болеть после чрезмерной физической нагрузки. Причины боли, не связанные с болезнями:
- тесное белье;
- лечение щитовидной железы гормональными препаратами;
- остеохондроз;
- воспаление лимфатических узлов;
- длительный прием оральных контрацептивов.
К числу факторов риска развития периодических болей в грудной железе относится экологическая опасность, эмоциональная уравновешенность, отсутствие постоянной половой жизни и другие:
- беременность и роды;
- период кормления;
- длительный стресс;
- аборт;
- бесплодие;
- ожирение;
- алкоголь;
- курение;
- травма груди.
При болезненности грудных желез женщине надо обращаться к гинекологу или маммологу. Чтобы поставить правильный диагноз, врачу необходимы не только осмотр и сбор анамнеза, но и ряд диагностических процедур, клинических анализов. Иногда для выявления причины боли хватает пальпации железы, но в большинстве случаев нужно серьезное обследование женщины. Основные методы диагностики:
- УЗИ. Является самым распространенным способом выявления уплотнений. Ультразвуковое исследование грудных желез полностью безопасно, поэтому рекомендуется беременным и кормящим женщинам.
- Биопсия. Проводится по трем методикам: эксцизионной, пункционной, трепан-биопсия. При первой доктором иссекается под местной анестезией обнаруженное уплотнение и часть окружающих тканей. Пункционная биопсия – это введение тонкой иглы в утолщение и забор его частичек. Трепан-биопсия тоже проводится под местной анестезией. Это самая прогрессивная методика взятия биопата для гистологического исследования.
- Маммография. Рентген железы, который проводят с помощью маммографа, позволяет выявить самые ранние стадии онкологии.
- Дуктография. Проводится, если новообразование не пальпируется, но присутствует в протоках груди.
- Пневмокистография. Метод диагностики полостных образований (кист) размером от 2 до 5 мм. Пункция выполняется тонкой иглой под контролем ультразвука.
Поскольку развитие в груди злокачественных и доброкачественных опухолей напрямую зависит от гормонального дисбаланса, то врач может для выбора тактики лечения назначить определение гормонального статуса – выявить в крови уровень пролактина. Это гормон, вырабатывающийся гипофизом. Он стимулирует развитие и рост грудных желез, отвечает за выработку молока. Высокий уровень пролактина указывает на несколько заболеваний молочных желез (мастопатия и прочие).
источник

Содержание статьи:
Боль, локализующаяся в молочных железах, имеет в медицине название – масталгия. Масталгии разделяются на две группы — циклические и нециклические.
Циклическая масталгия или мастодиния — боль в грудных железах женщины, которая возникает в определенные дни менструального цикла, а именно за два-семь дней до начала очередной менструации. У большинства женщин эта боль не вызывает дискомфорта – она не очень сильна, больше похожа на чувство распирания молочных желез, жжение внутри них. За пару дней эти ощущения проходят бесследно.
Женская грудь изменяется на протяжении всей жизни. В один менструальный цикл влияние различных гормонов, которые вырабатываются в женском организме, стимулируют тонус или расслабление стенок выводных протоков в молочных железах, влияют на ткань долек. Примерно за неделю до начала менструального кровотечения в протоках молочных желез скапливается большое количество эпителиальных клеток, секрета долек. Молочные железы отекают, к ним приливает больше крови, они становятся больше в объеме и плотными, болезненными на ощупь. Циклическая боль в груди у женщин всегда проявляется одновременно в обеих молочных железах.
У некоторых женщин циклическая мастодиния проявляется патологически сильно. Боль становится иногда просто невыносимой, и женщина не может вести обычный образ жизни, заниматься привычными делами, чувствует себя в такие дни очень плохо. Как правило, усиление боли в молочных железах – признак того, что в организме начинается какой-то патологический процесс, и женщине необходимо обратиться к врачу для обследования и последующего лечения, если это потребуется.
Нециклические боли в молочных железах не связаны с менструальным циклом женщины, они всегда спровоцированы какими-то другими факторами, в некоторых случаях — патологическими.
При наступлении беременности в организме женщины происходят изменения, связанные с перестройкой гормонального фона – возрастает уровень женских половых гормонов. Под влиянием эстрогена и хорионического гонадотропина дольки молочных желез начинают набухать, в протоках образуется секрет, а в конце беременности – молозиво. С первых дней наступления беременности грудь женщины обретает повышенную чувствительность, даже болезненность. Как известно, болезненность и нагрубание молочных желез женщины являются вероятными признаками беременности. Эта болезненность груди первых недель беременности также может быть различной – от небольшого жжения, пощипывания сосков, до сильного напряжения молочных желез и тупых болей, отдающихся в лопатки, поясницу, руки. Такие явления обычно полностью проходят к концу первого триместра беременности, то есть – к 10-й – 12-й неделям.
С 20-й недели беременности грудь женщины усиленно готовится к предстоящему кормлению ребенка и лактации. Женщины отмечают значительное увеличение молочных желез, различные ощущения покалывания в них, чувства напряжения, нагрубания. Но эти явления – не болезненны, в норме они не должны сопровождаться сильными болями. Если женщина отмечает у себя боли, которые не проходят, а тем более – если боли локализуются только в одной молочной железе, она должна обратиться за консультацией к своему гинекологу, чтобы вовремя исключить различные заболевания и патологические процессы, не связанные с беременностью.
- Боль в груди возникает вне зависимости от менструального цикла.
- Характер боли можно описать, как невыносимое жжение, сильное сдавливание в железах.
- Боль локализуется в одной груди, разлита не по всей молочной железе, а выражена лишь на ее определенном участке.
- Боль в молочных железах не проходит, а усиливается со временем.
- Параллельно с болью или неприятными ощущениями в груди женщина отмечает у себя повышение температуры тела, деформацию молочных желез, узлы и какие-либо образования в груди, наиболее болезненные участки, покраснение желез, выделение жидкости или крови из сосков (не связанное с последними месяцами беременности).
- Боль женщина отмечает у себя ежедневно, в течение длительного срока, более двух недель.
- Боль в молочных железах мешает женщине заниматься своими повседневными делами, вызывает неврастению, бессонницу, не позволяет носить обычную одежду из-за давления на грудь.
Мастопатия – это фиброзно-кистозные разрастания в молочных железах женщины, нарушения баланса между соединительной и эпителиальной тканями. Мастопатия вызывает нециклические боли в грудных железах. Мастопатия появляется у женщин в случае гормональной неустойчивости, под воздействием различных неблагоприятных факторов, которые изменяют нормальный гормональный фон женского организма. К этим факторам можно отнести аборты, неврозы, хронические воспалительные и инфекционные заболевания женской половой сферы, заболевания щитовидной железы, патологические состояния гипофиза, заболеваний печени, прекращение кормления ребенка грудью при усиленной лактации, нерегулярная половая жизнь.
Мастопатия у женщин не появляется внезапно. Она формируется на протяжении нескольких лет, при этом в грудных железах женщины при нарушении нормальных физиологических процессов разрастаются очаги эпителиальных тканей, которые сдавливают протоки, корешки нервных окончаний, мешают нормальному оттоку секреции в протоках, деформируют дольки молочных желез. На сегодняшний день мастопатия является самым распространенным доброкачественным заболеванием молочных желез, оно наблюдается у женщин преимущественно 30-50 лет. При мастопатии женщина отмечает чувство жжения, распирания, сдавления в молочных железах. У нее могут наблюдаться и другие симптомы – тошнота, отсутствие аппетита, головокружение, боли в животе. Мастопатия — это патологическое состояние, которое требует наблюдения у врача, и во многих случаях – систематическое лечение.
Инфекционные и воспалительные процессы в молочных железах – заболевания, которые могут вызывать как боли в груди, так и повышение общей температуры тела, ухудшение самочувствия женщины. Боли при инфекционных и воспалительных заболеваниях молочных желез бывают различного характера, но чаще всего – стреляющие, ноющие, отдающие в лопатки, подмышки, живот. Чаще всего мастит наблюдается у недавно родивших женщин, в период грудного вскармливания малыша. Эти заболевания требуют срочного лечения у врача.
Рак груди – злокачественное новообразование в молочной железе, которое характеризуется образованием в ней больших скоплений атипичных клеток, которые образуют со временем опухоль. В некоторых случаях рак молочных желез развивается бессимптомно до определенной стадии, поэтому женщина должна быть особенно внимательна к любым изменениям в своем организме. Наиболее часто возникающие изменения в молочной железе при онкологическом заболевании – «апельсиновая корка» на определенном участке кожи, сильное шелушение молочной железы и соска, деформация соска и формы молочной железы, утолщения, втягивания на молочной железе, кровянистые выделения из соска, втягивание соска. Если возникает боль в молочных железах, особенно – в одной из желез, и эта боль никак не связана с менструальным циклом или беременностью, необходимо обратиться к врачу за консультацией, чтобы исключить развитие онкологического заболевания.
- Лечение гормональными препаратами при бесплодии или гормональном дисбалансе менструального цикла, менопаузы.
- Очень большой размер груди; тесное нижнее белье, не соответствующее размеру груди.
- Другие заболевания, при которых возникает боль с иррадиацией в молочные железы – опоясывающий лишай, грудной остеохондроз, заболевания сердца, межреберная невралгия, заболевания лимфатических узлов подмышечных областей, кисты в жировой клетчатке груди, фурункулез.
- Прием некоторых оральных контрацептивов.
При неприятных симптомах и болевых ощущениях в молочных железах, которые продолжаются длительное время, и сопровождаются дополнительными патологическими симптомами, женщина должна обязательно обратиться к своему лечащему гинекологу, который при необходимости направит ее на консультации и обследование к маммологу и эндокринологу.
Обследования, которые проходит женщина при болях в молочных железах, не связанных с беременностью:
- УЗИ органов малого таза, которое проводится через неделю после начала менструации.
- Исследование гормонального фона (гормоны щитовидной железы, пролактин).
- Онкологические маркеры (комплекс диагностических процедур для выявления степени риска развития раковых опухолей в молочной железе).
- УЗИ молочной железы, которое проводится во второй половине менструального цикла.
Несколько лет назад у меня диагностировали фиброзную мастопатию. Тогда я обратилась к врачу с жалобами на очень сильную боль, причем эта боль локализовалась не в самих молочных железах, а в подмышечных впадинах и лопатках. На первичном осмотре гинеколог нащупал в железах узлы, направил на маммографию. В процессе лечения мне выполняли УЗИ молочных желез, пункцию узлов в молочной железе. Лечение проходило в несколько этапов, у гинеколога. В самом начале я прошла курс противовоспалительного лечения, так как страдала также сальпингитом и оофоритом. Затем мне была назначена гормональная терапия с применением оральных противозачаточных средств. Как сказал врач, на развитие мастопатии мог повлиять прием оральных контрацептивов старого поколения, с высоким содержанием гормонов.
Мастопатию мне диагностировали в 33 года, и с тех пор я нахожусь под постоянным наблюдением своего гинеколога. Ежегодно я делала УЗИ молочных желез, год назад врач предложил мне сделать маммографию. Все эти годы меня беспокоили очень сильные боли в груди, которые наиболее сильно проявлялись перед менструацией. После маммографии мне было назначено комплексное лечение, которое сразу же облегчило мое состояние – я забыла, что такое боли в груди. В настоящее время меня ничего не беспокоит, врач назначил мне контрольный прием только через полгода.
На протяжении всей жизни меня не беспокоили боли в молочной железе, хотя иногда я чувствовала неприятные ощущения и покалывание перед менструацией. Но в прошлом году я ощутила вначале небольшую, а затем усиливающуюся боль в левой груди, которую вначале приняла за боли в сердце. Обратившись к терапевту, я прошла обследование, получила консультацию кардиолога – ничего так и не выявили, направили меня к гинекологу, маммологу. После прохождения исследований на онкологические маркеры, УЗИ молочных желез, меня направили в областную онкологическую клинику города Челябинска. После биопсии, дополнительных исследований у меня был выявлен рак молочной железы (опухоль 3 см. в диаметре, с нечеткими границами). В результате полгода назад мне отняли одну молочную железу, которая была поражена онкологией, я прошла курсы химиотерапии и лучевой терапии. В данное время я нахожусь на лечении, но последнее обследование не выявило новых раковых клеток, что уже является победой.
Я замужем уже два года, абортов не было, детей пока нет. Около года назад я перенесла гинекологическое заболевание – сальпингит с пиосальпинксом. Лечение принимала в стационаре, консервативное. Через месяц после лечения у меня стали ощущаться болевые симптомы в левой груди. Боль была тупой, ноющей, с отдачей в подмышечную область. Гинеколог ничего не обнаружила, но направила к маммологу. Я прошла УЗИ, никакой патологии в молочной железе выявлено не было, а боли же периодически возникали. Мне поставили диагноз «межреберная невралгия. Принимала лечение: Мастодинон, Милгама, Нимесил, Gordius. Боль стала намного слабее — иногда чувствую напряжение в груди за неделю перед менструацией, но это быстро проходит. Врач посоветовал мне заниматься плаванием, делать зарядку, лечебную физкультуру.
Как проводить самообследование груди?
Если Вам понравилась наша статья, и у Вас возникли мысли по этому поводу — поделитесь с нами!
источник
Здравствуйте, дорогие читатели. Боль в молочной железе слева у женщин явление нередкое. Пугает оно не столько возможностью развития рака, сколько страхом перед инфарктом сердечной мышцы.
Если такая боль постучалась и в ваши двери, и вы хотите знать почему грудь вас беспокоит, всегда ли боль связана с патологией грудной железы, и к какому специалисту следует обращаться? Тогда данная статья для вас.
Сегодня мы делаем обзор причин болевого синдрома как связанных с патологией молочной железы, так и не связанных с негативными процессами в железистых тканях.
Односторонняя боль, как правило, это ациклическая мастодиния. Беспокоит она чаще женщин после 40 лет. Хотя не исключено это явление и в более раннем возрасте. При этом с равным успехом может болеть как левая, так и правая грудь.
Если болит левая грудь у кормящей мамы, или у женщины сразу после прекращения лактации, возможно, это закупорка млечного протока. Развивается лактостаз — довольно болезненное явление, которое легко может перерасти в мастит.
Если железа твердая, кожа бюста красная и температурит — вероятно, это мастит. Реже в результате мастита развивается абсцесс. Воспаление молочной железы поддается консервативному лечению. Если образовался абсцесс, гной, к сожалению, никуда не денется, придется вскрывать ткани и очищать грудь от нагноения.
Причинами нециклической мастодинии в более зрелом возрасте чаще являются опухоли, развивающиеся в молочной железе:
- Доброкачественные (папиллярные, кисты, фиброаденомы и другие). Сами новообразования неболезненны и приводят к дискомфорту, когда достигают крупных размеров, сдавливая окружающие ткани. Если при нажатии на железу у вас из соска выделяется шоколадный секрет или вы прощупали плотные образования, стоит поторопиться к маммологу.
- Злокачественные новообразования. Рак, дает о себе знать болью на поздней стадии патпроцесса. Болезненность сопровождается выделениями из соска, изменением формы соска и груди, шелушением и гиперемией кожного покрова.
Травмы в области груди могут иметь отдаленные последствия. Внутренние гематомы могут нагнаиваться. В месте ушиба могут разрастаться соединительные ткани. Это становится причиной дискомфорта. Травматизация нежных тканей бюста может даже послужить толчком к развитию рака.
Причиной дискомфорта может быть анатомический дефект долек железистой ткани, приводящий к нарушению проходимости внутрижелезистых протоков, отеку и боли. Еще одной причиной болезненных ощущений может закупорка сального протока. В последнем случае есть риск развития атеромы. Воспалительные процессы, затронувшие апокриновые потовые железы под мышкой приводит к гидрадениту (сучьему вымени) и болезненности как в подмышечной впадине, так и в области груди.
Если у вас ощущается зуд и жжение в области соска, покраснела кожа вокруг ареолы, появился небольшой отек, скорее всего, у вас молочница или другая грибковая инфекция. Реже эти симптомы могут быть признаком аллергии (контактного дерматита).
Перед месячными односторонняя масталгия — это редкость. Обычно нагрубают, болят и чешутся соски, побаливают железы под влиянием повышения уровня гормонов в крови обеих грудных желез. Если у вас побаливает только левая грудь, боль отдает в подмышку обратитесь к маммологу. Возможно, у вас развивается кистозно-фиброзная болезнь и процесс активнее идет в левой железе. Мастопатии чаще диагностируются у пациенток в возрасте 30-50 лет. Но может развиться и в 20 лет. Чем скорее вы начнете лечение, тем лучше.
Если у вас обычно перед месячными левая становиться чуть плотнее и кажется, что увеличивается в размере, а сейчас вы обратили внимание на задержку, чувствуете ломоту в пояснице, слабость в ногах и тянущие боли внизу живота бегите к гинекологу, возможно:
- вы беременны и у вас имплантационные боли;
- ваша беременность находится под угрозой срыва;
- зародыш закрепился в трубе.
Гинекологические недуги могут стать причиной масталгии. Причем боль может быть не просто ощутимой, а раздражающей. Но чаще все-таки в этом случае болят обе железы.
Если вам за 50 лет и пик гормональных пертурбаций позади, а вы ощущаете боли с левой стороны груди к чему это?
Вы находитесь в самом расцвете сил, с железистой тканью груди у вас проблем нет, гинекология в норме, а под левой грудью настырно торчит болезненный «штырь», что это может быть?
После 50 лет для болей за грудиной и в области молочных желез есть много причин:
- остеоходроз и шейно-плечевой синдром;
- миозит грудных мышц, их растяжение или микроразрывы;
- патологии сердца и сосудов (инфаркт, тромбоэмболия, аневризма аорты, стенокардия);
- заболевания внутренних органов (поджелудочной, печени, ЖКТ, селезенке);
- гидраденит;
- заболевания системы дыхания (пневмонии, плевриты, туберкулез);
- неврозы, дистонии.
Все эти причины не являются облигатными для периода климакса и постклимактерического этапа жизни женщины. Они могут проявиться и в молодом возрасте.
Если вы легко возбудимы, вас несложно заставить плакать или огорчаться, тупая, ноющая боль со стороны сердца — это признак дистонии или невроза. Боли в области левой молочной железы часто являются спутниками депрессивных состояний.
Если появилась острая, резкая боль, отдающая в левую руку и в лопатку, особенно если она интенсифицируется в процессе вдоха — это один ведущих признаков инфаркта сердечной мышцы. При этом вы можете ощущать трудности с мелкой моторикой пальцев (трудно удержать ручку, роняете чашки и тарелки, которые буквально «выскакивают» из рук).
Сильно болит грудь слева при кардиалгиях, вызванных ревмокардитом, НЦД, стенокардией, гипертонией. В этом случае боль чаще локализуется над левой железой, появляется ощущение нехватки воздуха и страха.
Разрыв аорты сопровождается нестерпимым болевым пароксизмом, высоким ЧСС, пульсацией аорты и даже субфебрильной температурой. Наверное, что делать в этом случае даже не нужно говорить. Вызов бригады «неотложки» будет оптимальным решением.
Если у вас покалывает кожу руки, вы ощущаете боль в левой руке и области молочной железы, нормально эта рука не функционирует — это признаки поражения нервных окончаний в шейно-грудной зоне позвоночного столба при остеохондрозе.
Покалывает с левой стороны груди в области железы и при шейно-плечевом синдроме, если поражены нервы и сосуды в области левого плечевого сплетения. При этом левая рука ощутимо немеет, АД при измерении с этой стороны снижено. Причины этого неприятного явления:
- ношение тяжестей на плечах;
- работа с поднятыми вверх руками.
Ноющая боль с левой стороны в области бюста может говорить о хроническом воспалении поджелудочной железы или неприятных процессах в системе пищеварения в целом. Обычно она сопровождается тошнотой, нарушением аппетита и пищеварения, расстройством стула и даже рвотой. Та же симптоматика может быть при серьезной анемии. При этом слабость «наваливается» такая, что наволочка кажется тяжелым предметом.
Сбоку или под железой появляются боли при панкреатите, язвенной болезни ЖКТ. При развитии эзофагита, кроме тошноты и изжоги, могут беспокоить пекущие боли за грудиной, которые нужно дифференцировать с сердечными.
На этом причины болей в зоне левой молочной железы не исчерпываются. Очень болезненно протекает плеврит и трахеобронхит, потому что плевра богата нервными рецепторами Обычно боль возникает в верхней части груди и сопровождается болезненным кашлем.
Если у вас ноет с левой стороны груди обычно над молочной железой или под ней. При надавливании боль усиливается, скорее всего, у вас «застужена» или растянута грудная мышца.
Даже инфекционные недуги могут стать причиной сильных болей в левой части груди, причем слабо устраняемые анальгетиками, даже серьезными. Например, опоясывающий лишай (герпесвирус) может проявляться полями в верхней части груди, слева от груди и ниже среднесосковой линии.
Рассмотрев почему может болеть левая грудь, скажем два слова о лечении. Вы сами видите, какое обилие патологий серьезных и не очень могут стать причиной дискомфорта. Поэтому чем скорее вы обратитесь к врачу, чем лучше. Если не знаете к какому специалисту направиться начните с терапевта и маммолога.
На этом мы заканчиваем наш обзор и прощаемся с вами. Делитесь интересной для вас информацией с друзьями и посещайте наш сайт как можно чаще.
источник
Ответов на вопрос, почему болит грудь у женщин, много: гормоны в различных фазах полового цикла, беременность и кормление, климакс, различные патологии могут сопровождаться этим неприятным симптомом. Прежде, чем впадать в панику, нужно найти причину боли.
Гормональные изменения происходят в женском организме постоянно: начиная с полового созревания, каждый месяц чередуются фазы менструального цикла, помогающие организму готовиться к потенциальной беременности.
Если зачатие произошло – в игру вступают гормоны, обеспечивающие питание и защиту плода, его созревание на протяжении 40 недель. После родов другие гормоны позволяют женщине кормить грудью.
С завершением репродуктивного возраста уровень половых гормонов снижается, и женщина ощущает на себе все «прелести» климакса.
Во время овуляции, приблизительно в середине цикла. В это время яйцеклетка выходит из лопнувшего фолликула, если в половых путях есть сперматозоиды, то велика вероятность зачатия.
Многие девушки замечают в это время усиление либидо, грудь становится чувствительной вплоть до болезненности. Женщина становится наиболее привлекательной для противоположного пола.
После овуляции во время ПМС. Под действием гормонов протоки молочных желез расширяются, жировая ткань удерживает больше жидкости. В результате во второй половине цикла за неделю до месячных грудь наливается, становится чувствительной, болит при нажатии.
Особенно сильно ощущается боль в подростковом возрасте, у девочек перед первыми месячными. Грудь и живот болят перед критическими днями, во время менструации неприятные ощущения исчезают.
Если срок подошел, а месячных нет, то задержка, вероятнее всего, указывает на наступление беременности. При беременности болит верхняя часть груди, особенно по утрам, до нее больно дотрагиваться.
Действие гормонов заключается в подготовке женщины к грудному вскармливанию: расширяются протоки, грудь увеличивается в размерах. Если у беременной женщины внезапно перестала болеть грудь, то стоит сделать УЗИ: на малых сроках такой симптом часто указывает на замершую беременность.
Если месячные закончились, а груди болят, как перед месячными, есть веский повод для беспокойства. Положительный тест на беременность сигнализирует о том, что оплодотворение яйцеклетки произошло, но в матку она не добралась, закрепившись в маточной трубе.
При внематочной беременности менструации может не быть вовсе, может пройти менструальноподобное кровотечение, но грудь после месячных все равно болит.
Точный диагноз может поставить только врач, но нужно знать, что внематочная беременность угрожает жизни женщины. Удаляют оплодотворенную яйцеклетку вместе с маточной трубой.
Во время приема гормональных противозачаточных средств. При приеме оральных контрацептивов в женском организме происходят достаточно сложные процессы.
Вместо того, чтобы в середине цикла включать в дело гипофиз, который запускает синтез прогестерона – гормона, необходимого для наступления беременности, гормональные контрацептивы создают необходимый искусственный фон сами.
Таким образом, женский организм обманут: стабильно высокий уровень прогестерона «убеждает» мозг в беременности (ложной, но, тем не менее!), соответственно, женщина испытывает и признаки беременности.
Один из симптомов – боль в молочных железах, которые «готовятся» к лактации. Оральные контрацептивы – один из самых надежных и удобных способов предохранения от наступления нежелательной беременности, но подбирать необходимый препарат должен врач.
Грудь может болеть и при грудном вскармливании Причин этому несколько:
- если грудь болит в области соска, то при кормлении ребенок неправильно захватывает сосок. Чаще всего на ареолах появляются трещины, лактация доставляет сильный дискомфорт. Видео, статьи в интернете, консультация патронажной сестры помогут наладить процесс и исправить ситуацию.
- Грудь набухает, болит в том случае, если при лактации молоко остается в протоках (ребенок не в состоянии съесть все количество, молока слишком много или ребенок маловесный, с плохим аппетитом). Оставшееся молоко нужно сцеживать руками, чтобы не допускать застоя.
Гормональные бури, бушующие в женском организме при климаксе, доставляют сильный дискомфорт, нарушают привычное течение жизни, вызывают слабость, головокружения, приливы, резкие перепады настроения.
Нарушается менструальный цикл, снижается либидо, слизистая влагалища плохо увлажняется и сексуальная жизнь превращается в кошмар.
Наряду с прочим, болит живот и грудь. Если в 50 лет женщина морально готова к менопаузе, то климакс в 40 лет считается ранним и корректируется с помощью медикаментов. После 50 гормональные перестроения утихают, и интенсивность симптомов снижается.
Грудь во время менопаузы болит, потому что:
- Снижение уровня половых гормонов влечет за собой увеличение жировых клеток. Их рост вызывает неприятные, даже болевые ощущения;
- С возрастом обостряются заболевания опорно-двигательного аппарата и сердечно-сосудистой системы. Все хуже усваивается кальций, кости становятся хрупкими, растет количество инфарктов. Некоторые заболевания, не имеющие отношения к женской груди, сопровождаются болевыми ощущениями, отдающими в область грудной клетки;
- Стресс, повышенная утомляемость, психологический дискомфорт могут давать о себе знать болью в области груди;
- Увлечение алкоголем и табаком провоцирует нарушение обмена веществ, разрастание жировой ткани, приводит к возникновению болевых ощущений в груди на фоне понижения уровня половых гормонов.
Заболевания молочных желез – достаточно распространенное явление. Современные женщины не всегда находят время на себя и часто обнаруживают болезни случайно.
Если одна грудь болит, а другая – нет, или одна грудь болит больше другой, есть причина посетить маммолога и сделать УЗИ молочных желез.
- Мастопатия – состояние, при котором патологически разрастается железистая ткань. В груди образуются узелки, уплотнения различного размера. К мастопатии может привести резкое отклонение уровня гормонов, стрессы, переживания, беременность, прием гормональных препаратов. Различают 2 формы мастопатии – узелковую и диффузную. Первая удаляется хирургически, вторая корректируется медикаментозно и народными средствами. При мастопатии внутри железы прощупывается уплотнение, которое становится заметно, когда трогаешь (на начальном этапе). В дальнейшем, при серьезном росте, одна грудь увеличивается или железы приобретают асимметрию.
- Кисты – небольшие полые образования, заполненные жидкостью. Киста молочной железы появляется под влиянием половых гормонов, психологических и физических травм, отсутствия интимной жизни. Лечение зависит от локализации и размера новообразования.
- Доброкачественная опухоль, фиброаденома, вызвана патологическим разрастанием тканей, которые сжимают протоки желез, вызывая неприятные болевые ощущения (тупая тянущая боль). Фиброаденома имеет четкий край и лечится хирургически.
- Мастит – воспалительный процесс в груди. Очень часто мастит становится результатом застоя молока, неправильного кормления, но может развиться до родов, а так же безо всякой связи с беременностью. При мастите грудь становится болезненной, чувствительные соски нагрубают, кожа вокруг них – красная, горячая на ощупь. Воспалительный процесс вызывает повышение температуры тела, ощущение распирания в груди. Грудь болит, жжет, выделения из груди – гнойного характера.
- Рак груди – злокачественное новообразование. Обнаруженное на ранней стадии, заболевание поддается медикаментозному лечению с благоприятным прогнозом. На поздних стадиях хирургическое вмешательство (удаление молочной железы) позволяет спасти пациентке жизнь. Чтобы диагностировать опухоль как можно раньше, женщина должна регулярно самостоятельно обследовать грудь со всех сторон в различных положениях. Малейшее недовольство, подозрение – причина для визита к врачу.
Травмы груди. Ушибы и гематомы связаны с механическим травмированием тканей не только падениями, ударами, авариями, но и с чрезмерными физическими нагрузками. В результате на коже появляется синяк, грудь ноет, отекает, болезненная наощупь.
Большое количество нервных окончаний гарантирует неприятные ощущения даже при относительно слабом воздействии. Выделения из сосков гнойного характера или с примесью крови говорит о повреждении молочных протоков.
Нагрубание, гиперемия кожи и поднятие температуры тела указывает а начало воспалительного процесса.
Если нет патологических процессов, воспаления и травмы, дело не в гормонах, то вполне вероятно неприятные болевые ощущения связаны с неправильно подобранным нижним бельем.
Тесный бюстгальтер, жесткая конструкция поддерживающих косточек, искусственные материалы, пуш-ап, не позволяющий груди «дышать» приводят к тому, что в конце трудового дня грудь болит, ноет, железы отекают.
Совет один – подобрать подходящее по размеру и форме белье, отдать предпочтение натуральным тканям.
Отвечая на вопрос, почему болит грудь у женщин, нужно сказать и о гормональных колебаниях, беременности, лактации, патологиях и травмах, неподходящем белье.
Врач-невролог М.М. Шперлинг (г.Новосибирск) рассказывает о болях в груди у женщин. Не стоит сильно пугаться, не нужно паниковать. Слушаем советы врача.
Любые неприятные ощущения – причина для посещения специалиста и полного обследования, поскольку за последние годы наблюдается значительный рост новообразований груди, в том числе, злокачественных.
источник
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Боль в молочных железах довольно часто беспокоит женщин. Она сопровождается чувством тяжести, ощущением распирания в груди, набуханием и сильной чувствительностью сосков. Не всегда боль обозначает наличие у женщины маммологического или онкологического заболевания. Тем не менее, лучше позаботиться о здоровье и выяснить причину возникновения болезненных ощущений.
- Цикличную боль.
- Нецикличную боль.
Циклическая боль чаще всего возникает перед менструацией и является следствием гормональной перестройки женского организма.
Нецикличную боль связывают с ранее полученными травмами, ушибами грудной клетки; а также с межреберной невралгией. Невралгическая боль иррадиирует в область груди, и поэтому женщине кажется, что болит именно грудь.
- Острая.
- Тупая.
- Стреляющая.
- Режущая.
- Колющая.
- Пульсирующая.
- Жгучая.
- Ноюще-тянущая.
Наиболее часты жалобы женщин на острую, жгучую, колющую и ноюще-тянущую боль.
Часто у женщин, находящихся в репродуктивном периоде, перед менструацией возникают цикличные боли, имеющие острый характер. Такое состояние находится в пределах физиологической нормы и не является патологией.
Если же по объективным признакам ясно, что острая боль к менструации не имеет отношения (в случае, когда женщина уже вышла из репродуктивного периода; или же когда боль возникает вне менструального периода) – лучше обратиться к маммологу за консультацией.

Возникает приступообразно, локализована в части грудной железы. Интенсивность постоянно меняется.
Такая боль опасна тем, что действие ее постоянное, интенсивность несильная; к ней можно привыкнуть и не придавать ей значение. Привычка терпеть такую боль означает, что женщина не обратится к врачу или же обратится очень нескоро. В случае, когда боль является симптомом некоего заболевания – позднее обращение к врачу всегда приводит к затруднению диагностики и лечения.
- Межреберная невралгия.
- Мастопатия.
- Фиброаденома грудных желез.
- Мастит.
- Абсцесс молочной железы.
- Рак груди.
Межреберная невралгия не связана непосредственно с молочными железами. Приступы острой (изредка ноющей) боли в области грудных желез в данном случае не означает болезнь. Невралгия (дословно переводится как «боль в нерве») развивается из-за нарушения чувствительности некоторых нервных волокон. Боль «растекается» по ходу ствола и ветвей нерва, а поскольку нервные окончания находятся в теле повсюду, то этим и объясняется тот факт, что при невралгии может болеть и спина, и поясница, и грудные железы.
Невралгическая боль в области грудных желез возникает приступообразно, очень интенсивна, усиливается при ходьбе, глубоких вдыханиях и выдыханиях, при нажатии на грудь.
Мастопатия является доброкачественным заболеванием грудных желез. Проявляется разрастанием тканей желез, болью в груди, выделениями из соска. Мастопатия всегда поражает обе груди. При мастопатии боль в молочных железах имеет обычно тупой ноющий характер. Ощущается тяжесть в груди, в редких случаях увеличиваются лимфоузлы подмышечной впадины. Кстати, у 15% женщин, болеющих мастопатией – болевых ощущений нет. Так что, исходя из только одного симптома – боли в груди – нельзя делать выводы и сразу ставить диагноз «мастопатия». Мастопатия в некоторых случаях может перерождаться в раковую опухоль.
Фиброаденома молочной железы – это опухолевидное капсулированное образование, имеющие четкий контур. На ощупь грудь становится уплотненной, болезненной, из сосков может выделяться непонятная субстанция. Женщинам среднего и старшего возраста показано хирургическое вмешательство для удаления фиброаденомы. Поскольку фиброаденома обычно является доброкачественным образованием, то она не нарушает всю структуру ткани молочной железы. В исключительно редких случаях фиброаденома может переходить в саркому (рак).

Иногда мастит путают с мастопатией, на самом деле это два разных заболевания. Мастит менее опасен, по сравнению с мастопатией – его легче диагностировать и вылечить.
Абсцесс молочной железы – достаточно редкое осложнение мастита, переходящее в самостоятельную форму заболевания. При абсцессе скапливается гной в полостях молочной железы. Сопровождается сильной болью, воспалительным процессом. Чтобы излечить женщину, проводится хирургическое вскрытие полостей с гноем.
Причины болей в груди у женщины различны, а потому при их появлении необходимо обращаться к врачам разных специальностей, в сферу компетенции которых входит диагностика и лечение подозреваемого в конкретном случае заболевания. Чтобы понять, к какому врачу нужно обращаться в каждом случае, следует оценить сопутствующие боли симптомы, так как именно их совокупность и позволяет заподозрить имеющееся заболевание. Рассмотрим, к врачам каких специальностей необходимо обращаться женщинам при болях в груди.
Если женщину беспокоят периодические приступы сильной интенсивной боли, усиливающиеся при ходьбе, нажатии на грудь или глубоком вдохе-выдохе, то подозревается межреберная невралгия, и в таком случае необходимо обращаться к врачу-неврологу (записаться).

Если у женщины в молочной железе прощупывается плотное шаровидной малоболезненное уплотнение, которое провоцирует ощущение распирания или боли в груди перед менструацией, а также сочетается с выделением из сосков непонятной субстанции, то подозревается фиброаденома, и в таком случае необходимо обращаться к врачу-онкологу (записаться) или маммологу.
Если у женщины во время грудного вскармливания появились сильные распирающие боли в груди в сочетании с набуханием, уплотнением и покраснением молочной железы, повышенной температурой тела и ознобом, то подозревается мастит, и в таком случае необходимо обращаться к врачу-маммологу или хирургу (записаться).
Если же у женщины в любом возрасте появляются сильные боли, покраснение и отек груди в сочетании с гнойными выделениями из соска, высокой температурой тела и ознобом, то подозревается абсцесс молочной железы, и в таком случае необходимо обращаться к врачу-хирургу. Если женщина проживает в крупном городе, то можно также обращаться к маммологу-хирургу.
Если у женщины любого возраста появляются боли в груди любого характера и при этом изменяется форма молочной железы, кожа на ней становится морщинистой, сосок втянутым, прощупываются узелки и уплотнения в груди, имеются выделения из соска, а подмышечные и надключичные лимфатические узлы увеличены, то подозревается рак груди, и в таком случае необходимо обращаться к маммологу.
- Не рожавшие вообще, или родившие одного ребенка.
- В анамнезе имеющие предрасположенность к раку по материнской линии.
- Не кормившие грудью, или кормившие короткий период времени.
- Неоднократно делавшие аборт.
- Не живущие регулярно половой жизнью.
- Эмоционально неустойчивые, подверженные стрессу, тревожные.
- Жительницы экологически неблагополучных районов.
- Страдающие ожирением; болеющие сахарным диабетом, заболеваниями печени, желчного пузыря и щитовидной железы.
- Употребляющие алкоголь и курящие.
- Перенесшие травмы грудных желез.
Употребление алкогольных напитков и курение не являются прямыми причинами развития заболеваний груди, это косвенные факторы. То же самое относится и к неблагополучной экологической среде.
- Клиническое обследование.
- Рентгеновская маммография.
- УЗИ.
- Дуктография.
- Пункционная биопсия.
- Пневмокистография.
Клиническое обследование врач начинает со сбора необходимых данных (так называемый анамнез). Врачу-маммологу для всестороннего понимания ситуации необходима следующая информация:
- о перенесенных болезнях;
- о перенесенных операциях;
- о менархе (то есть о времени начала первого менструального кровотечения), о регулярности менструаций;
- о количестве беременностей и абортов;
- о количестве родов.
Клиническое обследование также включает в себя осмотр и ручное исследование груди, при этом изучаются степень формирования желез, размеры желез, форма, состояние кожных покровов и соска, наличие на коже рубцов. Проводится пальпация лимфоузлов на наличие припухлости. Если при осмотре обнаруживаются уплотненные узловые образования в ткани железы – то обязательно определяют их плотность, подвижность, размер.
Рентгеновская маммография – это один из основных методов объективного оценивания состояния грудных желез. Рентген позволяет выявить наличие функциональных изменений на первых стадиях болезни. Многие женщины боятся этой процедуры, считая, что получают сильную дозу облучения. На самом же деле доказано, что доза рентген-облучения весьма несущественна, поэтому проводить профилактическую маммографию раз в два года не представляет никакой опасности.
Маммографию желательно проходить раз в два года, в старшем возрасте – ежегодно.
В разделе выше перечислены инструментальные методы обследования, которые применяются при возникновении болей в молочной железе с целью постановки диагноза. Однако, помимо инструментальных методов, применяются и лабораторные анализы. Кроме того, в каждом конкретном случае назначаются и применяются не все диагностические методики, а только некоторые, те, которые наиболее информативны при подозреваемом заболевании. Это означает, что врач в каждом случае выбирает и назначает те обследования, которые позволят ему поставить диагноз наиболее точно и в короткий срок. Выбор перечня исследований в каждом случае осуществляется в зависимости от совокупности имеющихся у женщины симптомов, так как именно они позволяют заподозрить то или иное заболевание. Рассмотрим, какие методы диагностики может назначить врач при подозрении на то или иное заболевание, проявляющееся болями в груди.
- Общий анализ крови (записаться);
- Рентген позвоночника (записаться) и грудной клетки (записаться);
- Магнитно-резонансная томография позвоночника (записаться);
- Спондилограмма;
- Электрокардиография (ЭКГ) (записаться).
Общий анализ крови назначается практически всегда, так как он необходим для оценки общего состояния организма. Также для выяснения причины невралгии врач в первую очередь всегда назначает рентген (записаться), а при наличии технической возможности – и томографию. Спондилография назначается редко, только в качестве дополнительного метода обследования, когда имеются подозрения на дистрофические изменения в позвоночном столбе. А электрокардиограмма назначается только в том случае, если, помимо болей в груди, женщину также беспокоят боли в области сердца. В таком случае электрокардиограмма необходима для того, чтобы понять, обусловлены боли в области сердца невралгией или же связаны с патологией этого жизненно-важного органа.
Когда у женщины в обеих грудях практически постоянно имеются тупые ноющие боли, сочетающиеся с выделениями из сосков, ощущением тяжести в груди и иногда увеличением лимфатических узлов в подмышечной впадине – врач подозревает мастопатию и в таком случае, в первую очередь, производит пальпацию (прощупывание) молочных желез и назначает маммографию (записаться) в первой половине менструального цикла. Дополнительно к маммографии часто назначается УЗИ (записаться), так как эти две методики инструментального обследования позволяют с высокой информативностью и точностью диагностировать мастопатии у женщин. Если по результатам УЗИ или маммографии было выявлено узловое образование, то назначается биопсия (записаться) с последующим гистологическим исследованием с целью выявления возможного рака. Как правило, другие исследования для подтверждения диагноза мастопатии, помимо УЗИ и маммографии, не назначаются, так как в подобных случаях они дают мало дополнительной информации. Но все же иногда, чаще с целью изучения патологии, врач может и при выявленной по УЗИ и маммографии мастопатии назначить томографию и дуктографию (записаться).
После выявления мастопатии с целью уточнения причин данного заболевания врач назначает кольпоскопию (записаться) для оценки суммарного гормонального фона, а также определение в крови концентрации прогестерона (записаться), эстрогенов, фолликулостимулирующего, лютеинизирующего гормонов, гормонов щитовидной железы (записаться), тиреотропного гормона (записаться), гормонов надпочечников (записаться). Также для оценки состояния эндокринных органов назначаются УЗИ щитовидной железы (записаться), надпочечников (записаться), печени (записаться), поджелудочной железы (записаться), рентгенография турецкого седла, компьютерная томография гипофиза. Для выявления возможных патологий обмена веществ производят биохимический анализ крови (записаться) и иммунограмму (записаться).
Когда в молочной железе нащупывается плотное шаровидное образование, не слишком болезненное, но сочетающееся с ощущением распирания груди перед менструациями, выделением из сосков непонятной субстанции – врач подозревает фиброаденому, и в таком случае производит пальпацию (ощупывание) груди и назначает УЗИ с забором биопсии. Биопсия необходима, чтобы исключить злокачественный характер опухоли. Других исследований при фиброаденоме не назначается, так как УЗИ и пальпации вполне достаточно для постановки диагноза.
Когда в период грудного вскармливания у женщины появляются сильные распирающие боли в груди, сочетающиеся с набуханием, уплотнением и покраснением молочной железы, повышением температуры тела и ознобом – подозревается мастит. В таком случае врач производит осмотр и назначает УЗИ. Как правило, этих простых диагностических методов вполне достаточно для постановки диагноза. В редких случаях при сомнительных результатах УЗИ берется биопсия тканей для их последующего изучения под микроскопом. Маммография при подозрении на мастит не назначается. Однако после выявления мастита, для определения микроба-возбудителя воспаления, назначается бактериологический посев молока из пораженной железы.
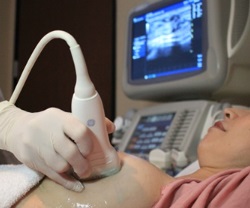
- Общий анализ крови;
- Общий анализ мочи;
- Бактериологический посев отделяемого из сосков;
- Цитограмма (записаться) отделяемого из сосков;
- УЗИ молочной железы (записаться);
- Маммография;
- Компьютерная томография молочной железы;
- Биопсия с гистологическим исследованием.
В первую очередь для постановки диагноза, уточнения локализации гнойника, определения состояния тканей груди врач назначает общий анализ крови, общий анализ мочи, УЗИ молочной железы и маммографию. Если результат УЗИ и маммографии сомнителен, то дополнительно назначается томография молочной железы. Для выявления возбудителя инфекционного процесса назначается и производится бактериологический посев отделяемого из сосков молочной железы. С целью отличения абсцесса от опухолей, гематом, некроза и других заболеваний молочной железы может назначаться биопсия и цитограмма отделяемого из сосков. Однако и биопсия, и цитограмма при абсцессе назначаются редко, только когда остаются сомнения по поводу того, что у женщины все же гнойник в тканях груди.
Если, помимо боли в груди, у женщины изменяется форма и размер молочной железы, кожа на ней сморщивается, сосок втягивается вовнутрь, прощупываются узелки и уплотнения в груди, имеются выделения из соска, а подмышечные и надключичные лимфатические узлы увеличены, то подозревается злокачественная опухоль. В таком случае врач назначает следующие анализы и обследования:
- Маммография;
- УЗИ молочной железы с допплерографией (записаться);
- Дуктография;
- Термография;
- Магнитно-резонансная томография молочной железы (записаться);
- Биопсия с гистологическим исследованием.
На практике чаще всего назначают маммографию, УЗИ с допплерографией и биопсию, а другие исследования не проводят, так как эти три методики вполне позволяют выявить злокачественную опухоль. Однако же, если у медицинского учреждения имеется техническая возможность, то для всесторонней оценки состояния тканей, формы, размеров и расположения опухоли производят все вышеперечисленные обследования. Также перед оперативным вмешательством для последующего контроля эффективности химиотерапии и лучевой терапии могут назначаться анализы крови на определение концентрации онкомаркеров (записаться). Главным образом определяют концентрации СА 15-3 и ТПА в крови, так как именно эти онкомаркеры наиболее специфичны для рака молочной железы. Однако, при наличии технической возможности, также могут назначаться анализы на онкомаркеры РЭА, ПК-М2, НЕ4, СА 72-4 и бета-2 микроглобулин, которые считаются дополнительными в диагностике рака молочной железы.
- Беременным женщинам.
- Кормящим грудью.
- Подросткам.
УЗИ-диагностика – самый популярный метод диагностики. УЗИ эффективно выявляет новообразования, метаморфозы в тканях молочных желез. Правда, если опухолевое образование диаметром менее 1 см, то в данном случае диагностическая эффективность несколько снижается. Поэтому чаще всего УЗИ используют не как главную методику, а как дополнительную.
Метод дуктографии позволяет выявить изменения в молочных ходах. Суть этого метода диагностики состоит в том, что контрастную субстанцию, в которую добавляют метиленовую синь, вводят тонкой иглой в расширенные молочные протоки. После этого проводится маммография в боковой и передней проекции. Благодаря введенному контрастному веществу сектор с патологическими образованиями легче визуализируется на полученном рентгенологическом снимке.
Метод пункционной биопсии часто применяют при диагностике фиброзно-кистозной мастопатии. Из пораженной ткани берутся клетки для цитологического исследования. Метод биопсии имеет высокую точность и потому часто применяется в маммологии.
Пневмокистография — проводят пункцию полости кисты и удаляют полостную жидкость, которую потом исследуют под микроскопом. Взамен вводится воздух, равный объему жидкости, эвакуированной из полости. После чего проводится маммография.
Вся процедура занимает несколько минут, к тому же безболезненна. Лечебный эффект от заполнения кист воздухом в совокупности с высокой информативностью придают пневмокистографии статус надежного и точного диагностического исследования.
Если после диагностики выяснилось, что боль не связана с функциональными нарушениями в молочных железах, то проводится симптоматическое лечение. Например, при повышенном уровне пролактина назначаются антипролактиновые препараты, которые подавляют секрецию гипофизом этого гормона. Но поскольку гормональная терапия может сбить регулярный цикл менструаций и имеет сильные побочные действия, то ее применяют редко.
Гораздо чаще для лечения применяется фитотерапия, витаминная терапия, пищевые добавки. Специальная диета, предусматривающая снижение или абсолютный отказ от употребления шоколадок, кока-колы, кофе, алкоголя, — хорошо регулирует баланс стероидных гормонов.
Иногда при болях в грудных железах врачи советуют принимать пиридоксин (витамин B6) и тиамин (B1). Некоторые биологически активные добавки, например масло примулы вечерней также помогают снимать болевые симптомы.
Если же диагностика выявила в молочных железах патологические изменения, то лечение проводится консервативное и/или оперативное.
Консервативное лечение подразумевает назначение широкого спектра медикаментозных препаратов:
- Витаминотерапия (в особенности важно назначение витаминов E, A, C, B).
- Препараты, нормализующие секрецию половых гормонов.
- Седативные средства, антистрессовая терапия.
- Энзимотерапия (лечение ферментами, которые регулируют процессы обмена веществ).
Оперативное лечение зависит от специфики конкретной болезни. В подавляющем большинстве случаев, проводится удаление пораженных участков, вырезка опухолевидных образований. После операции назначают обезболивающие, имунномодулирующие, и противоопухолевые препараты.

Профилактикой заболеваний груди считается регулярный секс с постоянным партнером; полный отказ от аборта; вынашивание беременности, кормление грудью ребенка.
И есть еще один несложный способ уменьшить боль в молочных железах – сменить бюстгальтер. Нельзя носить тесный, неудобной формы бюстгальтер, ведь его основная функция – поддерживать грудные железы, а не сдавливать их и создавать компрессию.
источник