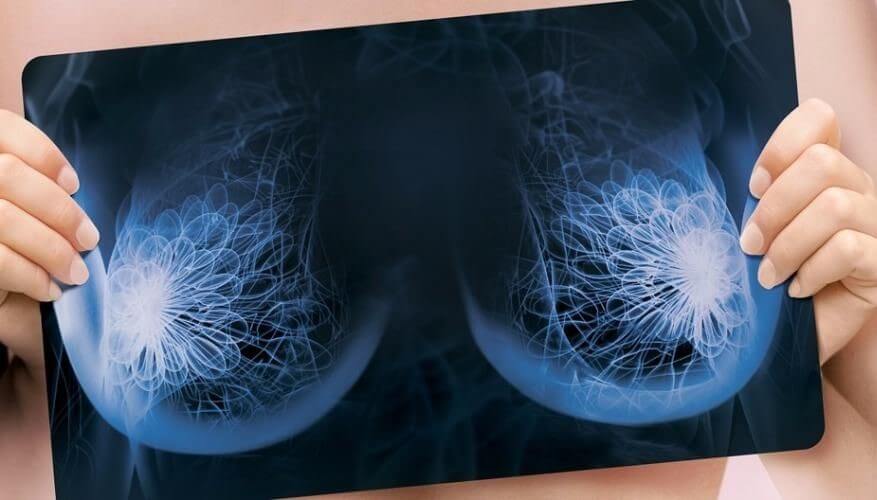
Среди заболеваний репродуктивной системы у женщин на первом месте стоят маститы и мастопатии, которые могут стать причиной онкологии. Чтобы этого не произошло, требуется постоянное наблюдение врача, иногда нужна консультация конкретного специалиста. По симптомам вы можете сами предположить, почему болит грудь, но врач проведет точную диагностику и назначит лечение.
К какому врачу обращаться при болях и уплотнениях в молочной железе у женщин? Начать обследование рекомендуется с маммолога. Это главный специалист, который наблюдает и лечит пациенток, но иногда ему требуется консультация врачей узкого профиля.
Самостоятельно наблюдать и лечить маммолог может при следующих болезнях:
- Мастопатия без осложнений – при этой патологии появляются уплотнения в железистой ткани, которые могут сопровождаться дискомфортом и болями в груди.
- Начальная стадия мастита – обычно развивается после родов и требует лечения и наблюдения врача. Специалист назначает консервативную терапию при первых проявлениях патологии.
- Онкология – при доброкачественных уплотнениях или после операции специалист наблюдает пациентку, может корректировать восстанавливающую программу.
Врач не оперирует, но контролирует лечение и обеспечивает качественную реабилитацию после хирургии. Маммолог – это специалист широкого профиля, который сможет жалобам поставить точный диагноз.
- любые уплотнения в груди;
- увеличение желез в размерах;
- появление болей и дискомфорта в груди;
- если нарушается самочувствие на фоне перечисленных признаков.
Также маммолога нужно посещать женщинам старше 35-40 лет для планового обследования. Такая программа является лучшей профилактикой заболеваний молочной железы. При необходимости врач назначает диагностику для выявления конкретной патологии.
Если болит грудь из-за поражения органов репродуктивной системы, лечение дополнит гинеколог. Обычно женщина не знает о наличии таких заболеваний, поскольку они протекают скрытно и обнаруживаются при сканировании брюшной полости или на плановом медицинском осмотре. В большинстве случаев направление к доктору выписывает маммолог.
Гинеколог принимает участие в лечении заболеваний молочных желез при следующих патологиях:
- Воспаление матки, фаллопиевых труб, яичников и их придатков – обычно предрасполагают к развитию заболеваний молочной железы. Эти патологии ослабляют иммунитет, в результате чего могут разрастись уплотнения или появиться мастит.
- Деструктивные поражения репродуктивной системы – чаще всего это эрозии или аномалии развития. Доктор также назначает консервативное лечение и наблюдает состояние молочных желез пациентки.
- Опухоли – при наличии уплотнений есть риск вторичного поражения молочных желез. В этом случае может потребоваться дополнительная консультация онколога.
Гинекологи часто ведут пациенток с классическими заболеваниями молочных желез при отсутствии маммолога в клинике.
К гинекологу нужно обратиться, если изменения в молочной железе сопровождаются:
- болями в пояснице или тазовой области;
- нарушением мочеиспускания, проблемами со стулом;
- выделениями из половых путей.
Все эти симптомы говорят о поражении мочеполовой системы и могут быть причинами заболеваний груди. Предварительный диагноз будет поставлен уже после осмотра, может быть уточнен по данным анализов и инструментального обследования.
Онколог лечит уплотнения в молочной железе, которые образуются в результате нарушения деления клеток. При доброкачественных опухолях может назначаться консервативная терапия и наблюдение врача этого профиля. Если выявлен рак, доктор порекомендует срочную операцию.
- обнаружение уплотнений в груди большого размера;
- новообразования растут и доставляют дискомфорт;
- увеличение объема груди;
- на фоне перечисленных симптомов отмечается снижение массы тела на фоне нормального аппетита;
- наблюдаются кровавые или гнойные выделения из соска.
Если появились перечисленные симптомы, не стоит откладывать визит к онкологу. На ранних стадиях многие опухоли излечимы и не дают рецидивов – чем быстрее пациентка обратится к врачу, тем благоприятнее прогноз.
Обычно к нему обращаются при гнойном мастите или при гангрене груди, когда требуется срочная операция. Первый осмотр проводит маммолог, но хирург оценивает актуальность вмешательства и назначает сроки. Если в больнице нет онколога, к специалисту могут обратиться и при подозрении на опухоль.
- сильная боль в груди, сопровождающаяся покраснением и отеком;
- появление гнойных выделений из соска;
- повышение температуры на фоне перечисленных симптомов.
Хирург поможет определить причину этих жалоб. Обычно они появляются при наличии гнойного очага в железе. Откладывать визит к врачу нельзя, если болезнь перейдет в гангрену, потребуется ампутация груди.
Консультация этого специалиста нужна при гормональных изменениях, которые сопровождают заболевание. В большинстве случаев они являются основной причиной развития мастопатии и могут привести к онкологии. Эндокринолог дополнит лечение препаратами и может назначить диету, которая стабилизирует все нарушения.
- при ожирении;
- если выявлен сахарный диабет;
- при увеличении щитовидной железы;
- в переходный возрастной период;
- при изменениях настроения или депрессии.
Все эти симптомы могут спровоцировать мастопатию, а назначенная терапия исключит ее развитие. Если же на фоне перечисленных признаков у вас появились уплотнения в груди, вы обнаружили выведения их соска, то визит к эндокринологу нужно совершить в срочном порядке.
источник
Наверное многие испытывают боль или неприятные ощущения в груди перед менструацией. В это время грудь опухает, становится очень сложно или совсем невозможно спать на животе, одежда ощущается тесной и неудобной. Появляются пугающие мысли: «Режет в груди — вдруг это . «.
Довольно часто причиной болей в грудях могут быть распространенные заболевания, например, рак молочной железы. Несмотря на это, не надо самостоятельно диагностировать болезнь и лечить её. Лишь после обследований врач маммолог-онколог сможет точно определить причину болей и назначить соответствующее лечение.
Самая распространенная причина — гормональные изменения, которые происходят в организме во время менструаций. Изменения гормонального фона каждый месяц вполне естественны, но в результате может развиться мастопатия – доброкачественное заболевание молочной железы. Это заболевание довольно распространенное в наше время – соответственно статистике, от него страдают 60-80% женщин возрастом от 25 до 45 лет. Основными симптомами являются боли в груди, а также уплотнения тканей груди.
Повреждения тоже могут быть причиной болей, которые могут начаться после сильного удара или слишком сильного сжатия грудной клетки. Этого можно избежать так: носить подходящий высококачественный бюстгальтер. Выбирать бюстгальтер нужно внимательно потому, что грудь является очень нежной частью тела, а удобный бюстгальтер можно избежать многих проблем.
Уже упоминалось выше, что причиной возникновения боли могут стать изменения гормонального фона организма. Но еще он меняется во время беременности. Поэтому боли в груди могут появиться во время беременности, кормления грудью. Боль может появиться из-за неактивной половой жизни. Повышенную чувствительность и боли в груди могут вызывать многие причины.
Вот основные из них:
- Удержание менструальных жидкостей в организме;
- Гормональные изменения организма в менструальный период;
- Беременность;
- Грудное вскармливание;
- Повреждение груди;
- Инфекция молочной железы;
- Рак молочной железы.
Соответственно с Международной классификацией болезней, заболевания молочных желез делятся на 5 видов:
- Воспаления молочной железы (лактационный мастит);
- Гипертрофия молочной железы;
- Доброкачественная дисплазия (включая рак молочной железы);
- Неизвестные образования в молочной железе;
- Другие болезни молочных желез.
Женщины не могут знать всю медицинскую терминологию и поэтому трудно правильно самостоятельно диагностировать заболевание. Поэтому, увидев уплотнения в молочных железах, многие могут решить, что это рак и пойти к специалисту. Медицинский осмотр, конечно, необходим, но не надо паниковать преждевременно. Тревожные симптомы не всегда являются симптомами именно злокачественной опухоли. В статье мы опишем симптомы мастопатии (доброкачественных образований в тканях молочной железы).
Специалисты утверждают, что мастопатия фиксируется у 70-80% женщин возрастом от 20 до 55 лет, а у 30-40% — еще моложе. Врачи называют мастопатию «передраковой болезнью», поэтому важно своевременно её выявить и вылечить. Один из самых распространенных симптомов – когда боль в груди беспокоит женщину еще перед началом менструального цикла, а потом постепенно убывает и исчезает на 12-14 день цикла. При выявлении у себя симптомов немедленно обращайтесь к врачу.
Часто женщины могут случайно заметить уплотнение тканей в молочной железе. Они могут быть безболезненными, небольшими — размером с горошину, а также большими или даже могут занимать всю железу. Важно своевременно и как можно раньше диагностировать возможные процессы образования опухоли, поэтому женщины должны уметь должным образом исследовать и осматривать свои молочные железы.
Самоанализ груди стоит проводить минимум раз в месяц. Проводите его перед зеркалом, обращайте внимание на состояние кожи, любые изменения в размерах или форме груди, наличие сыпи, изменение формы и цвета сосков (могут быть опухшие или, наоборот, впавшие внутрь). Потом проверьте чувствительность груди: лежа на спине проверьте кончиками пальцев по часовой стрелке грудь, а также подмышки, подключичную и надключичную области.
Согласно данным мировой организации здравоохранения, рак молочной железы стоит на первом месте среди рака у женщин. Факторы, которые способствуют развитию этой болезни: в группе риска женщины в возрасте от 40 лет, менопауза, развитие злокачественной опухоли под воздействием гормональных расстройств организма. Женщинам этого возраста следует регулярно осматривать свои молочные железы. Болезнь развивается медленно, этот процесс может тянуться как несколько месяцев, так и 15-20 лет, даже не подавая внешних признаков.
Раннее обнаружение заболевания на 1-м этапе, позволяет успешно применить лучевую терапию, хирургическое лечение, химиотерапию. Эффективность лекарств от рака в этой стадии значительно выше, чем 3-й и 4-й стадии.
- Изменение формы соска;
- Кровавые выделения из соска;
- Уплотнение или втягивание кожи в месте опухоли;
- Увеличение лимфоузлов в подмышечной, надключичной и подключичной областях.
При обнаружении у себя этих симптомов следует немедленно обратиться к специалисту. Современные методы исследования:
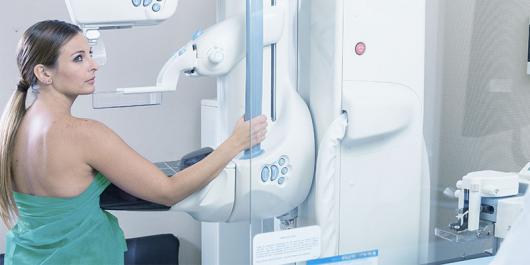
- Маммография (рентген) — основной метод диагностики, самый надежный потому, что с его помощью можно выявить 90-95% заболеваний молочных желез.
- УЗИ молочных желез, магнитно-резонансная томография, маммография могут обнаружить заболевания молочных желез на ранних стадиях развития;
Чувствуете боль в груди? Желаете подробнее узнать о её причинах или вам нужен осмотр? Пойдите к врачу! Врачи проведут осмотр, изучат признаки болезни, проконсультируют и помогут. Также можете вызывать врача домой.
Чувствуете, как болит грудь? Вам следует внимательно следить за здоровьем. Люди привыкли игнорировать симптомы заболеваний, не осознавая, что эти болезни могут быть очень опасными.
Существует множество заболеваний, которые проявляются не сразу, а позже может быть слишком поздно их лечить. Каждая болезнь имеет свои симптомы. Их определение – первый шаг к диагностике заболевания. Проходите обследования несколько раз в год, чтобы своевременно обнаружить болезнь, вылечить её, а также поддерживать здоровье в тонусе.
источник
Когда подростками были сегодняшние мамы, на боль в молочных железах в период роста груди особенно не обращали внимания — пройдет. Но современная ситуация с раком молочной железы у молодых женщин заставляет более серьезно относиться ко всем проявлениям дискомфорта — уплотнениям в груди, болезненности, неравномерному развитию молочных желез. Зачем делать УЗИ молочных желез в 14 лет и к какому врачу обращаться при боли в молочных железах?
По статистике, около 30% случаев рака молочной железы в нашей стране впервые диагностируют у молодых женщин в возрасте от 18 до 35 лет. От бессимптомного течения болезни до обращения к врачу с ее явными проявлениями может пройти всего несколько лет. Поэтому «онкологическая настороженность» не будет лишней уже в подростковом возрасте.
«Чаще всего мы обнаруживаем у девочек ювенильные кисты, первичные симптомы мастопатии, фиброаденому молочной железы, внутрипротоковые папилломы, — рассказывает Марина Травина, к.м.н., врач маммолог (ренгенолог-гинеколог-онколог) ФГАУ „Национальный медицинский исследовательский центр здоровья детей“ Минздрава России. — Это доброкачественные заболевания, и они не считаются предраковым состоянием. Однако, как показывают исследования, на их фоне частота возникновения злокачественных изменений повышается в 3–5 раз. При узловой или пролиферативной мастопатии риск возникновения рака молочной железы увеличиваются в 30–40 раз».
Отклонения от нормы в развитии молочной железы выявляются в возрасте от 10 до 17 лет у каждой 4-й девочки и у каждого 14-го мальчика. У кого-то врачи диагностируют аномалии развития молочной железы, у кого-то наблюдают временные явления, но иногда они переходят в патологические состояния.
К сожалению, у многих подростков и их родителей низкий уровень осведомленности в вопросах, связанных со здоровьем молочной железы. Чаще всего родители достаточно быстро обращаются к врачу, если их дочери самостоятельно обнаруживают уплотнение в молочной железе. Обычно родителей беспокоит и увеличение молочных желез у мальчиков-подростков. А вот жалобы на боли в груди у девочек порой игнорируют в течение нескольких месяцев и дольше — так патологические процессы долгое время остаются без внимания.
«Мы проводили опрос родителей, которые привели на прием своих дочерей, — рассказывает доктор Травина. — Более 50% отметили, что девочка уже несколько месяцев жалуется на проблемы, связанные с молочной железой. На втором месте оказался срок жалоб в несколько недель — свыше 22% случаев. Были ответы и с указанием на срок жалоб в несколько лет (!) — таких почти 12%».
Отсутствие лечения доброкачественных заболеваний или несвоевременное начало терапии у подростков может привести к неправильному росту и развитию молочной железы, что в будущем скажется на периоде лактации и повысит риск возникновения рака молочной железы.
С какого возраста надо наблюдать за состоянием молочных желез ребенка? «Нарушения этапов роста и развития могут проявляться у детей с момента рождения. Поэтому если возникают проблемы, например, молочная железа увеличилась или наметилось уплотнение под соском, необходимо сделать УЗИ, независимо от возраста и пола ребенка», — подчеркивает эксперт.
Пик частоты отклонений в состоянии молочной железы у девочек — 43,2% — приходится на 14 лет. В этом возрасте нужно сделать профилактическое УЗИ молочных желез. Если патология не выявлена и в дальнейшем не появляется симптомов неблагополучия, то до 16-17 лет дополнительных исследований молочной железы не требуется.
Что касается мальчиков, то, по статистике, отклонения от нормального состояния молочной железы в возрасте 10-17 лет у них наблюдаются в 11,5% случаев, в 12-13 лет — в 18-20% случаев. Нужно обязательно посетить маммолога и сделать ультразвуковое исследование, если у мальчика под соском пальпируется уплотнение или он жалуется на боль в груди. При отсутствии подобных нарушений необходимости в профилактических УЗИ нет — достаточно периодических осмотров врача, так как ткань молочной железы у мальчиков не такая плотная, как у девочек, и патологии достаточно хорошо заметны.
Регулярный врачебный контроль за состоянием молочной железы у детей поможет не только предотвратить заболевания, но и создать у подростков привычку заботиться о своем здоровье. «Как показывает наш опыт, уже на втором приеме у девушек исчезает страх к обследованию молочных желез, они начинают более внимательно относиться к своему телу и активно задавать вопросы на темы, о которых стеснялись говорить с родителями», — поясняет Марина Травина.
К сожалению, пока диагностика патологий молочной железы у девочек и мальчиков — дело внимательных родителей и педиатров, так как во время профилактических обследований российским подросткам не делают УЗИ молочной железы.
Порядок профилактических осмотров для ранней диагностики патологии молочных желез в детском и подростковом возрасте регламентирует приказ Министерства здравоохранения РФ от 1 ноября 2012 года № 572н «Об утверждении Порядка оказания медицинской помощи по профилю „акушерство и гинекология“». Согласно этому приказу, осмотры девочек должны проводиться в возрасте 3, 7, 12, 14, 15, 16 и 18 лет, а основными методами обследования являются сбор жалоб, осмотр и пальпация (ощупывание) молочной железы.
К сожалению, перечисленные методы не гарантируют надежного результата. Ткань молочной железы у детей и подростков очень плотная, и обычного ручного обследования недостаточно, чтобы выявить внутритканевые изменения — их можно обнаружить только с помощью УЗИ. А оно рекомендуется только при выявлении отклонений.
Как следствие, в большинстве случаев первое ультразвуковое исследование молочных желез девушкам назначают не раньше, чем после 18 лет, когда они приходят во взрослую поликлинику. А алгоритм маммологического приема прописан на законодательном уровне только с 20 лет.
Получается, что на профилактических осмотрах врачи в основном выявляют у девочек аномалии развития молочных желез, а гормонально зависимые состояния остаются без внимания.
Ситуацию могло бы исправить включение профилактического УЗИ молочных желез в порядок осмотра. Но, к сожалению, ультразвуковое исследование не относится к числу официально рекомендованных в России методов контроля за растущими и развивающимися молочными железами в период полового созревания. Хотя этот метод, помимо эффективности, еще и абсолютно безопасен, не дает облучения, его можно использовать с любой периодичностью, без ограничений.
Ситуация усугубляется еще и тем, что в России катастрофически не хватает квалифицированных маммологов, особенно детских (от лат. mamma — молочная железа), которые занимаются воспалительными, гормонально зависимыми и опухолевыми заболеваниями молочной железы, так как официально эта специальность в стране не зарегистрирована.
Сейчас пациентов с доброкачественными образованиями и дисгормональными состояниями молочных желез ведут детские гинекологи, часть детей и подростков с подобными проблемами попадают к педиатрам или эндокринологам, и не всегда эти специалисты хорошо информированы о патологиях молочной железы и ее развитии у детей.
источник
Патологические изменения тканей молочной железы, называемые мастопатией, оказывают негативное влияние на общее состояние здоровья женщины. В некоторых случаях болезнь может повлечь за собой злокачественное образование, поэтому к лечению необходимо относиться максимально ответственно, а главное – вовремя обратиться к врачу при появлении первых тревожных симптомов. Часто у женщин возникают вопросы – к какому доктору обратиться для начала обследования, и какие еще врачи лечат мастопатию?
Мастопатия – довольно распространенное заболевание, тем не менее опасность возникновения рака и болезненные признаки вызывают у пациенток серьезное беспокойство.
Обращение к врачу обязательно, если обнаружены нехарактерные для здоровой женщины симптомы.
Многие путают их с предменструальными признаками, не подозревая о патологии, ведь боли в обоих случаях во многом имеют одинаковый характер. Как следствие, при отсутствии лечения болезнь переходит в более запущенную стадию.
При уже имеющейся мастопатии, или на приеме по другому поводу, лечащий врач-гинеколог должен осматривать грудь. Женщине обязательно нужно рассказывать ему о своем самочувствии и беспокоящих признаках. При первом осмотре необходимо перечислить все болезни, перенесенные в течение жизни, особенно это касается заболеваний инфекционного характера. Эта информация важна, так как вследствие инфекций не исключено патологическое изменение в тканях молочных желез. При выявлении нарушений структуры тканей груди гинеколог направляет к маммологу.
Лечение мастопатии у маммолога обязательно, так как именно он должен провести детальный осмотр и назначить все процедуры для определения течения патологии.
Маммолог специализируется на многих заболеваниях молочных желез различного характера. Это не только все формы мастопатии, но и мастит, кисты, фибромы, лактостаз, а также злокачественные новообразования. Обращаться к нему следует и при нарушениях выделения грудного молока, повреждениях сосков и послеродовых осложнениях.
При выявлении диагноза мастопатии маммолог назначает пациентке комплексное лечение. К его основным процедурам относятся:
- медикаментозное лечение;
- современные физиотерапевтические процедуры;
- терапия лазерным лучом;
Не стоит бояться обращения к врачу, так как своевременное выявление проблемы облегчит процесс ее решения.
В некоторых случаях маммолог направит пациентку к другим врачам для уточнения диагноза. Чаще всего это онколог и хирург. Их консультация требуется, если в груди обнаружены крупные новообразования узелкового типа, что является признаком рака. При сопутствующих мастопатии заболеваниях эндокринной системы можно обратиться к эндокринологу.
Популярные консультации с врачами в режиме онлайн – не панацея при разрастании соединительных тканей молочных желез, при этом диагнозе необходима пальпация железы и ее осмотр.
Обязательно требуется осмотр у маммолога при обнаружении следующих признаков:
- крупные, не уменьшающиеся после месячных уплотнения;
- локализованные боли в грудной клетке либо тянущие ощущения по всей груди, усиливающиеся в определенные дни цикла;
- желтоватые (с примесью гноя или кровянистые) выделения из соска;
- изменения формы сосков, их цвета или размера;
- боли и появление жара;
- острый характер болей или их продолжительность более 14 дней;
- покраснение кожных покровов в области груди, появление пятен.
Многие женщины с диагнозом «мастопатия» не жалуются на боли, а ощущают только уплотнения в молочных железах – узелки. Однако даже если ничего не беспокоит, а есть подозрение на наличие образований, то лучше перестраховаться и записаться на консультацию к гинекологу. Чаще всего проявления патологии стихают после менопаузы, но если этого не случилось, а образования увеличились в размере, то обязательно требуется профессиональная помощь, так как не исключена вероятность возникновения рака.
После обращения в больницу понадобится обследование у нескольких специалистов, каждый из которых может назначить дополнительные диагностические исследования.
- Маммолог. Он осматривает пациентку и расспрашивает о беспокоящих симптомах. В осмотр входит ощупывание лимфоузлов подмышками, а также в области под ключицей и над ключицей. Врач осмотрит соски и определит, нет каких-либо патологических изменений. В лежачем и стоячем положении проводится пальпация молочной железы для определения возможности смещения образований. Пальпация проводится как поверхностная, так и глубокая.
Есть и другие специалисты, которые помогут в определении формы патологии и скорости ее развития. Некоторым женщинам с подозрением на злокачественное или доброкачественное образование следует проводить обследование печени, УЗИ яичников или малого таза.
Лечение проводится под постоянным наблюдением маммолога, который назначает медикаменты и процедуры, устраняющие причины возникновения мастопатии, снижающие болевые проявления в области груди и уменьшающие размеры фиброзной ткани и самих кист. Начало лечения – исследование гормонального фона. Особый акцент делается на устранении болезней, которые повлекли за собой разрастание соединительных тканей. Чаще всего это патологии гинекологического характера, отклонения в работе нервной системы или печени.
Обследование у хирурга обязательно при выявлении мастопатии диффузного типа.
При верном определении причины мастопатия без труда поддается лечению. Хирургическое вмешательство обязательно при кистозно-фиброзной форме. Обезболивание – местная анестезия или общая. Обычно направление к хирургу выдается в случае отсутствия реакции организма на лечение медикаментами. При подозрении на злокачественную опухоль, к этому специалисту обращаются практически сразу же после первых обследований.
Их показаний к операции выделяют следующие:
- размер кист более 1,5 см;
- быстрое увеличение размеров узлов (за 3 месяца в 2 раза);
- размер узлов более 2 см;
- неудовлетворительные результаты биопсии.
В любом случае женщина должна постоянно следить за своим здоровьем, строго следуя рекомендациям маммолога, хирурга или другого, наблюдающего ее, доктора.
Посещение диетолога при мастопатии – не просто прихоть, а обязательная процедура для грамотного составления ежедневного рациона. От питания во многом зависит самочувствие во время болезни. Боли могут возникнуть, если нет строго режима, а количество и качество употребляемой пищи не контролируется. Диетолог составит индивидуальное меню, которое подразумевает значительное снижение потребляемых жиров.
Действие эстрогенов на молочные железы уменьшится, если пациентка будет есть в достаточном количестве продукты, богатые клетчаткой.
Диетолог поможет избавиться от тяги к вредным при мастопатии продуктам. Самые распространенные – сдобный хлеб, напитки с кофеином и метилксантинами (черный чай, Кока-Кола, какао), шоколадные изделия. Значительная польза для ослабленного организма – употребление йодированной соли и морепродуктов, а также кисломолочных продуктов, печени, растительных масел.
Для исключения вероятности появления мастопатии или перехода ее в запущенную форму рекомендуется не забывать о регулярных осмотрах у гинеколога или же маммолога. Важно следить за своим телом, больше двигаться, избегать стрессовых ситуаций. Если появились боли или прощупываются уплотнения в груди, то лучше не рисковать своим здоровьем и в ближайшее время записаться на прием к любому из вышеперечисленных докторов.
В видео врач-маммолог расскажет о признаках и лечении мастопатии:
источник
Боль за грудиной – к какому врачу обращаться? Какие анализы и обследования может назначить врач при боли за грудиной?
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Боль за грудиной провоцируется не только различными заболеваниями, но и может свидетельствовать о неотложном состоянии, когда необходимо не просто обратиться к врачу, а в экстренном порядке вызвать «Скорую помощь» и госпитализироваться в стационар для получения квалифицированной медицинской помощи, необходимой для спасения жизни. Ниже приведем состояния, при которых необходимо немедленно вызывать «Скорую помощь», а также совокупности симптомов, требующих обращения к врачам различных специальностей в плановом порядке. Причем укажем, в каких случаях и при каких симптомах, к какому врачу необходимо обращаться в плановом порядке.
Итак, вызывать «Скорую помощь» необходимо в следующих ситуациях, когда присутствует боль за грудиной:
- Давящая разлитая боль за грудиной, продолжающаяся дольше получаса, не проходящая после приема нитроглицерина, не уменьшающаяся в покое, усиливающаяся со временем, распространяющаяся в левую руку, левую лопатку и левую половину нижней челюсти, сочетающаяся с нарушением сердцебиения, ощущением перебоев в работе сердца, одышкой, посинением кожи лица, холодным потом заставляет подозревать инфаркт миокарда. В этом случае нужно как можно скорее вызывать «Скорую помощь».
- Если нестерпимая боль за грудной возникла внезапно, не усиливается со временем, отдает между лопаток, в поясницу, крестец, на внутреннюю поверхность бедра, сочетается с сильной бледностью, падением артериального давления, разным пульсом на правой и левой руках, одутловатостью лица, нарушением зрения (пелена, двоение в глазах, потемнение в глазах и т.д.), то заподазривается расслаивающая аневризма аорты. В такой ситуации необходимо в кратчайшие сроки вызвать «Скорую помощь».
- Если внезапно за грудиной возникает кинжальная боль, усиливающаяся при кашле, дыхании, кровохарканье, сочетающаяся с невозможностью вдохнуть, посинением кожи лица, набуханием вен шеи, то подозревается тромбоэмболия легочной артерии (ТЭЛА). В такой ситуации следует экстренно вызывать «Скорую помощь».
- Если внезапно возникает сильная острая боль за грудиной и справа или слева грудной клетки, распространяется в шею, руки и над плечами, усиливается при дыхании, уменьшается при укладывании на бок, сочетается с расширением межреберных промежутков с одной стороны грудной клетки, различной высотой правой и левой половины груди, то подозревается спонтанный пневмоторакс. В таком случае нужно срочно вызывать «Скорую помощь».
- Если внезапно возникает резкая острая боль за грудиной и в левой нижней части грудной клетки, усиливающаяся при глотании, дыхании и кашле, сочетающаяся с бледностью, учащенным сердцебиением, снижением давления, испариной и иногда с вздутием в области шеи, то подозревается разрыв пищевода. В такой ситуации нужен экстренный вызов «Скорой помощи».
Ниже мы рассмотрим, к каким врачам необходимо обращаться в плановом порядке при возникновении болей за грудиной в сочетании с другими симптомами.

- Если у человека после физической и эмоциональной нагрузки или под утро появляются сильные давящие боли за грудиной, распространяющиеся в левую лопатку, левую руку, левую нижнюю челюсть, заставляющие растирать рукой болящее место, снимающиеся приемом нитроглицерина, сочетающиеся со страхом смерти, бледностью, холодностью рук и ног, частым сердцебиением и, возможно, повышением артериального давления, то это свидетельствует о стенокардии, при которой необходимо обращаются к кардиологу, а при его отсутствии – к терапевту.
- Если у человека после недавно перенесенного воспалительного заболевания (ОРВИ, гриппа и т.д.) или аллергической реакции возникают интенсивные боли за грудиной и в левой половине грудной клетки, продолжающиеся в течение часов и даже дней, ничуть не ослабевая, сочетающиеся с повышением температуры тела, кашлем и одышкой при физическом напряжении, отеками на ногах и ощущением тяжести в правом подреберье, то подозревается миокардит, и обращаться необходимо к кардиологу или терапевту.
- Если у человека периодически возникают приступы давящей боли за грудиной, отдающей в левую половину груди, левую руку, левую лопатку и левую нижнюю челюсть, сочетающиеся с головокружениями, слабостью, учащенным сердцебиением, бледностью, обмороком и пульсацией сонных артерий на шее, то подозревается кардиомиопатия. В таком случае нужно обращаться к кардиологу, а при его отсутствии – к терапевту.
- Если у человека периодически на фоне сильного волнения возникают боли за грудиной и на уровне третьего-четвертого межреберья левой половины грудной клетки, не снимающиеся приемом нитроглицерина, не связанные с физической нагрузкой, продолжающиеся часами, сочетающиеся с учащенным сердцебиением, обмороками, то подозревается пролапс митрального клапана. В таком случае нужно обращаться к кардиологу, а при его отсутствии – к терапевту.
Выше мы рассмотрели симптоматику, сопутствующую болям за грудной, при которой необходимо обращаться к кардиологу и терапевту, так как все клинические проявления в таких ситуациях обусловлены заболеваниями сердца. Ниже мы рассмотрим, к врачам каких специальностей нужно обращаться при болях за грудиной, обусловленных не сердечно-сосудистыми заболеваниями, а патологиями других органов и систем.
Если у человека после перенесенной гнойной ангины, скарлатины, тонзиллита или фарингита имеются несильные боли за грудиной и в левой половине грудной клетки, сочетающиеся с ощущением перебоев в работе сердца, а возможно и с отеками на ногах, одышкой и кашлем при физическом напряжении, болями, припухлостью и нарушением подвижности в суставах, то подозревается ревмокардит. В таком случае необходимо обращаться одновременно к врачам двух специальностей: ревматолог (записаться) + кардиолог или ревматолог + терапевт.
Если у человека появляются постоянные очень сильные боли за грудиной, не связанные с физическими нагрузками, приемом пищи и т.д., не снимающиеся обезболивающими препаратами, сочетающиеся с затруднением глотания, охриплостью голоса, потерей веса и общим плохим самочувствием, то подозревается рак пищевода. В таком случае следует обращаться к врачу-онкологу (записаться).
Если после или во время приема пищи или физической нагрузки возникают умеренные или жгучие боли за грудиной, усиливающиеся при наклоне тела вперед, уменьшающиеся в вертикальном положении, проходящие после отрыжки или рвоты, сочетающиеся с отрыжкой воздухом или пищей, срыгиваниями желудочным содержимым по ночам, быстрой насыщаемостью малым объемом пищи, рвотой (возможно с примесью крови), то подозревается грыжа пищеводного отверстия диафрагмы. В таком случае для первичного обследования необходимо обращаться к врачу-гастроэнтерологу или терапевту. А затем, после постановки диагноза, можно обращаться к хирургу (записаться) для оперативного лечения, если человек желает произвести хирургическое удаление грыжи.
Если у человека периодически появляются боли за грудиной давящего и сжимающего характера, продолжающиеся часами, волнообразно усиливающиеся и ослабевающие, устраняющиеся при приеме успокоительных препаратов (Валериана, Валидол, Корвалол и т.д.), не устраняющиеся приемом нитроглицерина, сочетающиеся с сердцебиением, страхом смерти, ощущением нехватки воздуха и многочисленными симптомами нарушения работы практически всех других органов (скачки артериального давления, колебания температуры тела, тошнота, рвота, запоры, поносы, головокружения, головные боли, бессонница, вялость, депрессия и т.д.), то подозревается вегето-сосудистая дистония. В таком случае необходимо обращаться к врачу-неврологу (записаться).
Если у женщины старше 45 лет периодически возникает боль за грудиной различного характера (тупая, давящая, режущая, колющая, разрывающая и т.д.) и силы (слабая, сильная и т.д.), не связанная с физической нагрузкой, продолжающаяся различный промежуток времени, не снимающаяся приемом нитроглицерина, сочетающаяся с сердцебиением, ощущением перебоев в работе сердца, одышкой в покое, головокружениями, головными болями, потливостью и другими многочисленными жалобами на фоне отсутствия патологии других органов и систем, то подозревается климактерическая кардиопатия. В таком случае необходимо, в первую очередь, обращаться к кардиологу и, дополнительно, к эндокринологу (записаться) и гинекологу (записаться).
Если у человека во время еды или вне связи с приемом пищи возникает сильная спастическая (сжимающая) боль за грудиной и слева от нее, распространяющаяся в спину, левую руку и левую половину нижней челюсти, продолжающаяся от нескольких минут до часов, устраняющаяся при приеме нитроглицерина и заглатывании воды, иногда сочетающаяся с ощущением жара в теле, потоотделением, дрожью в теле, то подозревается нарушение моторики пищевода. В таком случае необходимо обращаться одновременно к терапевту, гастроэнтерологу и кардиологу.
Поскольку боли за грудиной провоцируются различными заболеваниями, то при их появлении врачи могут назначать различные перечни анализов, которые индивидуально определяются в каждом конкретном случае в зависимости от сопутствующей симптоматики, так как именно она позволяет заподозрить ту или иную патологию. Рассмотрим, какие именно анализы и обследования могут назначить врачи при болях в грудине в сочетании с другими симптомами на фоне того или иного заболевания.

- Осмотр и выслушивание тонов сердца стетофонендоскопом (записаться);
- Общий анализ крови (записаться);
- Биохимический анализ крови (записаться) (общий белок, альбумин, мочевина, креатинин, билирубин, холестерин, триглицериды, липопротеины низкой и высокой плотности, глюкоза, активность АсАТ, АлАТ, ЛДГ, КФК, КФК-МВ и др.);
- Общий анализ мочи;
- Электрокардиография (ЭКГ) (записаться);
- Суточное мониторирование ЭКГ по Холтеру (записаться);
- Функциональные нагрузочные пробы (записаться) (велоэргометрия (записаться), беговая дорожка (записаться), добутаминовый тест, дипиридамоловый тест, чреспищеводная электростимуляция сердца);
- Эхокардиография (Эхо-КГ) (записаться);
- Коронарография (записаться);
- Сцинтиграфия.
Обычно врач назначает в первую очередь только анализы крови и мочи, выслушивает тоны сердца стетофонендоскопом, а также проводит электрокардиографию, эхокардиографию, суточное мониторирование ЭКГ по Холтеру, а также какой-либо один или два функциональных нагрузочных теста. Этих исследований вполне достаточно для диагностики стенокардии во всех случаях. Коронарография и сцинтиграфия назначаются в качестве дополнительных методов обследования, когда врачу нужно узнать больше информации о состоянии сердца и его сосудов, уточнить расположение сужений коронарных артерий и т.д.
- Общий анализ крови;
- Биохимический анализ крови (общий белок, альбумин, мочевина, креатинин, холестерин, триглицериды, липопротеины высокой и низкой плотности, билирубин (записаться), сиаловые кислоты, АсАТ, АлАТ, ЛДГ, КФК и т.д.);
- Ионограмма крови (калий, натрий, кальций, хлор, магний);
- Коагулограмма (АЧТВ, МНО, ПТИ, ТВ, фибриноген и др.) (записаться);
- Анализ крови на С-реактивный белок;
- Электрокардиография (ЭКГ);
- Эхокардиография (Эхо-КГ);
- Рентген грудной клетки (записаться);
- Бактериологический посев крови для выявления микроба-возбудителя миокардита;
- Определение микроба-возбудителя миокардита в крови методом ПЦР (записаться);
- Сцинтиграфия сердца;
- Магнитно-резонансная томография сердца (записаться).
Сначала назначаются анализы крови и мочи, а также ЭКГ, Эхо-КГ и рентген грудной клетки, позволяющие выявить наличие патологии миокарда, но не дающие сведений о воспалительной природе заболевания. То есть результат ЭКГ, Эхо-КГ и рентгена просто свидетельствует о наличии заболевания миокарда сердца. А анализы крови позволяют установить наличие воспалительного процесса в организме и понять, имеется ли параллельно с миокардитом нарушение свертываемости крови (по результату коагулограммы) или содержания микроэлементов (кальция, калия и др.). Затем, непосредственно для подтверждения миокардита, назначают либо сцинтиграфию, либо магнитно-резонансную томографию, причем последняя предпочтительнее, так как дает больше информации о состоянии сердца. И наконец, врач назначает либо бактериологический посев крови, либо анализ крови методом ПЦР для выявления патогенного микроорганизма, ставшего возбудителем инфекционно-воспалительного процесса в сердечной мышце.
Когда в периоды сильного волнения и переживания человека беспокоят боли за грудиной и в левой половине грудной клетки на уровне третьего-четвертого межреберья, которые не устраняются нитроглицерином, длятся в течение часов беспрерывно, сочетаются с учащенным сердцебиением, обмороками, то врач подозревает пролапс митрального клапана и назначает следующие обследования:
- Эхокардиография (Эхо-КГ);
- Фонокардиография;
- Электрокардиография (ЭКГ);
- Суточное мониторирование ЭКГ по Холтеру.
Назначаются все вышеуказанные обследования, так как они позволяют не только диагностировать пролапс митрального клапана, но и оценить состояние кровотока и осложнения. Если по результатам обследований пролапс митрального клапана спровоцировал осложнения (митральная регургитация II—III степени, аритмия), то дополнительно назначается велоэргометрия и электрофизиологическое исследование сердца.
Когда периодически ощущаются приступы давящих болей за грудиной, которые распространяются в левую половину груди, левую руку, левую лопатку и левую половину нижней челюсти, сочетаются с головокружениями, слабостью, повышенной частотой сердцебиения, пульсацией сонных артерий на шее и бледностью кожных покровов, то врач подозревает кардиомиопатию, и в таком случае назначает следующие анализы и обследования:
- Общий анализ крови;
- Биохимический анализ крови (холестерин, триглицериды, липопротеины высокой и низкой плотности, АсАТ, АлАТ, ЛДГ, КФК-МФ);
- Ионограмма крови (калий, натрий, хлор, кальций, магний, железо);
- Уровень гормонов щитовидной железы в крови (тироксина и трийодтиронина) (записаться);
- Концентрация адреналина и норадреналина в крови;
- Электрокардиография (ЭКГ) – позволяет выявить гипертрофию мышцы сердца, нарушения ритма и проводимости;
- Рентген грудной клетки (позволяет выявить расширение сердца, утолщение миокарда и застой в легких);
- Эхокардиография (Эхо-КГ) – позволяет выявить нарушение функции и гипертрофию миокарда;
- Магнитно-резонансная томография (позволяет увидеть состояние и строение всех отделов сердца).
При подозрении на кардиомиопатию врач назначает все вышеперечисленные анализы и обследования (кроме концентрации адреналина и норадреналина), так как они необходимы для постановки диагноза и отличения ее от других заболеваний сердца. Если по каким-либо причинам невозможно выполнить магнитно-резонансную томографию (записаться), то ее можно заменить мультиспиральной компьютерной томографией.
- Общий анализ крови;
- Анализ крови на ревмофактор (записаться) и С-реактивный белок;
- Анализ крови на титр АСЛ-О (записаться);
- Биохимический анализ крови (общий белок, альбумин, мочевина, креатинин, сиаловые кислоты, билирубин, холестерин, триглицериды, АсАТ, АлАТ, ЛДГ, КФК, КФК-МВ, липаза, амилаза и т.д.);
- Бактериологический посев из зева бета-гемолитического стрептококка группы А;
- Электрокардиография (ЭКГ);
- Эхокардиография (Эхо-КГ);
- Фонокардиография (ФКГ);
- Рентген (записаться) грудной клетки;
- Томография (компьютерная, мультиспиральная компьютерная или магнитно-резонансная).
При подозрении на ревмокардит сразу назначаются все вышеперечисленные анализы, а также электрокардиография, эхокардиография, фонокардиография и рентген грудной клетки, так как именно эти исследования позволяют поставить диагноз воспалительного процесса в тканях сердца и одновременно верифицировать его ревматическую природу. Если имеется техническая возможность, то также назначается томография, позволяющая оценить степень патологических изменений в тканях сердца, характер воспалительного процесса и его активность и т.д.
Когда человека беспокоят очень сильные боли за грудиной, не имеющие связи с физической нагрузкой и приемом пищи и т.д., не устраняющиеся приемом анальгетиков (обезболивающих), сочетающиеся с трудностью проглатывания пищи, слюны, воды и т.д., хриплым голосом, снижением массы тела, плохим общим самочувствием, то врач подозревает рак пищевода, и в таком случае назначает следующие анализы и обследования:
- Общий анализ крови;
- Биохимический анализ крови (общий белок, альбумин, мочевина, креатинин, сиаловые кислоты, билирубин, холестерин, триглицериды, АсАТ, АлАТ, ЛДГ, КФК, КФК-МВ, липаза, амилаза и т.д.);
- Ионограмма (калий, натрий, кальций, хлор и др.);
- Коагулограмма (МНО, АЧТВ, ПТИ, ТВ, фибриноген и т.д.);
- Общий анализ мочи;
- Рентген грудной клетки;
- Рентген пищевода с контрастным веществом (записаться);
- Эзофагоскопия (записаться) с забором биопсии (записаться) для гистологического исследования тканей опухоли;
- УЗИ брюшной полости (записаться);
- Томография (мультиспиральная компьютерная, магнитно-резонансная, позитронно-эмиссионная).
Для оценки общего состояния организма врач назначает анализы крови и мочи. Непосредственно для выявления опухоли назначаются рентген грудной клетки, рентген пищевода с контрастом, а также эзофагоскопия с забором биопсии. Причем рентгенологические исследования и эзофагоскопия позволяют только выявить наличие опухоли, а для подтверждения характера ее доброкачественности или злокачественности обязательно забирается биопсия с последующим гистологическим исследованием. По результатам биопсии ставится окончательный диагноз – рак пищевода или доброкачественная опухоль. После диагностики рака пищевода для выявления метастазов врач назначает УЗИ брюшной полости и томографию.
- Эзофагогастродуоденоскопия (ЭФГДС) (записаться) с забором биопсии тканей пищевода для гистологического исследования;
- Рентген пищевода;
- Манометрия для измерения давления нижнего сфинктера пищевода;
- Проба Бернштейна (введение в пищевод 0,1% соляной кислоты);
- Электромиография (записаться).
Основным диагностическим методом рефлюкс-эзофагита является эзофагогастродуоденоскопия и результат гистологического исследования биопсии, поэтому данные методы назначают в первую очередь и во всех случаях при подозрении на подобное заболевание. Если по результатам эзофагогастродуоденоскопии выявляется рефлюкс-эзофагит, а данными гистологического исследования биопсии он подтверждается, то диагноз рефлюкс-эзофагита считается подтвержденным. Далее для изучения функционального состояния пищевода врач может назначить электромиографию для изучения моторики (движений) пищевода, а также манометрию (измерение давления нижнего сфинктера пищевода), позволяющую понять, насколько неплотно смыкается сфинктер и как часто позволяет заброс содержимого желудка в пищевод. Рентген пищевода и проба Бернштейна в настоящее время назначаются редко, так как по диагностической ценности оба метода ниже эзофагогастродуоденоскопии. Но все же в некоторых случаях, например, когда ЭФГДС выполнить невозможно, эти методы применяются для диагностики рефлюкс-эзофагита.
Когда во время еды или физического напряжения появляются умеренные или сильные боли за грудиной, которые усиливаются при наклоне туловища вперед, уменьшаются при переходе в стоячее положение, после отрыжки или рвоты, сочетаются с частой отрыжкой воздухом или пищей, ночными срыгиваниями, рвотой (иногда с кровью), насыщением малым количеством пищи – врач подозревает грыжу пищеводного отверстия диафрагмы, и в таком случае назначает следующие анализы и обследования:
- Общий анализ крови;
- Биохимический анализ крови;
- Анализ кала на скрытую кровь;
- Рентген грудной клетки;
- Рентген пищевода и желудка с контрастным веществом;
- Эзофагогастроскопия с забором биопсии для гистологического исследования;
- Эзофагеальная манометрия (оценка состояния сфинктеров и двигательной активности пищевода);
- Внутрипищеводная и/или внутрижелудочная рН-метрия (записаться);
- Импедансометрия.
При подозрении на грыжу пищеводного отверстия диафрагмы в первую очередь назначаются анализы крови и анализ кала на скрытую кровь, рентгенологические исследования, эзофагогастроскопия с забором биопсии и эзофагеальная манометрия. Данных этих исследований достаточно для постановки диагноза и оценки степени патологических изменений тканей. Дополнительно, если имеется необходимость оценки содержимого желудка (например, в ходе гастроскопии были выявлены признаки гастрита или эзофагита), врач назначает рН-метрию и импедансометрию.
- Электрокардиография (ЭКГ);
- Электроэнцефалография (ЭЭГ) (записаться);
- Функциональные неврологические пробы (ортостатическая (записаться), с лекарственными препаратами).
Электрокардиография и электроэнцефалография назначаются с целью оценки тонуса вегетативной нервной системы, а функциональные неврологические пробы используются для оценки реакций вегетативной нервной системы. Далее, на основании результатов этих исследований, врач выставляет диагноз вегетососудистой дистонии и, как правило, не назначает других диагностических манипуляций, так как клиническая картина жалоб и полученные объективные данные исследований дают возможность точной диагностики. Если же у человека имеются сильно выраженные симптомы со стороны каких-либо органов, то может быть дополнительно назначено обследование такого органа для исключения его заболевания. Например, при кишечных коликах, запорах, поносах и т.д. назначается эзофагогастроскопия или колоноскопия (записаться) для исключения заболеваний кишечника и желудка.
Когда у женщин старше 45 лет периодически ощущаются сильные боли за грудиной любого характера (тупого, давящего, колющего, режущего, стреляющего и т.д.) и интенсивности (слабые, средние, сильные), никак не связанные с физическим напряжением, длящиеся различные промежутки времени, не устраняющиеся нитроглицерином, сочетающиеся с ощущением сердцебиения, перебоев в работе сердца, одышкой в состоянии покоя, головокружениями, головными болями, сильной потливостью и другими разнородными симптомами со стороны разных органов и систем – врач подозревает климактерическую кардиопатию, и для ее диагностики назначает следующие анализы и обследования:
- Общий анализ крови;
- Биохимический анализ крови (холестерин, триглицериды, липопротеины высокой и низкой плотности, АсАТ, АлАТ, ЛДГ, КФК-МФ);
- Ионограмма крови (калий, натрий, хлор, кальций, магний, железо);
- Концентрация гормоновщитовидной железы в крови (тироксина и трийодтиронина);
- Концентрация адреналина и норадреналина в крови;
- Общий анализ мочи;
- Электрокардиография (ЭКГ);
- Эхокардиография (Эхо-КГ);
- Рентген грудной клетки;
- Электроэнцефалография (ЭЭГ);
- Магнитно-резонансная томография (позволяет увидеть состояние и строение всех отделов сердца);
- Функциональные неврологические пробы (ортостатическая, с лекарственными препаратами).
При подозрении на климактерическую кардиопатию врач назначает сразу все вышеперечисленные анализы и обследования, так как они необходимы для оценки гормонального фона, состояния сердца, выявления в нем патологических изменений, нарушений его функционирования, а также расстройства работы вегетативной нервной системы. Кроме того, вышеперечисленные анализы и обследования необходимы для исключения серьезной патологии сердечно-сосудистой и эндокринной систем. Только если по результатам обследований не выявляются серьезные патологии сердца или эндокринных желез, врач ставит диагноз климактерической кардиопатии.
- Общий анализ крови;
- Биохимический анализ крови (общий белок, альбумин, мочевина, креатинин, сиаловые кислоты, билирубин, холестерин, триглицериды, АсАТ, АлАТ, ЛДГ, КФК, КФК-МВ, липаза, амилаза и т.д.);
- Ионограмма (калий, натрий, кальций, хлор и др.);
- Коагулограмма (МНО, АЧТВ, ПТИ, ТВ, фибриноген и т.д.);
- Общий анализ мочи;
- Рентген грудной клетки;
- Рентген пищевода и желудка с контрастным веществом;
- Эзофагогастродуоденоскопия (ЭФГДС) с забором биопсии тканей пищевода для гистологического исследования;
- Эзофагеальная манометрия (оценка состояния сфинктеров и двигательной активности пищевода);
- Электромиография;
- Электрокардиография (ЭКГ);
- Эхокардиография (Эхо-КГ);
- Суточное мониторирование ЭКГ по Холтеру;
- Велоэргометрия.
Поскольку нарушение моторики пищевода может провоцироваться как различными патологиями пищевода, желудка и сердца, так и функциональным спазмом органа, то при подозрении на такое состояние врач назначает все вышеперечисленные обследования – они необходимы для выявления заболевания, провоцирующего спазм пищевода. Если таковое заболевание в ходе обследования не выявляется, то нарушение моторики пищевода считается функциональным, то есть возникающим из-за несбалансированной работы вегетативной нервной системы, а не вследствие патологических изменений в тканях и органах.
Автор: Наседкина А.К. Специалист по проведению исследований медико-биологических проблем.
источник
Болезненные застои молока в груди, или лактостаз, — проблема, с которой сталкиваются множество кормящих женщин. Особенно актуально это в самом начале грудного вскармливания, когда лактация еще не установлена. Относиться легкомысленно и пренебрегать таким состоянием нельзя, но и впадать в панику не следует — грамотно и своевременно проведенные мероприятия по устранению лактостаза почти всегда помогают справиться с проблемой в домашних условиях.
Поскольку сам по себе лактостаз — это еще не заболевание, а лишь неприятное состояние, характеризующееся болезненными застоями в молочных железах, то и особо волноваться при первых болях не стоит. Но все же следует помнить, что вслед за лактостазом может последовать реальное заболевание — мастит. Лечение мастита, как и устранение лактостаза, проводится практически по одной и той же схеме: с помощью сцеживания и выполнения массирования груди. Традиционное лечение, подразумевающее прием лекарственных препаратов, как правило, кормящей маме с подобными проблемами не требуется.
Мастит у кормящей матери: симптомы и лечение: Лактационный (послеродовый) мастит – это воспалительное заболевание молочных желез, возникающее на этапе грудного вскармливания. Чаще всего болезнь встречается у первородящих женщин в первые недели лактации, а также в период отлучения от груди. Мастит во время грудного вскармливания вызывается патогенными микроорганизмами (золотистый стафилококк и стрептококк) — читать далее
Ситуация, которая требует посещение и консультацию врача — повышенная температуры тела. Однако и в этом случае следует придерживаться некоторых правил:
- Измерять температуру кормящим женщинам рекомендовано в локтевом сгибе (для получения более корректного результата);
- При повышении температуры следует проводить контрольное измерение, сразу же после сцеживания.
И только в случае, когда температура, измеренная в локтевом сгибе, не снижается и после сцеживания, можно говорить о воспалительных процессах внутри организма. В этой ситуации посещение врача необходимо и оправдано.
Обратить внимание на повышенную температуру рекомендовано мамам, которые родили своих малышей меньше 2 месяцев назад. Виной температуры в этом случае могут стать воспалительные процессы в матке. Как правило, такие состояния сопровождаются еще и неприятным характерным запахом выделений из влагалища. При совокупности этих симптомов: высокая температура и характерный запах следует незамедлительно провести УЗИ матки.
Широко распространено мнение, что лактостаз и мастит лечит маммолог. Однако это мнение не соответствует действительности, ведь маммолог — это доктор, определяющий новообразования в молочных железах, и борьба с застоями молока — не его специализация.
Что касается популярных последнее время консультантов по грудному кормлению, то эти специалисты помогут правильно прикладывать малыша к груди, подскажут, при необходимости, как сцеживать молоко, помогут подобрать удобные для мамы и малыша позы для кормления. Однако борьба с развившимся лактостазом или маститом — это не их компетенция.
Реальную, грамотную помощь при лактостазе способен предоставить хирург. Этот врач специализируется на устранении таких заболеваний, как мастит или абсцесс (осложненный мастит, подразумевающий хирургическое вмешательство). Однако не стоит бояться: как правило, операция — это крайний случай. А вот дать адекватные советы и помочь в кратчайшие сроки справиться с возникшими сложностями — все это под силу хирургу.
В случае, когда по каким-то причинам посещение хирурга невозможно, рекомендовано посетить женскую консультацию для встречи с акушером-гинекологом.
Грамотно оценить состояние женщины и ее молочных желез способен только доктор. Вовремя оказанная профессиональная помощь позволяет не допустить переход простых застоев молока в более серьезные заболевания.
Обычная схема лечения лактостаза заключается:
- в частом сцеживании груди, в которой наблюдается застой (учимся сцеживать грудь руками);
- проведении массажа (правильный массаж груди при кормлении (+видео));
- прикладывании теплых компрессов для лучшего выхода молока.
Лактостаз груди и его лечение: с лечением лактостаза, (если этот процесс еще не достиг критической точки), любая мама справится самостоятельно в домашних условиях. Все действия при этой проблеме призваны восстановить движение молока в закупоренном протоке — то есть попросту необходимо расцедить застой — читать подробнее
УНИКАЛЬНОЕ ВИДЕО: Лактостаз: как сцеживать молоко?
Что касается антибиотиков, то необходимость в таких препаратах возникает только в случае инфекционного (либо неинфекционного, но сопровождаемого трещинами на сосках) мастита. При этом существуют современные антибактериальные препараты, которые можно применять не прекращая грудное вскармливание.
Популярно также лечение лактостаза посредством физиотерапии — ультразвука.
По словам профессионалов, длительность лечения лактостаза составляет приблизительно 24 часа. Мастит лечат около 3 суток.
При лактостазе можно и нужно продолжать кормление малыша грудным молоком. Прием антибиотиков не должен стать препятствием к продолжению грудного вскармливания.
Желаем вам длительного и приятного грудного вскармливания!
ЧИТАТЬ ТАКЖЕ: Иногда у кормящих матерей болит грудь при кормлении ребенка. К этому симптому стоит отнестись внимательно, потому что он может быть предвестником серьезных заболеваний — почему болит грудь при кормлении ребенка? Причины и что делать?
Девочки привет! Сегодня я расскажу вам, как же мне удалось прийти в форму, похудеть на 20 килограммов, и, наконец, избавиться от жутких комплексов полных людей. Надеюсь, информация окажется для вас полезной!
Хотите первыми читать наши материалы? Подписывайтесь на наш телеграм-канал
источник