Мастопатия относится к числу наиболее распространенных женских заболеваний, ведь ею страдает от 60 до 90% всех представительниц прекрасного пола в мире. Она поражает и совсем юных, и зрелых, и находящихся на закате своей жизни женщин, но чаще всего встречается в возрастной группе от 20 до 50 лет, то есть в пределах детородного возраста. Во многом это связано с прямой зависимостью мастопатии от гормонального статуса женщины, а также наличием ряда гинекологических заболеваний, проблем с эндокринной системой, в частности, со щитовидной железой, а также печенью и поджелудочной. Очень важно своевременно начать качественное лечение, а для этого необходима правильная диагностика.
Заподозрить наличие мастопатии у себя может каждая женщина, но не всегда чувства могут сразу приравниваться к наличию заболевания.
Многие женщины жалуются на возникновение перед менструациями следующих неприятных ощущений:
- Чувство тяжести, напряженности в груди.
- Повышенная болезненность молочной железы.
- Высокая чувствительность даже при легком прикосновении, грудь болезненно реагирует.
- Визуально заметное увеличение размеров молочных желез, которые кажутся как бы набухшими, отечными.
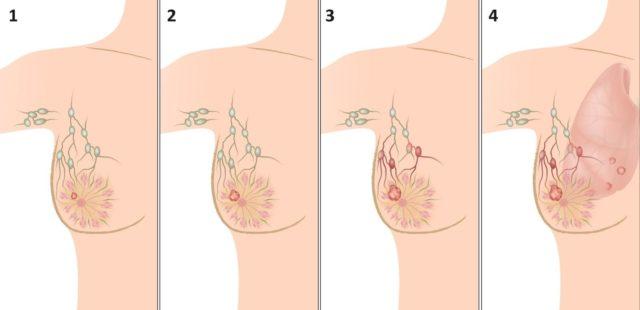
- К числу признаков мастопатии, которые можно определить на ощупь, относятся уплотнения и узлы, прощупывающиеся в молочной железе. Они могут быть маленькими и быть распределенными по всей груди (диффузная мастопатия) или же определяться как один или несколько узлов, которые могут быть достаточно большими (узловая мастопатия).
- Выделения из соска, которые чаще всего имеют вид грудного молока или молозива, а в некоторых случаях становятся темными или кровянистыми, что является очень тревожным признаком.
Основными методами диагностики в лечебных учреждениях считаются следующие:
- УЗИ.
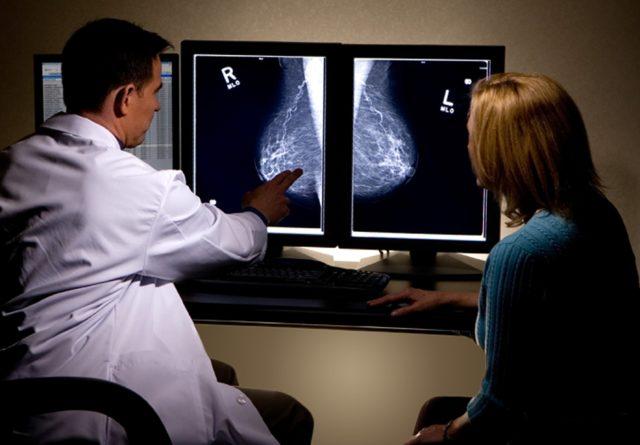
- Маммография.
- Компьютерная томография.
- При подозрении на более серьезные заболевания или для уточнения результата врач может назначить биопсию (пункцию) подозрительного участка молочной железы.
- Мазок — проба отделяемого из соска.
- В ряде случаев рекомендованы дополнительные исследования, например, анализы гормонов в крови пациентки.
Важным способом диагностики является анамнез. В результате опроса врач выясняет, имеют ли изменения в молочной железе физиологическое происхождение, связанное с менструальным циклом, с возможными травмами или последствиями хирургического вмешательства, другими проблемами или же вызваны развитием мастопатии. Особенно важно сообщить специалисту о возможных заболеваниях щитовидной железы и других эндокринных органов, об имеющихся абортах и длительности грудного вскармливания, применении гормональных препаратов, включая оральные контрацептивы. Все эти сведения, а также многие другие вместе с данными обследований и анализа крови дадут врачу возможность точно определить наличие мастопатии в ее конкретной форме.
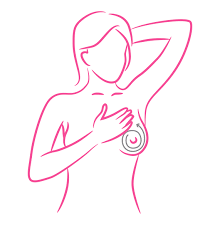
Все женщины со школьного возраста отлично знают, какую важность имеет регулярное самообследование груди. Оно помогает на самых ранних стадиях диагностировать различные проблемы с грудью и вовремя начать необходимое лечение.
Нужно поднять руку над обследуемой железой, закинуть ее за спину, а свободной рукой мягко, но тщательно прощупать грудь. Затем обследование проводится в той же последовательности с другой молочной железой.
Насторожить должны следующие явления:
- Появление болей и нагрубаний не только перед месячными, но и в другие дни цикла.
- Появление выделений из соска.
- Изменение формы соска.
- Появление уплотнений и узлов в ткани молочной железы. Особенную тревогу должны вызвать плотные образования с неровными краями — это характерные признаки рака. У мастопатийных узлов обычно гладкие, ровные края.
- Выраженная асимметрия органов.
- Покраснения, высыпания, изъязвления на коже молочной железы, втянутые или выпуклые участки, любые изменения на коже.
источник
По статистике, 9 из 10 женщин сами замечают изменения, затронувшие молочные железы. И это вполне логично, ведь никто не знает лучше женщины, как её грудь выглядит обычно и что может потребовать внимания. Но отметим, что это уместно как описание только тех женщин, которые овладели самодиагностикой и регулярно проводят её – это самый простой и доступный метод обнаружения проблем молочной железы.
Американский институт акушерства и гинекологии рекомендует проводить такой самоосмотр – этой рекомендации придерживается огромное количество женщин в Штатах и других развитых государствах.
Идеальное время для проведения самообследования – 5-6 день после начала месячных, желательно в одно и то же время каждый месяц. Это время считается оптимальным, поскольку именно тогда заметны структурные и размерные изменения груди, молочная железа наиболее расслаблена. Если у вас уже наступила менопауза, тогда проводите в любой день месяца, только соблюдайте интервал и в следующем месяце проверяйте в тот же день.
Чаще, чем один раз в календарный месяц, проводить самоосмотр не нужно: изменения станут слишком несущественными, чтобы их можно было заметить.
Постарайтесь установить хорошее освещение. Расслабьтесь, успокойтесь и не настраивайте себя на плохое – это обыкновенная гигиеническая процедура, как чистка зубов. К тому же, доброкачественные новообразования груди встречаются значительно чаще злокачественных.
Несмотря на то, что этапов целых 6, при грамотном проведении они занимают совсем немного времени. При регулярной практике самообследование будет проходить ещё быстрее.
2 этап. Осмотрите общий внешний вид груди в положении стоя с помощью зеркала. Вы должны стоять спокойно и свободно. Обратите внимание на форму груди, контуры, нет ли изменений. Отметим, что если одна грудь немного больше другой, это не причина обращаться к врачу: тело человека несимметрично. Затем поднимите руки и посмотрите на то, как грудь смещается: не появляются ли втягивания, западания.
Если вы заметили какие-то изменения, не тяните с походом к врачу. Не ставьте себе диагноз и не занимайтесь самолечением. Помните, что чем раньше вы обратитесь к специалисту, тем легче и быстрее будет лечение.
источник
Обнаружить болезнь женщина может сама. Как на ощупь определить мастопатию? Ей достаточно обратить внимание на ряд характерных для мастопатии симптомов:
- наличие узелковых новообразований при самостоятельной пальпации;
- появление яркой венозной сетки на любой из части молочных желез;
- изменение окраски сосков, причем цвет может значительно отличаться на каждой из груди;
- непонятное покалывание, особенно при ношении белья;
- наличие выделений из сосков при легком нажатии на них;
- нарушение менструального цикла;
- болевые ощущения в молочных железах независимо от времени цикла.
Симптомы и признаки мастопатии могут быть связаны не только с половой системой.
При воспалительных процессах в груди начинают страдать лимфоузлы в подмышечной зоне.
Они могут значительно увеличиться, появятся болевые ощущения. Такая же реакция может появиться у шейных лимфоузлов.
Обследование груди пальпацией должно проводиться строго на 7-9 день цикла.
На 7-9 день цикла молочные железы наиболее чувствительны к обследованию пульпацией, так как гормональный фон приходит в идеальное состояние, а лишняя жидкость в тканях отсутствует.
Читайте подробнее о следующих симптомах мастопатии:
А также о симптомах фиброзно-кистозной мастопатии вы можете прочитать здесь.
Для постановки точного диагноза следует провести медицинские обследования. Они включают в себя личный осмотр у маммолога и исследования тканей груди.
Рассмотрим методы обследования:
- Пальцевое обследование. В положении стоя специалист аккуратно проведет визуальный и ручной осмотр.
Дополнительно следует проверить грудь в положении лежа. При появлении сомнений он дает направление на маммографию.
Мастопатия — болезнь, которая опасна для всех женщин. Особенно после 40 лет следует каждый год обращаться к специалисту даже при отсутствии симптомов. Довольно часто болезнь может протекать бессимптомно. - Метод рентгенографии. По-другому этом способ называется маммография. Он проводится на специальном аппарате стоя. Рентгеновскими лучами лаборант просветит молочную железу. Если в ней имеются существенные изменения, на фотографии появятся затемненные участки со следами патологических процессов. Метод постепенно уходит в прошлое, так как он не может зарегистрировать мелкие новообразования. Также для анализа имеется множество противопоказаний, среди которых возраст до 35 лет, период вынашивания ребенка и кормления грудью.
- Ультразвуковое исследование. Такая диагностика при мастопатии намного информативнее маммографии и позволяет выявить новые образования размером в 1 мм. Такой подход позволяет начать раннюю диагностику мастопатии. УЗИ дает более точную картину контуров новообразований.
Если диагноз «Мастопатия» был подтвержден, следует начинать проводить лабораторное исследование. Только при их помощи можно точно назначить терапию и поставить степень развития и тип мастопатии.
Они состоят из забора материала на биопсию и последующую цитологию. Биопсия проводится при помощи длинной иглы, которая вводится в пораженные ткани молочной железы.
Через медицинский шприц берется небольшое количество материала.
Его отправляют на цитологию. При помощи высокоточного микроскопа лаборант определяет качество ткани, есть ли в них злокачественные процессы.
Дополнительно следует провести измерение гормонального фона женщины. При появлении мастопатии он будет серьезно нарушен. Возможно, что при лечении расстроенного гормонального фона наступит облегчение текущего заболевания и исчезнет его симптоматика.
Читайте тут о том, какие анализы нужно сдавать при мастопатии.
А также можно ли делать массаж при мастопатии? Узнайте ответ в статье.
Мастопатия может поразить не только женщину, но также мужчину и ребенка. Так как возраст пациента не играет существенной роли, женщинам осмотр следует проводить каждый цикл. Мужчина и дети должны обращать внимание на визуальные изменения в цвете и структуре груди.
Теперь вы знаете, как обнаружить мастопатию. Болезнь реально заметить на ранних стадиях. Но ее лечение следует начинать сразу после постановки диагноза, чтобы сохранить своей здоровье и не позволить развиться тяжелым стадиям заболевания.

Мастопатия — это доброкачественное заболевание молочной железы, которое проявляется разрастанием тканей груди, болью, а иногда и выделениями.
Это самая распространенная патология молочной железы. По статистике недуг встречается у 60-90% женщин, преимущественно репродуктивного возраста. Самые характерные симптомы мастопатии:
боли в молочной железе, болезненность при прикосновении к груди;
ощущение увеличения объема молочных желез;
Если какие-либо из перечисленных симптомов вы заметили у себя, запланируйте посещение женской консультации или кабинета маммолога в ближайшее время.
Насколько вы подвержены заболеванию можно узнать, ответив на следующие вопросы:
У ваших ближайших родственниц по материнской линии есть доброкачественные и злокачественные заболевания молочных желез?
У вас имеются эндокринные заболевания?
Вы регулярно подвергаетесь стрессам?
У Вас лишний вес? При нарушении жирового обмена, особенно в сочетании с сахарным диабетом 2 типа и гипертонической болезнью, частота гиперпластических процессов молочных желез резко возрастает.
У вас были аборты или самопроизвольные выкидыши на ранних сроках беременности (внезапное прекращение гормонального воздействия на молочные железы является фоном для их патологических изменений)?
Вы не кормили ребенка грудью после родов или кормили слишком мало (менее полугода) либо слишком долго (более полутора лет)?
Если совпали хотя бы три пункта, обязательно обратитесь к маммологу.
Первым делом доктор проведет осмотр (визуальный и пальпацию), отправит на маммографию или УЗИ молочных желез, эндокринологическое обследование и возможно обследование желудочно–кишечного тракта и печени. Если диагноз «мастопатия» будет подтвержден, то назначит лечение.
Худшее, что может вас ожидать – это хирургическое вмешательство или гормонотерапия. Но на начальных стадиях заболевания (а чаще всего так и бывает) вполне достаточно щадящих методов, которые включают в себя:
1. Специальную диету, которая ограничивает прием таких продуктов, как кофе, чай, шоколад, какао или полный отказ от их употребления, что может существенно уменьшить боли и чувство напряжения в молочных железах. Рекомендуется также пища богатая клетчаткой и достаточное количество жидкости (1,5–2 л в сутки).
2. Витаминотерапию. Витамины усиливают активность действующих лекарственных средств, устраняют или ослабляют побочные эффекты, налаживают деятельность нервной системы, укрепляют иммунитет. Для лечения мастопатии наиболее часто применяют витамины А, Е и группы В или комплексные поливитаминные препараты.
3. Натуральные лекарственные препараты.

Фиброзно-кистозная болезнь может беспокоить женщину неприятными ощущениями в груди, ее набуханием, выделением жидкости из сосков, а может и не иметь никаких серьезных проявлений, протекать в скрытой форме.
Необходимо всегда помнить о том, что любые изменения в молочной железе, даже самые незначительные, кажущиеся пустяковыми — повод показать их доктору.
В домашних условиях мастопатия определяется с помощью ежемесячного осмотра и пальпации груди. О том, как правильно это делать, расскажет медработник. Также схему проведения самостоятельной диагностики легко найти в интернете. Заметим только, что процедуру желательно проводить после менструации, на первый-второй день.
Если в результате самостоятельного осмотра женщина обнаружила в груди какие-либо уплотнения, заметила изменения в размере, форме, цвете молочных желез, сосков и ареолов, то нужно отбросив весь страх и панику, пойти к врачу. Все эти симптомы не обязательно говорят о том, что у нее рак. Они могут свидетельствовать о различных проблемах в груди, в том числе и о мастопатии. Важно помнить, что ранняя диагностика — в сотни раз увеличивает успех лечения.
Доктор для постановки точного диагноза проведет ряд дополнительных обследований. Ведь симптомы мастопатии часто можно спутать с другими патологиями. В частности назначат маммографию, узи. Если на них будут обнаружены кистовые образования, то пациентке сделают пункцию, то есть забор тканей с помощью обыкновенного шприца. Эти ткани будут исследоваться на предмет их доброкачественной или злокачественной природы. По результатам анализов ставится конечный диагноз.
Лечение мастопатии всегда индивидуальное. Учитываются такие факторы, как возраст, причина заболевания, наличие других проблем со здоровьем, генетическая предрасположенность. В некоторых случаях могут порекомендовать в качестве профилактической меры, для подстраховки удалить доброкачественные кисты. В других — назначают лекарственные препараты, фитотерапию, физиолечение, диету. Многое зависит и от настроя пациентки, ее уверенности в победе.
источник
К сожалению, на первые признаки, свидетельствующие о развитии мастопатии, многие женщины попросту не обращают внимание. И совершенно напрасно, ведь периодические боли в груди, припухлости и уплотнения молочных желез являются прямым указанием для обращения к врачебной помощи. Именно такие первые симптомы помогают специалистам вовремя распознать этот опасный недуг и назначить эффективное лечение.
Мастопатия — это доброкачественное фиброзно-кистозное заболевание, которое проявляется изменением структуры молочных желез. Характеризуется данная проблема патологическим разрастанием тканей, составляющих женскую грудь. Сегодня мастопатия в той или иной форме встречается практически у каждой второй молодой женщины. В большей степени ей подвержены дамы от 30 до 50 лет. Лечится это заболевание «долго и нудно», поэтому очень важно своевременно распознать проблему и обратиться к врачу. О том, какие признаки указывают на развитие патологии, расскажут наши эксперты.
Женщины, у которых развивается такая проблема, чаще всего жалуются на боли в груди, набухание молочных желез, их отечность. Как правило, дискомфортные ощущения возникают незадолго до наступления менструации. С началом критических дней подобная симптоматика быстро проходит.
На ранней стадии мастопатии при самостоятельном осмотре молочных желез можно прощупать едва заметные уплотнения или узлы, которые отличаются болезненностью. Пальпацию груди необходимо проводить каждый месяц всем женщинам старше 30 лет. Это позволит заметить начало развития мастопатии по первым признакам недуга.
На что следует обратить внимание при самостоятельном обследовании молочных желез? Если вы ощущаете тупые, ноющие боли в груди, которые отдают в подмышечную впадину, или же грудь сильно набухла, то обязательно обратитесь к врачу. Тяжесть в молочных железах, некое чувство распирания и переполненности в этой области, существенное увеличение подмышечных лимфатических узлов — все это признаки мастопатии.
Не стоит недооценивать опасность развития недуга, поскольку бездействие при таком состоянии может принести существенный вред женскому здоровью. Дело в том, что при несвоевременном лечении мастопатия может перерасти из доброкачественной в злокачественную опухоль. Дальнейшее развитие событий, к сожалению, спрогнозировать сложно. Поэтому если вы не хотите лишиться груди или и вовсе погибнуть от болезни, то при малейших подозрениях развития мастопатии обращайтесь за помощью к маммологу. На ранних стадиях болезнь можно вылечить, поэтому шансы на полное выздоровление есть у каждой женщины, следящей за своим здоровьем.
Это очень простая, безопасная и совершенно безболезненная процедура, которая в большинстве случаев играет решающую роль и уберегает женщину от многих проблем.
- Встаньте перед зеркалом, оголив торс, и внимательно рассмотрите свои соски. Они должны быть симметричными, без втяжений или язв. Западение соска чаще всего свидетельствует о развитии мастопатии. Любые изменения в былой форме груди, в ее размере и положении соска должны вас насторожить.
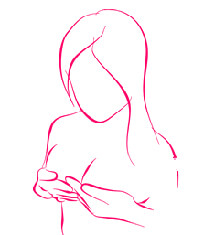
- Аккуратно ощупайте молочные железы, как в положении лежа, так стоя или сидя. Для этого круговыми движениями в направлении часовой стрелки проведите пальпацию сначала одной, затем второй груди. Захватите также область подмышек.
- При осмотре молочных желез легонько нажмите кончиками пальцев на сосок, который должен с легкостью поддаться вашим манипуляциям. Если из него начала сочиться жидкость — обратитесь к врачу.
Любые уплотнения или узелки, обнаруженные в ходе обследования груди, являются прямым показанием для консультации маммолога.
Что касается профилактики развития фиброзно-кистозного заболевания, то основными правилами ее являются: отказ от вредных привычек, защита груди во время загара под прямыми лучами солнца, минимальное посещение сауны и бани, массажных кабинетов, исключение приема лекарств, предназначенных для увеличения бюста, — такая косметика оказывает крайне негативное воздействие на ткани молочных желез.
Ну, и последнее: если вы достигли 30 лет, то заведите полезную привычку раз в год посещать маммолога, даже если грудь вас совершенно не беспокоит. Лучше перестраховаться!
источник
В Древней Греции мастопатию называли «страданием груди». Сегодня более половины женщин на земле, к сожалению, знает об этих страданиях. Болезнь развивается постепенно из-за гормонального дисбаланса. Её коварство состоит в том, что на ранней стадии она в большей части случаев не беспокоит женщину, исподволь переходя в более тяжёлую стадию, вплоть до онкологии.
В силу распространённости заболевания, которое может затронуть почти каждую женщину, врачи настоятельно рекомендуют им самостоятельно отслеживать все изменения в грудных железах. Существуют памятки, в которых рассказывается про мастопатию, как определить ее развитие и прописаны правила самообследования.
Обязанность проходить один раз в год обследование у гинеколога, что проверяется при обращении к любому врачу, – не чья-то прихоть, а насущная необходимость, благодаря которой на ранних стадиях выявляются многие опасные заболевания.
Женщина может не знать о правилах обследования своих молочных желез хотя это и важно, но основные признаки этого заболевания ей должны быть известны. Они проявляются периодическими болями и нагрубанием грудей, появлением уплотнений.
Врачи считают, что заслуга пациентов в ранней постановке диагноза мастопатии очень значима, ведь в большинстве случаев симптомы болезни обнаруживаются самими женщинами, а докторам остаётся подтвердить или опровергнуть их опасения.
На ранней стадии можно обнаружить следующие признаки мастопатии:
- ощущения боли в груди во 2-й части менструального цикла, в начале месячных;
- объём грудей увеличивается, они становятся тверже обычного;
- тяжесть в молочных железах, сопровождающаяся дискомфортом;
- раздражительность и депрессия.
На более поздних стадиях развития мастопатии свойственны такие симптомы, как:
- постоянные ощущения боли в груди, достаточно сильные, которые появляются в любое время менструального цикла;
- увеличенный объём грудных желез, их тяжесть;
- болезненные ощущения при касании груди;
- боль в районе подмышек;
- из сосков могут появляться выделения, напоминающие молозиво.
Зачастую такие признаки вполне укладываются в описание предменструального синдрома, поэтому женщины списывают их на приближающиеся месячные. Однако такие признаки говорят о развитии патологии и должны вызывать настороженность. Особенно это касается пациенток, входящих в группу риска и имеющим предрасположенность к мастопатии — женщинам с гипертонией и диабетом, лишним весом, находящимся в климактерическом периоде, а также тем, у кого первые роды произошли в возрасте после 30 лет.
Самое важный момент для излечения мастопатии — это её своевременное выявление. Чем раньше у женщины диагностируется мастопатия, тем скорее и легче пройдёт процесс излечения от болезни.
Согласно рекомендациям врачей, самостоятельное обследование необходимо проводить ежемесячно, всегда в определённый день.
Наиболее объективными результаты самообследования будут на пятые или шестые сутки менструального цикла, потому что именно тогда железы более расслаблены. При отсутствии менструаций, например, если женщина находится в менопаузе, ей нужно назначить себе какой-то один календарный день месяца для обследования.
Существуют определённые правила, согласно которым следует проводить самостоятельное исследование состояния молочных желез. О том, как определить мастопатию, должно быть известно каждой женщине.
Начинать процесс необходимо с внимательного осмотра бюстгальтера. Женщину должно насторожить присутствие на нём пятнышек разного цвета, особенно если они будут кровянистыми, молочно-жёлтыми, зеленоватыми. Это свидетельствует о выделениях из сосков — явном признаке развивающейся мастопатии. Отнестись к этому нужно серьёзно даже при незначительных, незаметных глазу выделениях.
Следующим шагом будет общий осмотр грудных желез. Нужно раздеться по пояс и, стоя с опущенными руками, осмотреть груди на наличие каких-либо изменений. Смотреть на их объём, очертания, величину и симметричность. Небольшая асимметричность расположения сосков и отличие грудей по объёму считается нормой.
Затем с заведёнными за голову руками повернуться в обе стороны (налево, направо). Отметить, есть ли изменения объёма, контуров желез, смещений их в сторону. Отслеживать любые возможные возвышения, западания, втягивающуюся кожу или соски. Повторить эти действия необходимо в состоянии лежа. Особенно это актуально для женщин, имеющих большую грудь, так как вертикальное положение усложняет исследование.
Далее нужно провести осмотр кожных покровов на отсутствие покраснений и проверить эластичность кожи, которая определяется тем, насколько легко её можно собрать в складку.
Следующий этап — проверка наличия мастопатии на ощупь. Делать это нужно в положении стоя. Ощупывания проводить руками, подушечками пальцев, которые перед этим смазать кремом либо мылом.
Пальпацию вести по направлению от ключицы, передвигаясь к грудинно-рёберным частям. Потом от грудины нужно продвигаться к подмышечным впадинам, чтобы не пропустить увеличенных лимфатических узлов.
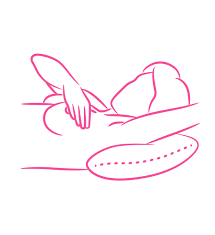
Ощупывать груди нужно не только стоя, но и в положении лёжа на твёрдой и ровной поверхности.
Исследуя правую грудь, руку необходимо положить под голову, а другой рукой ощупывать эту железу. С левой молочной железой поступить аналогичным образом, поменяв руки. Исследовать грудь следует по спирали, делая круговые движения пальцами, направляясь к соскам.
Закончить обследование нужно анализом состояния сосков, их внешнего вида, цвета и формы. Поверхность должна быть без трещин, обычного цвета. Затем следует произвести надавливание на сосок с помощью большого и указательного пальцев на предмет наличия каких-либо выделений.
Чтобы получить достоверный результат обследования молочных желез женщина должна знать, как правильно их ощупывать. Левая железа пальпируется правой рукой и наоборот. Мысленно следует разделить грудь на четыре сектора и провести по центру соска две перпендикулярные линии. От верхнего наружного сектора к подмышке выделяется еще один участок треугольной формы, условно называемый «крыльце». Крыльцу и верхне-наружному сектору, расположенному у подмышек, нужно уделить особое внимание.
Ощупывание нужно начинать с этого места, продвигаясь по часовой стрелке, обследуя сначала молочные железы поверхностно, затем с усилением нажима для изучения глубоких слоёв. Подушечками пальцев делаются медленные перебирающие движения без сильного надавливания.
Обнаружение любого, даже незначительного изменения при обследовании должно стать сигналом к срочному посещению врача. Для себя женщина может сделать предварительные выводы по результатам самостоятельного осмотра. Если она обнаружила мелкие узелки, то наверняка так проявилась диффузная мастопатия. Она является начальной стадией заболевания, которая быстро излечивается медикаментозными средствами, гормональными и негормональными.
Имеет значение, какие края имеют обнаруженные узелки. Про ровные и гладкие уплотнения можно сразу сказать, что они мастопатийные, а при появлении неровных уплотнений под кожей груди визит к врачу должен быть быстрым, так как возможен вариант со злокачественной опухолью.
Но даже в худшем случае всегда есть шанс излечить болезнь. Со своевременно обнаруженной опухолью сегодня врачам удаётся справиться с помощью микрооперации.
Основной определяющий момент в профилактике любого вида мастопатии — ведение каждой женщиной активного образа жизни в сочетании со сбалансированным питанием. Необходимо употреблять большое количество свежих овощей и фруктов, минимизировать присутствие в меню тяжёлой, жирной пищи, солений и копченостей, а также уменьшить потребление мучного.
К другим мерам, предохраняющим от развития этого заболевания, относят здоровый сон, регулярную половую жизнь. Женщина с крепкой иммунной системой имеет меньше шансов заболеть мастопатией, поэтому нужно поддерживать её с помощью витаминов, кальция, железа и йода.
Важно, чтобы в жизни женщины было минимальное количество стрессовых ситуаций. Так как редко кому удаётся прожить без негативных событий, нужно уметь справляться с ними грамотно — принимать успокаивающие препараты или посещать психолога, не допуская депрессии, которая часто провоцирует мастопатию. Чтобы защитить грудь по максимуму, женщинам нужно беречь свои грудные железы, тепло одеваясь в холодное время года. Бюстгальтер должен подбираться особенно тщательно, по размеру груди и ее форме, чтобы поддерживать и надежно защищать от травмирования.
И самое важное для всех женщин — не забывать о самоконтроле. Мнения врачей сходятся в одном — самостоятельное обследование грудных желез должно быть регулярным, чтобы не пропустить начало развития мастопатии или более серьёзных процессов.
Рассказ маммолога-онколога о мастопатии смотрите в видео ниже:
источник
Мастопатия – это патологическое изменение тканей молочных желез, имеющее фиброзно-кистозный характер. В груди происходит формирование мелкозернистых уплотнений, которые чаще всего являются болезненными. Образования имеют доброкачественное происхождение, однако расцениваются врачами как фактор риска развития онкологического заболевания, поскольку не исключена возможность малигнизации процесса.
Мастопатия – это термин собирательный, он объединяет в себе целую группу патологий. Все эти нарушения связаны с изменениями в молочных железах, при которых наблюдается дисбаланс соотношения между соединительной и эпителиальной тканью. ВОЗ в 1984 году классифицировала мастопатию, как фиброзно-кистозную болезнь.
Статистика говорит, что риск развития этого заболевания существенно увеличивается после того, как женщина переступит сорокалетний возрастной рубеж. У молодых пациенток мастопатия, обусловленная различными причинами, диагностируется в 30-45% от общего числа болезней груди. Кроме того, женщины, имеющие в анамнезе множество гинекологических заболеваний, в 70-95% случаев страдают и от мастопатии тоже.
Развитие болезни напрямую зависит от нейрогуморальной регуляции. Известно, что за развитие и рост молочных желез отвечают многочисленные гормоны. Наибольшее значение в этом плане имеют эстрогены, пролактин, прогестерон и соматотропный гормон. От их соотношения в организме напрямую зависит состояние женской груди. Когда наступает гормональный дисбаланс, тогда и повышается риск развития мастопатии.
Степень выраженности симптоматики мастопатии зависит от того, какая форма заболевания у женщины. Значение имеет также ее эмоциональное состояние, наличие сопутствующих патологий и даже особенности характера.
Болезненные ощущения в груди могут быть разной степени выраженности, варьируется их характер и интенсивность. Начальные этапы мастопатии проявляются болями, которые возникают в молочных железах лишь перед очередной менструацией. Большинство женщин не обращают на них внимания, считая это явление частью предменструального синдрома. Боли могут быть тупыми, ноющими, тянущими, острыми. Иногда к груди даже невозможно прикоснуться. Болезненные ощущения возникают в результате того, что в венах застаивается кровь, окружающие ткани отекают, и это приводит к увеличению груди в объеме. Кроме того, фиброзные разрастания оказывают давление на нервные окончания, пронизывающие молочные железы. Когда менструация завершается, боль исчезает. По мере прогрессирования мастопатии боль начинает преследовать женщину постоянно с тенденцией к нарастанию перед очередными месячными. Это отрицательно сказывается на самочувствии: нарушается сон, появляется чрезмерная раздражительность, немотивированная агрессия на фоне лабильности психики. Боль может иррадиировать в руку или лопатку. Тем не менее, до 15% женщин отмечают, что на начальном этапе мастопатии боли их не беспокоили. Притом у них диагностируют патологические образования значительной степени выраженности. Ученые связывают это с различным порогом болевой чувствительности и индивидуальными особенностями разветвления нервной системы молочных желез у женщин.
Нагрубание груди во второй фазе менструального цикла. Этот симптом обусловлен венозным застоем в сосудистой системе молочных желез. Соединительная ткань может отекать настолько, что женщина отмечает увеличение желез на 15%. Грудь при этом становится гиперчувствительной, пациентки резко реагируют на попытку пальпации.
Выделения из сосков различной интенсивности . Возможно их появление только после надавливания на сосок. Но иногда выделения бывают достаточно выраженными, и чтобы их обнаружить, не требуется прикладывать какие-либо усилия. Что касается консистенции, то она варьируется. Цвет может быть белым, зеленоватым, коричневым, кровянистым или отсутствовать вовсе – в этом случае выделения прозрачные. Особую опасность представляют именно выделения, содержащие примеси крови. Они могут указывать на злокачественные процессы, происходящие в железе. Однако не стоит игнорировать даже прозрачные выделения – при их обнаружении необходимо обращаться к врачу. Женщине нужно помнить: в норме выделения из сосков отсутствуют (если нет беременности и лактации). Любые выделения из груди в другой период указывают на то, что молочные протоки вовлечены в патологический процесс.
Появление узлов – одного или нескольких. Если при пальпации груди обнаруживается уплотнение, это является поводом для немедленного обращения к маммологу.
Признаки мастопатии могут варьироваться в зависимости от ее формы:
Диффузный фиброаденоматоз. Чаще всего этот вид мастопатии диагностируется у женщин в молодом возрасте. Во время обследования обнаруживаются увеличенные молочные железы с нагубанием. Кроме того, прощупывается мелкая зернистость. Грудь чаше болезненная, ее дольчатость сильно выражена. Для снятия болей женщине могут потребоваться анальгезирующие препараты.
Мастопатия узловая . Если диффузная мастопатия не была подвергнута своевременному лечению, то она переходит в узловую форму. Во время пальпации прощупываются отдельные уплотнения или кистозные образования. Уплотнения не имеют четких границ, дольчатость не прощупывается.
Иногда обнаруживаются достаточно крупные узлы, вплоть до 70 мм . На кисту указывает наличие явной границы с четкими контурами, притом, связи образования с окружающими тканями нет. Форма кисты чаще овальная или округлая.
Все этиологические факторы, оказывающие влияние на развитие заболевания, в той или иной степени связаны с гормональным дисбалансом, происходящим в организме женщины. В первую очередь, это нехватка прогестерона, дисфункция яичников, а также повышение уровня эстрогена до крайне высоких или относительно высоких значений. Ведь именно эстрогены способствуют разрастанию эпителия путем его деления в млечных ходах и альвеолах желез. Кроме того, эстрогены оказывают влияние на усиление активности фибробластов, которые также провоцируют деление стромы желез.
В механизме развития мастопатии имеет значение повышенный уровень простагландинов и гиперпролактинемия. Пролактинемия способствует тому, что ткани молочных желез становятся более восприимчивыми к эстрогенам.
Важно понимать, что даже при существующем гормональном дисбалансе мастопатия молочной железы не начнет развиваться стремительно. Для манифестации заболевания потребуется несколько лет постоянного влияния факторов риска и их взаимодействие друг с другом.
К причинам, способным спровоцировать мастопатию, относятся:
Раннее половое созревание и раннее начало менструаций. Особенно опасно менархе, возникшее до достижения девочкой возраста 12 лет. Это способно спровоцировать ускоренную гормональную перестройку, что в итоге негативно скажется на состоянии молочных желез.
Позднее наступление менопаузы. Как правило, если месячные у женщины прекращаются в возрасте старше 55 лет, это негативно сказывается на тканях молочных желез. Патологические процессы провоцируются слишком длительным воздействием гормонов.
Нарушение естественного хода беременности – ее прерывание. Это приводит к тому, что в организме женщины происходит резкий спад гормонов и полная перестройка гормонального фона. Причем неважно, как именно произошло прерывание беременности: случился у женщины выкидыш, или она сделала аборт.
Полное отсутствие беременностей и родов в течение жизни.
Отказ от кормления ребенка грудью, либо непродолжительный период лактации с ее искусственным завершением.
Наследственный фактор. Особое значение в этом плане имеет наличие любых заболеваний груди (доброкачественных или злокачественных) у матери или у родственниц по материнской линии.
Возраст женщины старше 35 лет.
Стрессы, повлекшие за собой эндокринные нарушения.
Любые воспалительные процессы, местом локализации которых являются молочные железы.
Травмирование груди, ношение не подходящего по размеру бюстгальтера – тесного или неудобного.
Заболевания, связанные с дефицитом йода.
Прием неподходящих гормональных противозачаточных пилюль. Любой лекарственный препарат, содержащий гормоны, должен назначаться исключительно врачом после тщательного обследования.
Заболевания гинекологической сферы, обусловленные гормональными нарушениями. К ним можно отнести ановуляцию, аменорею, миому матки, эндометриоз, бесплодие.
Заболевания щитовидной железы и печени.
Избыточная масса тела. Дело в том, что жировая ткань является базой для хранения эстрогенов. Чем ее больше, тем больше гормонов накапливается в организме. А это ведет к соответствующим нарушениям.
Опухоли гипоталамуса и гипофиза.
Нерегулярная половая жизнь. Это ведет к застойным явлениям в органах малого таза. Сбои кровообращения, в свою очередь, провоцируют нарушения работы яичников и, как следствие, гормональный дисбаланс.
Мастопатия молочных желез является заболеванием, которое самостоятельно не проходит. Его необходимо лечить. Самая главная опасность мастопатии – это перерождение в рак груди. Поэтому любую форму мастопатии врачи расценивают как предраковое состояние, хотя изначально она имеет доброкачественную природу.
Риск развития рака возрастает в том случае, когда наблюдаются кистозные изменения. Кроме того, большое значение имеет степень пролиферации эпителия молочных желез – протокового и внутридолькового, а также наличие признаков кальцификации.
Если пролиферация эпителия резко выражена, то риск малигнизации возрастает до 31%. При умеренной форме пролиферации этот риск составляет 2,34%, а при непролиферативной форме мастопатии – 0,86%. Именно поэтому диагностика и лечение мастопатии в современной медицине расцениваются как вторичная профилактика рака молочных желез. (читайте также: профилактика рака молочной железы)
Кроме риска малигнизации процесса, стоит отметить вероятность развития фонового воспалительного процесса и последующее инфицирование кистозного образования с его дальнейшим нагноением. Также имеется риск нарушения целостности кисты.
Терапия заболевания – это обязательное условие при обнаружении мастопатии.
Врачебная тактика зависит от некоторых факторов, среди которых:
Возраст женщины, нуждающейся в лечении мастопатии;
Имеющиеся сопутствующие патологии – эндокринные, экстрагенитальные, гинекологические;
Желание сохранить репродуктивную функцию, или напротив, приоритет контрацепции;
Характер нарушений менструального цикла.
Консервативное лечение мастопатии возможно при обнаружении диффузной формы заболевания. Назначение препаратов происходит после консультации с маммологом и тщательного обследования пациентки.
Что касается фиброзно-кистозных образований, то консервативная терапия возможна, однако, может потребоваться и хирургическое вмешательство. При подтвердившемся подозрении на злокачественную опухоль ее удаление производится обязательно.
В качестве оптимальной хирургической методики применяют секторальную резекцию молочной железы. При этом грудь женщины сохраняется, а иссечению подвергается сама фиброаденома и часть железистой ткани. Операция проводится под общим наркозом. Маркировку выполняемых разрезов наносят заранее. Все делается под контролем ультразвукового исследования, что позволяет минимизировать косметологический дефект.
Лекарственные средства, призванные избавить женщину от этого заболевания, должен назначать только врач.
Препараты-антиэстрогены. Их основная задача – снижение уровня эстрогенов в организме женщины.
Чаще всего, врачи назначают следующие лекарственные средства:
Фарестон. Этот препарат обладает минимальным списком противопоказаний. Результат от его применения будет заметен уже спустя первые 30 дней от начала терапии. Курс лечения при фиброзно-кистозной форме мастопатии может продлиться до полугода. Минимальный срок – три месяца. Чаще всего, женщины предъявляют жалобы на побочные эффекты, связанные с антиэстрогенным действием фарестона: приливы, усиление работы потовых желез, влагалищные выделения, чувство тошноты, кожные высыпания, депрессивное настроение. Серьезные нежелательные эффекты от приема препарата возникают редко.
Тамоксифен. Это лекарственное средство способствует устранению болезненных ощущений, вызванных мастопатией, нормализует менструальный цикл, снижает риск возникновения онкологических заболеваний. Эффект, как правило, наступает спустя 8-12 недель от начала приема. Что касается побочных эффектов, то они также чаще всего связаны с подавлением продукции эстрогенов. Кроме приливов, чувства жара и повышения потливости, женщины отмечают увеличение массы тела, алопецию, зуд в районе гениталий. Кроме того, на начальных этапах терапии может произойти увеличение объема мягкотканых образований груди, сопровождающееся появлением кожной эритемы. Однако через две недели указанные симптомы самоликвидируются, поэтому лечение прерывать не стоит.
Препараты, относящиеся к группе оральных контрацептивов. Эти таблетки чаще всего назначают женщинам, возраст которых не превышает 35 лет. Гормональные противозачаточные пилюли эффективно защищают от возникновения нежелательной беременности и одновременно нормализуют менструальный цикл. На фоне их приема признаки фиброзно-кистозной мастопатии значительно уменьшаются.
Среди наиболее популярных препаратов этой группы:
Фемоден, выпускаемый в таблетированной форме. В его состав входят гестоден и этинилэстрадиол. Во время приема нормализуется менструальный цикл, уменьшается болезненность месячных, понижается риск развития малокровия.
Силест. Препарат также выпускается в таблетках. Его активные действующие вещества: этинилэстрадиол и норгестимат. Во время приема этого орального контрацептива происходит подавление выработки гонадотропинов, увеличивается вязкость слизи цервикального канала, нормализуется менструальный цикл.
Марвелон и его аналог Мерсилон. В состав также входит этинилэстрадиол, а вторым действующим веществом является дезогестрел. Во время приема этих препаратов происходит подавление овуляторной способности и нормализация менструального цикла. Боли, предшествующие началу менструации, снижаются, кровотечение становится менее обильным. (читайте также: скудные и обильные месячные, задержка или отсутствие месячных) Коме того, имеются данные относительно уменьшения риска развития онкологических заболеваний яичников и эндометрия у женщин, регулярно принимающих Марвелон или Мерсилон.
Препараты-андрогены. Для избавления от мастопатии молочной железы может быть рекомендован прием препаратов с андрогенами. Их лечебное действие обусловлено тем, что они являются антагонистами эстрогенов, то есть, способны подавлять чрезмерную активность последних.
Чаще всего женщинам рекомендуют прием Даназола. Это лекарственное средство способствует снижению выработки гонадотропного гормона, хотя до настоящего времени эксперименты в этом плане были проведены только с участием животных. Если оценивать эффективность этого препарата относительно лечения мастопатии, то эффект будет получен примерно у 2 женщин из трех. В результате терапии молочная железа выравнивается, уменьшается риск образования кист крупных размеров.
При назначении Даназола врач должен предупредить женщину о риске развития побочных эффектов: аменореи, потливости, вагинита, нервозности, отечности, набора массы тела и других нарушений эндокринной природы. Кроме того, контрацептивный эффект при приеме Даназола невысок, поэтому потребуются дополнительные методы предохранения от нежелательной беременности.
Гестагены. Лекарственные средства этой группы способны оказывать действие, направленное на подавление выработки эстрогена и замедление гонадотропной функции гипофиза. Эти препараты признаны средствами для лечения мастопатии с высокой эффективностью. Их прием увеличивает шансы на успешное избавление от болезни до 80%. Терапия должна быть курсовой с перерывами. Время отдыха от приема гестагенов определяется лечащим врачом.
Наиболее популярными в этой группе являются следующие лекарственные средства:
Прегнил. В составе препарата присутствует хорионический гонадотропин человека. Этот гормон способствует нормализации процесса роста и созревания женских гамет, которые участвуют в образовании половых гормонов. В итоге гормональный фон женщины стабилизируется, и мастопатия отступает.
Норколут. Препарат содержит в своем составе норэтистерон. Для избавления от симптомов мастопатии потребуется принимать таблетки, начиная с 16го дня цикла, и вплоть до 25го. Норколут запрещено использовать при имеющемся онкологическом заболевании, поэтому перед началом терапии такой диагноз должен быть полностью исключен.
Прегнин. Этот лекарственный препарат является синтетическим аналогом гестагена.
Оргаметрил. В качестве основного действующего вещества выступает линестренол. Он используется для устранения узловых образований в молочных железах. Прием должен быть продолжительным. Минимальный срок лечения составляет 3 месяца. Препарат запрещен к применению во время беременности. При ее наступлении терапевтический курс прерывают.
Прожестожель. Это гель для наружного применения. Он создан на основе микронизированного прогестерона. Главным преимуществом использования этого препарата является то, что женщина не испытает побочных эффектов, обычно вызываемых оральным приемом гормональных средств.
Ингибиторы секреции пролактина. Эти препараты назначают при аномальной лактации, связанной с повышенным уровнем гормона пролактина. Наиболее популярными средствами этой группы являются:
Парлодел. Препарат оказывает влияние на кисты молочных желез, способствуя их уменьшению. Количество образований также снижается, нормализуется баланс между выработкой прогестерона и эстрогена. Улучшается функция репродукции и снижается выработка пролактина.
Бромокриптин. Средство оказывает непосредственное воздействие на дофаминовые рецепторы. В итоге нормализуется менструальный цикл, узловые образования в молочных железах уменьшаются в размерах, интенсивность болей снижается. Однако этот препарат запрещено использовать при подозрении на онкологическое заболевание.
Аналоги освобождающего гормона гонадотропина или LHRH. Препараты из этой группы назначают женщинам, у которых диагностирована фиброзно-кистозная форма мастопатии, и только в том случае, когда другие лекарства оказываются неэффективными.
Препараты негормонального происхождения при лечении мастопатии применяют для того, чтобы уменьшить симптомы заболевания и осуществлять борьбу с сопутствующей патологией, если таковая имеется.
Возможно назначение следующих средств:
Витаминные комплексы. При их одновременном приеме с лекарствами от мастопатии усиливается действие последних. Кроме того, правильно подобранные витамины способны повысить общую сопротивляемость организма, снизить вероятность возникновения побочных эффектов от гормональной терапии. Чаще всего при мастопатии врачи рекомендуют принимать витамины Е, А и В.
Адаптогены. Часто при мастопатии молочной железы женщинам назначают Кламин. Это средство изготавливается из растительных компонентов. Оно способно положительно влиять на работу печени, функционирование иммунной системы и кишечника (оказывает несильное слабительное действие). Кроме того, препарат помогает избавить организмов от токсинов, действуя как адсорбент и антиоксидант. Йододефицит также можно восполнить за счет Кламина. Содержание в нем йода покрывает суточную потребность организма женщины в этом веществе. Также в качестве адаптогена женщине может быть рекомендован прием настойки элеутерококка или жидкого экстракта родиолы. Прием каждого из этих средств должен быть продолжительным – минимальный срок терапии составляет четыре месяца, после чего делается перерыв на 8 недель и курс повторяется. Минимальное количество курсов – 4.
Седативные средства. Их рекомендуют к приему, если имеются психологические расстройства, которые были спровоцированы мастопатией. Для начала врачи стараются обойтись легкими препаратами, например, настойкой пустырника, либо валерианой.
Препараты йода и калия. К таким средствам можно отнести Йодомарин, Йод-актив и вышеупомянутый Кламин.
Ферменты. Они способствуют нормализации работы кишечника и росту полезной микрофлоры, устраняют запоры. Врачи связывают мастопатию с нарушением функционирования ЖКТ и реабсорбцией эстрогенов из кишечника, попавших туда с желчью. Среди наиболее популярных ферментных препаратов: Вобэнзим, Дюфалак.
Гомеопатические препараты. Мастодинон является наиболее эффективным средством из этой группы. Это спиртовой раствор, обогащенный вытяжками из различных трав (тигровой лилии, цикламена, чилибухи, ириса), который способствует устранению симптомов мастопатии. Благодаря приему этого средства снижается уровень пролактина в организме женщины, уменьшаются процессы патологического деления эндометрия, сужаются протоки молочных желез. Кроме того, боли становятся менее интенсивными, спадает отечность груди. Также женщине может быть рекомендован прием Циклодинона и Ременса.
Препараты для нормализации функционирования печени. Как известно, перебои в работе этого органа усугубляют течение мастопатии точно так же, как и гормональная дисфункция негативно отражается на самой печени. Женщине могут быть рекомендованы следующие препараты-гепатопротекторы: Легалон, Карсил, Эссенциале.
Нестероидные противовоспалительные средства, которые необходимы для устранения болевых ощущений – Диклофенак, Найз, Нимика и пр.
Мочегонные препараты, которые позволяют избавиться от отеков при мастопатии. Однако чаще всего врачи рекомендуют к приему легкие мочегонные средства, например, настойку шиповника, чаи на основе лекарственных трав и пр.
Биологически активные добавки.
Кроме вышеперечисленных средств, для лечения мастопатии женщине может быть рекомендован прием следующих препаратов:
источник
Мастопатия — это опасный недуг, который может иметь необратимые последствия в виде рака молочной железы. Статистика рассказывает о страшных цифрах: из десяти женщин только две не имеют уплотнения в груди. Своевременная диагностика и правильный курс лечения помогут избежать осложнений.
Если женщина уже больна мастопатией, ей следует избегать провоцирующих факторов, которые могут усугубить течение заболевания. К такой категории относится: посещение сауны и бани, долгое пребывание на солнце и в солярии. Врачи считают, что солярий пагубно сказывается на пациентах, которые склонны к онкологическим заболеваниям.
Существует возрастная группа риска, женщины от 25-45 лет слышат диагноз мастопатия чаще всего.
Любое заболевание имеет ряд причин, по которым оно возникает. Сработать не в пользу пациентки может один или несколько факторов риска. В любом случае нужно владеть информацией и исключить из списка провокаторов все возможные.
Мастопатию могут спровоцировать следующие факторы:
- отсутствие детей;
- наследственная предрасположенность, особенно по женской линии;
- осознанный отказ от грудного вскармливания;
- нерегулярная половая жизнь;
- частые эмоциональные срывы, депрессии и стрессы;
- прерывание беременности;
- плохой уровень экологии в месте проживания;
- вредные привычки: курение, алкоголь;
- травмы груди;
- излишний вес, сахарный диабет, хронические заболевания женской половой сферы.
Существует ряд мер, которые могут предотвратить мастопатию, одним из них является раннее рождение ребенка в возрасте до 25 лет. Обязательным условием является естественная лактация, она способствует правильной функции молочных желез.
Врачи рекомендуют придерживаться следующих рекомендаций при недуге:
- следует придерживаться диеты с низким содержанием жиров и углеводов;
- вес не должен выходить за пределы нормы;
- в рационе должны присутствовать витамины. Их можно дополнять специальными комплексами;
- необходимо исключить кофеин. Статистика показывает, что состояние женщины заметно улучшается при отказе от кофе. Также нежелателен прием медикаментов, которые содержат кофеин;
- особое внимание следует уделить выбору удобного нижнего белья. Грудь не должна быть стянута, бюстгальтер должен полностью повторять форму груди. При этом не стоит выбирать слишком большие и бесформенные модели, иначе грудь не будет иметь поддержки;
- ограничить употребление соли.
Самостоятельный осмотр груди также эффективен, он поможет вовремя предупредить развитие недуга. Такое исследование собственного тела сможет провести любая женщина. Проводить осмотр необходимо через семь дней после менструации.
Действия будут следующими:
- Правая рука должна быть заведена за затылок. Левой рукой нужно аккуратно прощупать грудь круговыми движениями. При этом следует немного надавливать на железу. При ощупывании не должны быть обнаружены уплотнения.
- Вторая часть осмотра проводится перед зеркалом. Поднять руки и внимательно осмотреть грудь. Внимание должны привлечь изменения плотности железы, ее цвета и формы.
- Третья часть самостоятельного обследования предполагает диагностику сосков. При надавливании из них не должна выделяться жидкость.
- Лежа на полу, проверяется наличие уплотнений в зоне подмышек. Сначала проверяется левая грудь, затем правая.
Самоконтроль поможет выявить недуг на ранней стадии. Все сомнения нужно обсуждать с врачом. Любой диагноз, связанный с молочными железами может подтвердить УЗИ.
Маммография — основной метод исследования груди.
Маммография — это самый эффективный и точный метод, который позволяет определить все патологические процессы. Врачи рекомендуют посещать врача раз в два года, а после 50 лет, визит должен осуществляться раз в год. На приеме врач осмотрит вас, даст направление на маммографию и оценит его результаты.
Врачи уверенны, что правильное питание, это залог выздоровления для женщины, которая больна мастопатией. Именно неправильное питание приводит к развитию недуга. Поэтому первое, что стоит сделать, это изменить свои кулинарные пристрастия.
Самыми опасными являются полуфабрикаты. Сегодня продуктовые полки пестрят растворимыми супами, чипсами, лапшой. Все это вкусно, потому что содержит множество вредных компонентов, усиливающих вкус. Это первая категория продуктов, от которой нужно отказаться.
Еда быстрого приготовления должна быть исключена из рациона как можно скорее!
Также следует ограничить употребление мясных продуктов, лучше отдать предпочтение рыбе. Полностью исключать мясо не нужно. Правильнее выбрать полезный способ приготовления: отварное мясо и паровая обработка.
Жареные блюда, большое количество соли и перца следует исключить. Правильное питание, это дело привычки. Стоит только завести определенную схему и соблюдать ее. Со временем все пристрастия к вредной пище останутся позади.
Рыба может стать прекрасной альтернативой мясу и консервам. Рыбий жир приостанавливает и блокирует рост злокачественных клеток. Кроме того, рыба является ценным продуктом именно для женского здоровья.
Фрукты и крупы должны доминировать в ежедневном меню. Каши и бобовые питательны и содержат множество минералов, витаминов и полезных соединений. Среди самых полезных фруктов для женщины больной мастопатией являются грейпфрут и виноград.
Еде уделяют мало внимания. А между тем именно правильное питание и богатая витаминами пища является гарантией здоровья и долголетия.
Мастопатия, это не приговор. Современные возможности медицины позволяют контролировать течение недуга. Главное не пренебрегать отклонениями и вовремя посещать врача.
источник
Несмотря на то, что мастопатию причисляют к доброкачественным заболеваниям, «доброго» в нем совсем ничего нет. Ведь нелеченая мастопатия может запросто перерасти в злокачественную опухоль. И если мастопатия не всегда приводит к раку груди, то рак всегда начинается с мастопатии.
Часто мастопатию путают с предменструальным синдромом (ПМС). Дело в том, что перед месячными женщины достаточно часто наблюдают похожие на мастопатию симптомы. Например, болезненное набухание молочных желез. Но, если при ПМС болезненность длится не более 10 дней: возникает за неделю до менструации и сходит на «нет» в первые 2-3 дня после ее начала, то при мастопатии процесс носит затяжной характер. Так что, если дискомфорт в груди наблюдается до середины цикла, то это уже не нормально.
Мастопатия может принимать две основные формы: диффузная и узловая. При узловой мастопатии в тканях молочной железы прощупываются одиночные узелки. Отдельный узелок может достигать размеров перепелиного яйца.
Диффузную мастопатию отличает от узловой наличие множества мелких уплотнений в тканях молочной железы. Считается, что диффузная мастопатия менее опасна. Но, тем не менее, оставлять ее без внимания нельзя и по возможности необходимо обязательно лечить. Ведь помимо всего прочего диффузная мастопатия может существенно ухудшить качество жизни женщины.
Риск перерождения мастопатии в рак груди существенно повышают длительное непрерывное применение (более 5 лет) препаратов заместительной гормональной терапии (ЗГТ) и наследственность по раку молочной железы. В таких случаях, женщина должна ежегодно делать маммографию и обследоваться у маммолога.
Мастопатия возникает на фоне нарушения работы щитовидной железы или дисбаланса половых гормонов. Часто это связано с заболеваниями печени, яичников или эндокринными патологиями. Не последнее место в появлении мастопатии занимают расстройства в работе нервной системы, генетические факторы, сосудистые нарушения, неблагоприятная экологическая обстановка.
Именно поэтому в лечении диффузной мастопатии должны принимать участие не только гинеколог, но и эндокринолог и невропатолог. Диагностировать мастопатию можно с помощью УЗИ и анализа крови на женские половые гормоны.
Если вы обнаружили у себя признаки мастопатии, необходимо посетить врача. Для того чтобы определить источник проблемы, врач обычно назначает анализы крови на гормоны, УЗИ щитовидной железы, печени и яичников. Чтобы успешно лечить мастопатию, необходимо выявить и стабилизировать давшую сбой систему.
При этом, неприятные проявления мастопатии можно заметно уменьшить и самостоятельно. Для этого необходимо следовать некоторым простым правилам:
- выбирать удобное нижнее бельё;
- ограничить потребление кофе, крепкого чая, сладких газированных напитков и соли;
- профилактировать витаминно-минеральную недостаточность. Рекомендуется не допускать в своем рационе дефицита таких элементов, как йод, селен, цинк и витамины А, С, Е, группы В;
- бросить курить, заняться спортом;
- свести к минимуму количество посещений бани, сауны, солярия.
В конце каждого менструального цикла женщина должна самостоятельно проводить осмотр своей груди.
Зрительный осмотр. Глядя в зеркало, попробуйте определить: не появились ли какие-нибудь изменения, которые вы не замечали раньше. Это могут быть: асимметрия, отеки, покраснения, неравномерность кожного покрова (наличие ямочек или выпуклостей). Проверьте, нет ли выделений из соска.
Тактильный осмотр. Ощупывать грудь можно в любом положение (стоя или лёжа): кому как удобно. Двигаться необходимо от соска к периферии. Таким образом, стараемся понять, не появились ли уплотнения в ткани молочной железы. Проверяем, не увеличились ли лимфатические узлы в подмышках и надключичных ямках.
Если вдруг, что- то вас насторожило, немедленно записывайтесь на прием к маммологу.
источник