Таким образом, мастопатия — это группа доброкачественных заболеваний, морфологически характеризующихся широким спектром как регрессивных, так и пролиферативных процессов, при которых возникает патологическое соотношение соединительно-тканного и эпителиального компонентов молочных желез с возникновением изменений кистозного, фиброзного и пролиферативного характера. Под этим термином объединены доброкачественные изменения. Однако риск их злокачественного перерождения в 4 раза выше, чем у женщин, не страдающих такими заболеваниями.
Поэтому ранняя диагностика, своевременное лечение – это профилактика развития онкологического процесса.
В современной маммологии выделяют такие виды мастопатии в зависимости от их структуры:
- Диффузная мастопатия с наличием мелких и крупных очагов в молочной железе. Гистологическая картина таких патологически измененных участков представлена нормальным анатомическим строением ткани с ее гиперплазией, наблюдается увеличенный рост стромальных элементов. Данная форма имеет свои подгруппы:
- Аденоз – это мастопатия, в которой гиперплазии поддаются клетки железистого эпителия;
- Фиброаденоз — преобладает фиброзный элемент, однако железистая ткань так же присутствует;
- Смешанную форму.
- Узловая мастопатия – это изменения молочной железы в виде сформированных кистозных образований с жидкостным содержимым. Данные элементы характеризуется ровными, правильными контурами, мягкой, эластичной консистенцией. Данная форма подразделяется на такие виды:
- Аденоматозная узловая мастопатия – разрастание ходов желез с формированием аденом, состоящих из железистых клеток;
- Фиброаденоматозная узловая мастопатия
- Папиллома Минца – внутрипротоковое новообразование хрупкой структуры, кровоточащее, расположенное близко к соску;
- Липома – образование, в состав которого входят жировые элементы;
- Гемангиома – новообразование из сосудистых элементов;
- Гамартома – сочетанное содержание железистого, фиброзного и жирового компонента.
- Смешанная мастопатия представляет собой сочетанную форму дизгормональных нарушения молочной железы, при которой обнаруживаются как диффузные патологические очаги, так и узловые элементы.
Этиологические факторы возникновения мастопатий разнообразны. Однако основной является теория гормонального дисбаланса в организме женщины. Собственно, поэтому данный вид патологических процессов объединен под единым названием дизгормональные заболевания.
К основным этиопатогенетическим факторам развития мастопатий относят:
- Развившуюся и длительно текущую гиперэстрогению – повышенный уровень эстрогенов (женских половых гормонов). В организме женщины эстрогены играют основную – пролиферативную роль. Под влиянием этого вида веществ происходит рост и пролиферация всех клеток, содержащих рецепторы к данному виду гормонов.
- Увеличенное содержание простагландинов;
- Гиперпролактинемия – увеличенный синтез пролактина гипофизом либо патологическим гормонпродуцирующим новообразованием;
- Лютеиновая недостаточность — недостаточность прогестерона, гормона, который обладает антипролиферативным действием – обратным эффектом эстрогенов;
- Нарушения функции яичников, что, в сою очередь, ведет к гормональному дисбалансу;
- Отмечена четкая зависимость частоты развития мастопатии в зависимости от репродуктивного анамнеза: отсутствие беременности и родов в несколько раз увеличивает риски заболеваемости;
- Нефизиологическое резкое прекращение беременности. К данному пункту относятся медицинский аборт, самопроизвольный аборт. Это связано с резким гормональным стрессов для организма; Отказ женщины от грудного вскармливания в послеродовом периоде;
- Преждевременное половое созревание;
- Длительное отсутствие физиологической менопаузы, что поддерживает высокий уровень эстрогенов в организме;
- Разнообразные травматические поражения молочной железы;
- Ожирение, метаболические нарушения в организме женщины;
- Нарушение психо–эмоционального баланса;
- Генетическая предрасположенность;
- Гинекологические нозологии, которые ведут к значительным гормональным нарушениям, такие как синдром поликстозных яичников, эндометриоз и другие;
- Патологические состояние щитовидной железы с нарушением функции;
- Наличие новообразований в головном мозге, в особенности, в структурных элементах, обладающих гормональной активностью. Для репродуктивной системы наиболее важными являются гипоталамус и гипофиз.
- Неконтролируемый прием гормональных препаратов так же может служить причиной патологических изменений в молочных железах.
Заподозрить мастопатию может и сама женщина по средствам обнаружения характерных для нее симптомов:
- появление болевого синдрома в молочных железах – это первый и наиболее характерный признак развития мастопатии. Характер и интенсивность болевых ощущений может варьировать, однако имеет постоянное, склонное к нарастающему течение.
- Нагрубание молочной железы, отечность.
- При самообследовании железы женщина может пропальпировать узелки.
- Не редким симптомом таких патологических изменений являются выделения из молочной железы различного характера.
При обнаружении женщиной такой симптоматики обязательно необходимо обратиться к врачу – маммологу для проведения комплексного обследования.
Диагностичесиккий спектр обследований при данном диагнозе скромен и представляется:
- Самообследование женщины в положении стоя и лежа;
- Ультразвуковое исследование молочных желез. Этот вид исследования на данный момент является наиболее информативным и безопасным методом диагностики патологических
- Маммография;
В терапии мастопатии различают:
- Консервативное лечение в виде:
- Гормональных медикаментозных средств (антиэстрогенные препараты – средства, снижающие секрецию эстрогенов, препараты прогестерона, комбинированные гормональные препараты, агонисты допамина – препараты снижающие секрецию пролактина);
- Негормональных препаратов в виде витаминных комплексов, нестероидных противовоспалительных средств, седативных препаратов.
- Оперативное лечение сводится к секторальной резекции молочной железы с обязательным гистологическим исследованием удаленного материаладля исключение онкопатологии.
При таком сочетании перед женщиной и врачом стоит серьезный вопрос: можно ли применять вспомогательные репродуктивные технологии в таком случае или нет. Эту проблему необходимо решать совместно с маммологом и врачом — репродуктологом а также учесть все противопоказания при ЭКО.
Теоретически, так как патогенетически прогестерон благотворно влияет на очаги мастопатии, беременность не противопоказана при данном диагнозе. А наоборот, большое количество гестагенов во время беременности снижает темпы роста мастопатии. Но иногда, гормональный дисбаланс, напротив, стимулирует ее прогрессирование.
источник
Консультация врача-маммолога – необходимая ежегодная процедура для женщин старше 18 лет!
Молочные железы – это гормонально зависимый орган, т.к. изменения структуры молочных желёз зависят от менструального цикла, а именно от двух самых главных женских половых гормонов – эстрогенов и прогестерона. Различные изменения в тканях молочной железы чаще всего возникают из-за нарушения баланса этих двух гормонов.
Врач, который занимается профилактикой и лечением заболеваний молочных желёз называется маммолог.
Осмотр молочных желез проводится со 2 до 10 дня менструального цикла включительно, для исключения гормонального влияния на железы, о чём сказано выше. Если менструаций нет – то в любой день.
Осмотр молочных желез проводится при хорошем освещении в двух основных положениях:
- размер молочных желез;
- контуры;
- симметричность;
- состояние кожных покровов (цвет, наличие отёка, высыпания, изъязвления);
- состояние соска и ареолы (размер, форма, расположение, выделения из соска, их характер).
Пальпация молочных желёз проводится в положении пациентки лёжа на спине и в положении стоя (руки лежат на голове).
При пальпации оцениваются следующие характеристики:
- консистенция;
- эластичность;
- однородность;
- чувствительность;
- наличие объемных образований, их локализация (место расположения, размер, форма, подвижность, четкость контуров);
- пальпируется подмышечные лимфатические узлы.
При выявлении или даже при подозрении на какие-либо отклонения, маммолог направит для уточнения диагноза на УЗИ (ультразвуковое исследование) или маммографию (рентгенологическое исследование).
Если вы вступаете в протокол экстракорпорального оплодотворения, то вас должен обязательно осмотреть врач маммолог. Перед ЭКО это не единственный специалист, которого вам придется посетить. Заключение маммолога для ЭКО, как и врача терапевта, необходимо для определения возможных противопоказаний к беременности или гормональной стимуляции.
Перед консультацией маммолога целесообразно сначала сделать УЗИ молочных желёз (если вам меньше 35 лет) или маммографию (если вам уже больше 35 лет). Эти исследования позволяют оценить структуру молочных желёз.
Если проблем нет – доктор выдаст заключение, и вы сможете вступить в протокол ЭКО. Если обнаружится заболевание, являющееся противопоказанием к стимуляции или беременности, придётся вначале пройти курс терапии, и только после этого заниматься планированием семьи.
- болезненные ощущения, чувство распирания, тяжести в груди, особенно если эти ощущения не проходят после менструации;
- любые изменения формы, размеров и симметричности молочных желез;
- изменения конфигурации молочных желез (втянутые участки, выпячивания);
- изменения состояния соска и ареолы (темный участок вокруг соска): деформация, изъявления, втянутые участки.
- наличие выделений из соска, если Вы не беременны или не кормящая мама;
- изменение состояния кожных покровов (покраснения, оттеки, «лимонная корка»);
- расширение кровеносных сосудов;
- наличие узелковых уплотнений, болезненных участков.
УЗИ широко применяется в диагностике заболеваний молочных желёз. Особенно исследование информативно при обследовании женщин молодого возраста (до 35 лет), также УЗИ информативно для оценки состояния силиконовых протезов.
УЗИ сканирование позволяет получить изображение всех структур молочных желез. Этот метод не требует специальной подготовки, но следует помнить, что проводится в Iфазу менструального цикла (до 10 дня цикла). Начало цикла считается от первого дня последней менструации.
Маммография является высокоинформативным методом исследования молочных желез. По данным различных авторов точность диагностики составляет от 60% до 90%. Противопоказано проведение маммографии женщинам младше 35 лет, а также во время беременности и кормления грудью.
Регулярные профилактические осмотры – 1 раз в год, а женщинам 40 лет и старше – 2 раза в год, являются своевременным выявлением не только онкологических, но и доброкачественных заболеваний молочных желез, что позволяет качественно провести лечение.
Цитологическое исследование выделений из сосков.
При появлении выделений из сосков вне лактации врач-маммолог назначает цитологическое исследование отделяемого. Проанализировав их состав, врач сделает вывод о наличии или отсутствии какого-либо заболевания и назначит соответствующее лечение.
Анализ крови для оценки гормонального статуса. При подозрении на нарушение гормонального баланса в организме врач-маммолог должен чётко знать соотношение эстрогена, прогестерона, пролактина и других гормонов, чтобы принять правильное решение о лечении.
Онкомаркеры. Для ранней диагностики и лечения опухолей грудных желёз (доброкачественных и злокачественных) назначаются анализы крови на онкомаркёры: раковые антигены СА 15-3 и CA 27-29, раково-эмбриональный антиген – РЭА.
источник
Известно, что данной патологией страдает большинство женщин, причем пик заболеваемости отмечается в детородном возрасте (около 30 – 45 лет). Фиброзно-кистозная мастопатия считается одним из самых распространенных заболеваний у женщин, а частота ее встречаемости составляет 30 – 40%, в случае наличия сопутствующих гинекологических заболеваний у представительниц слабого пола данная патология достигает 58%.
Фиброзно-кистозной мастопатией или фиброзно-кистозной болезнью называют такую доброкачественную дисгормональную патологию молочных желез, при которой отмечаются как пролиферативные, так и регрессивные изменения в их тканях, вследствие чего формируется патологическое соотношение эпителиального и соединительнотканного компонентов.
Молочная железа относится к парным органам и представлена тремя видами тканей. Основная – это паренхима или железистая ткань, в которой проходят протоки различного диаметра, железистая ткань разделяется на дольки и доли (их около 15 – 20). Дольки и доли разделяются стромой или соединительной тканью, что составляет каркас молочной железы. И третьим видом ткани является жировая, именно в нее погружены дольки, доли и строма молочной железы. Процентное соотношение паренхимы, стромы и жировой ткани напрямую связано с физиологическим состоянием (возрастом) репродуктивной системы.
Во время вынашивания плода молочные железы достигают морфологической зрелости. Размеры и масса их увеличиваются, возрастает количество долек и протоков, а в альвеолах (морфомолекулярная единица молочной железы) начинается секреция молока. После родов за счет выработки молока молочные железы еще более увеличиваются (в протоках долей формируются млечные синусы, в которых накапливается молоко). А после прекращения лактации в грудных железах происходит инволюция, и строма заменяется жировой тканью. С возрастом (после 40) происходит замена и паренхимы жировой тканью.
Как рост, так и развитие молочных желез регулируются многочисленными гормонами. Главными из них являются эстрогены, прогестерон и пролактин. Также доказана роль в регуляции развития молочных желез и соматотропного гормона. Основным изменениям в молочных железах под действием гормонов подлежит паренхима, а в меньшей степени гормональному воздействию подвергается строма. От соотношения содержания перечисленных гормонов и зависит состояние молочных желез. При нарушении гормонального баланса и развивается мастопатия молочных желез.
В современной медицине существует большое количество классификаций данного заболевания. Наиболее удобной в клинической работе считается следующая:
- при преобладании железистого компонента говорят об аденозе;
- мастопатия, при которой преобладает фиброзный компонент (мастопатия фиброзная);
- мастопатия, при которой преобладает кистозный компонент;
- мастопатия смешанной формы;
- липома;
- фиброаденома;
- киста молочной железы;
- липогранулема;
- внутрипротоковая папиллома (грубо говоря, бородавка в млечном протоке);
- гематрома молочной железы;
- ангиома.
В случае поражения обеих молочных желез говорят о двусторонней фиброзно-кистозной мастопатии, а при развитии процесса в одной железе – об односторонней (например, киста левой молочной железы).
В зависимости от выраженности клинических проявлений заболевание может быть легкой, умеренной и выраженной степени.
Кроме того, как диффузная, так и узловая мастопатия могут быть пролиферирующей и непролиферирующей формы. Прогностически неблагоприятной является фиброзно-кистозная мастопатия (ФКМ) первой формы. В этом случае возникает пролиферация эпителия млечных протоков, что ведет к образованию интрадуктальных папиллом или пролиферативные изменения в эпителии внутренних стенок кист, что приводит к развитию цистаденопапилломы.
Все описанные изменения чреваты злокачественными перерождениями и опасны возникновением рака молочной железы.
Также выделяется особая форма молочной железы в конце второй фазы цикла, что носит название мастодинии или масталгии. Мастодиния обусловлена циклическим нагрубанием железы за счет венозного застоя и отека стромы, что приводит к резкому увеличению и болезненности молочной железы (больше, чем на 15%).
Этиологические факторы и сам механизм развития заболевания обусловлены гормональным дисбалансом. Ведущая роль в формировании мастопатии отводится состояниям, при которых имеется дефицит прогестерона, нарушение функции яичников и/или абсолютная либо относительная гиперэстрогения. Это обусловлено тем, что эстрогены способствуют пролиферации эпителия в альвеолах, млечных ходах, усиливают активность фибробластов, что вызывает пролиферацию и стромы. Также в механизме формирования заболевания имеет значение и гиперпролактинемия и избыток простагландинов (взывают мастодинию, а затем и мастопатию). Для развития гормонального дисбаланса необходимо действие провоцирующих факторов. Но даже при их существовании мастопатия не развивается сразу, так как нужно их длительное влияние (несколько лет) и «наслаивание» одного фактора на другой. К таким провоцирующим факторам относятся:
- раннее менархе (раннее половое созревание, до 12 лет, ведет к быстрой гормональной перестройке, что отражается и на состоянии молочных желез);
- поздняя менопауза (прекращение месячных после 55 лет также неблагоприятно для молочных желез вследствие длительного гормонального воздействия на их ткани);
- прерывание беременности (резкий гормональный спад после аборта или выкидыша ведет к гормональным нарушениям и развитию мастопатии);
- беременности и роды отсутствовали вообще ;
- недолгий период лактации или категорический отказ от кормления грудью;
- наследственность (доброкачественные и злокачественные заболевания груди у женщин по материнской линии);
- возраст (старше 35);
- стрессы как причина эндокринной патологии;
- вредные привычки;
- травмы молочных желез, сдавление груди тесным и неудобным бюстгальтером;
- воспалительные процессы молочных желез;
- гормональнозависимые гинекологические заболевания (нарушения цикла, ановуляция и бесплодие, миома, эндометриоз);
- недостаток йода;
- патология печени, щитовидки;
- ожирение (жировая ткань выполняет функцию депо эстрогенов, а их избыток приводит к гормональным нарушениям);
- опухоли гипоталамуса и/или гипофиза (сбои в выработки ФСГ и ЛГ ведут к гиперэстрогении);
- нерегулярная половая жизнь либо неудовлетворенность в сексе, что способствует застою крови в органах таза и, как результат, вызывает нарушение функции яичников и гормональный дисбаланс.
При мастопатии симптомы и их выраженность зависят не только от формы заболевания, но и от эмоционального состояния и характера женщины и от имеющихся сопутствующих патологий. В клинике мастопатии преобладают следующие признаки:
- Мастодиния или болезненность груди
Болевой синдром может быть различного характера и интенсивности. В начальной стадии заболевания боли в груди появляются накануне менструации, что многие женщины расценивают как предменструальный синдром. Боль может быть тупой, ноющей или острой настолько, что до груди невозможно дотронуться. Болевой синдром обусловлен застоем крови в венах и отеком тканей и описывается пациентками как нагрубание груди. Также женщины отмечают и увеличение в объеме молочных желез (отек). По прошествии менструаций боль исчезает, но по мере прогрессирования патологии боль становится постоянной, меняется лишь ее интенсивность в зависимости от фазы цикла. Выраженные боли отрицательно сказываются и на психоэмоциональном состоянии женщины. Кроме нарушения сна отмечается лабильность психики, появляется раздражительность, агрессивность и плаксивость.
- Выделения из сосков и наличие уплотнений/образований в груди
Выделения из сосков характерный, но не обязательный симптом мастопатии. Выраженность и цвет выделений также варьируются. Отделяемое может быть незначительным и появляться только при сжатии соска или возникает самостоятельно, о чем свидетельствуют пятна на нижнем белье. Цвет выделений может быть беловатым или прозрачным, либо зеленоватым, что говорит о присоединении вторичной инфекции. Появление выделений из груди свидетельствует о вовлечении в процесс млечных протоков. Прогностически неблагоприятным признаком является появление бурых или кровянистых выделений, что присуще злокачественным опухолям.
Она чаще диагностируется у молодых женщин, при этом при пальпации определяются увеличенные и болезненные молочные железы с грубой тяжистостью и выраженной дольчатостью, а также мелкая зернистость.
Узловая -является следующим этапом развития заболевания, который наступает при отсутствии лечения диффузной формы патологии. Пальпация молочных желез позволяет прочувствовать пальцами отдельный или отдельные участки уплотнения либо кисты. Очаги уплотнения прощупываются как плотные узлы без явных границ с выраженной дольчатостью. Узлы могут достигать внушительных размеров (до 6 – 7 см). В случае формирования кисты молочной железы прощупываются эластичные образования округлые либо овальные с явными границами, которые не связаны с окружающими тканями.
Диагностика заболевания начинается со сбора анамнеза и жалоб. После проведенного опроса больной врач производит осмотр и пальпацию грудных желез. При осмотре уточняются контуры груди, наличие/отсутствие асимметричности молочных желез, оттенок кожи и венозный рисунок, положение сосков и есть ли их деформация.
Далее проводится пальпация молочных желез (обязательно в первой фазе цикла) в двух положениях: стоя и лежа, так как некоторые образования могут не прощупываться в одном положении. Кроме того, врач сжимает соски и определяет наличие/отсутствие выделений из них, а также пальпирует регионарные лимфоузлы (подмышечные, под- и надключичные).
К инструментальным методам диагностики мастопатии относятся:
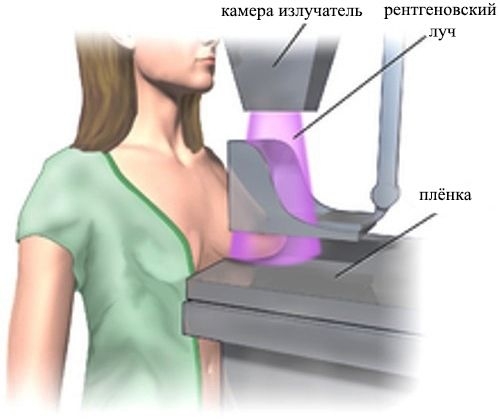
Суть данного метода заключается в рентгенологическом исследовании груди. Маммография показана женщинам из группы значительного риска по раку молочной железы, а также всем женщинам 35 и старше лет при проведении мед. осмотра. Проводится рентгенография молочных желез в первую половину цикла (7 – 10 день) и обязательно в 2 проекциях (прямой и боковой). К достоинствам маммографии можно отнести высокую информативность (до 97%), возможность выявления не прощупываемых образований.
Показано данное обследование женщинам моложе 35 лет, а также у беременных и кормящих грудью. Достоинствами метода являются безвредность и безопасность, высокая разрешающая способность, возможность осмотра имплантантов молочных желез либо при имеющихся травме и/или воспаления груди, возможность осмотра регионарных лимфоузлов. Из недостатков метода: невозможно осмотреть молочную железу в целом, а только «срез», малая информативность при жировом перерождении груди, субъективная оценка снимков (зависит от квалификации и опыта врача).
При выявлении подозрительного участка (уплотнения или полостного образования) проводится тонкоигольная пункция патологического очага с последующим гистологическим исследованием содержимого.
- Исследование гормонального статуса
В первую очередь определяется уровень эстрогенов и прогестерона, при подозрении на гиперпролактинемию уровень пролактина, а при необходимости исследуются гормоны надпочечников и щитовидки.
Проводится для исключения заболеваний яичников и матки.
- Биохимический анализ крови
Исследуется печеночные ферменты, сахар крови и другие показатели для исключения сопутствующих экстрагенитальных заболеваний.
Кроме того, из дополнительных способов исследования молочных желез используются (при необходимости) дуктография (исследование молочных протоков), пневмоцистография (исследование полостного образования), лазерная и цифровая маммография, термография, магнитно-резонансная томография.
При выявлении мастопатии лечение должно проводиться в обязательном порядке и тактика его зависит от ряда факторов: возраста пациентки, формы заболевания, наличия сопутствующей патологии, заинтересованности в беременности либо в контрацепции. Фиброзно-кистозная мастопатия подразумевает лечение как консервативным, так и хирургическим путем.
Консервативному лечению подвергаются пациентки только с диагностированной формой диффузной мастопатии, причем после консультации маммолога-онколога. Консервативная терапия проводится негормональными и гормональными препаратами.
Назначаются витамин А, который оказывает антиэстрогенный эффект, витамин Е, усиливающий действие прогестерона, витамин В6, снижает содержание пролактина, витамины РР, Р и аскорбиновая кислота, укрепляющие сосудистую стенку, нормализующие микроциркуляцию и уменьшающие отек молочных желез. Кроме того, все перечисленные витаминные препараты улучшают работу печени, где инактивируются эстрогены и в целом благоприятно влияют на ткани молочных желез.
Применяются йодомарин, йод-актив, нормализующие работу щитовидной железы и участвующие в образовании ее гормонов (см. симптомы йододефицита, препараты).
- Седативные препараты и биостимуляторы (адаптогены)
Назначение успокоительных препаратов (пустырник, валериана, настойка пиона) нормализуют психоэмоциональное состояние пациентки, улучшают сон и повышают устойчивость к стрессам. Адаптогены (элеутерококк, радиола розовая) стимулируют иммунитет, нормализуют обменные процессы в организме, улучшают работу печени и головного мозга.
Используются мастодинон, циклодинон или ременс, которые благотворно влияют на гормональный баланс, устраняют патологические процессы в молочных железах, снижают концентрацию пролактина.
Назначение таких препаратов, как индометацин, найз или диклофенак не только уменьшают болевой синдром за счет подавления синтеза простагландинов – «возбудителей» болей, но и снимают отек и нагрубание молочных желез.
Мочегонные препараты (лазикс или растительные мочегонные средства: брусничный лист, почечный чай, фитолизин) способствуют спаданию отека в молочных железах и уменьшению болей.
Это основное звено консервативного лечения, оно заключается в назначении следующих групп лекарств:
Прием утрожестана, дюфастона, норколута, прегнина и других препаратов во второй фазе цикла снижает синтез эстрогенов и нормализуют уровень прогестерона, что благоприятно сказывается на течении мастопатии. Длительность приема гестагенных средств составляет не менее 4 месяцев. Возможно и местное применение гестагенов (прожестожель) – нанесение геля на поверхность молочных желез дважды в день не менее 3 – 4 месяцев, что способствует всасыванию 90% прогестерона тканями молочной железы и исключает побочные эффекты.
- Ингибиторы выработки пролактина
Парлодел подавляет секрецию пролактина и назначается при выявленной гиперпролактинемии.
Лечение андрогенами (метилтестостерон, даназол, тестобромлецид) проводится женщинам после 45 лет на протяжении 4 – 6 месяцев в непрерывном режиме. Андрогены ингибируют выделение ФСГ и ЛГ гипофизом, подавляют их действие на яичники и тормозят производство яичниками гомонов.
Тамоксифен и другие препараты данной группы принимаются непрерывно в течение 3 месяцев.
- Комбинированные оральные контрацептивы
Прием Марвелона, Ригевидона и других противозачаточных препаратов показан пациенткам до 35 лет при ановуляции и нарушении второй фазы цикла.
Хирургическое лечение показано при выявлении узловой мастопатии (фиброаденомы или кисты) и заключается либо в проведении секторальной резекции молочной железы (удаление патологического очага вместе с сектором груди) либо в энуклеации (вылущивании) опухоли/кисты. Показаниями к операции служат: подозрение на рак по данным гистологического исследования пунктата, быстрый рост фиброаденомы, рецидив кисты после ранее проведенной пункции.
Беременность благоприятно воздействует на течение мастопатии, так как изменившийся гормональный фон (повышение секреции прогестерона) во время вынашивания плода не только приостанавливает заболевание, но способствует полному излечению.
Не только можно, но и нужно. Лактация является профилактикой заболеваний груди, а в случае мастопатии способствует нормализации процессов в тканях молочных желез (усиливается рост эпителия железистой ткани, что подавляет размножение клеток патологического образования).
Да, использовать методы народного лечения при данном заболевании можно, но только при сочетании с медикаментозным лечением и после консультации врача.
Одним из эффективных способов народной терапии является использование свежей капусты. Можно приложить свежий капустный лист со срезанными прожилками к груди на ночь, обмотав полотенцем, а можно перекрутить капусту и тыкву (1:1) через мясорубку, полученную массу равномерно распределить по молочным железам, обернуть полиэтиленом, а затем марлей и оставить компресс на 2 часа. Подобное лечение снимает боль и воспаление, снижает отек в молочных железах и проводится курсами по 7 – 14 дней.
К осложнениям мастопатии относятся рецидив заболевания после проведенного медикаментозного лечения, что возможно при недиагностированных гормональных нарушениях, нагноение и разрыв кисты молочной железы и перерождение фиброаденомы в рак (составляет менее 1% при непролиферирующей форме и достигает 32% при выраженной пролиферации фиброаденомы). Поэтому узловую мастопатию необходимо лечить в обязательном порядке оперативным путем, не откладывая.
Загорать, как впрочем, и проведение других тепловых процедур (посещение бани или сауны) при данном заболевании запрещается. Следует помнить, что при любой форме мастопатии женщина входит в группу высокого риска по раку молочной железы, а инсоляция и любой другой вид «нагрева» груди способствует переходу диффузной мастопатии в узловую или малигнизации доброкачественной опухоли груди.
Да, при мастопатии следует придерживаться принципов лечебного питания, которое исключает прием шоколада, кофе, чая и какао из-за высокого содержания в них метилксантинов, которые не только усиливают болевой синдром, но и способствуют прогрессированию заболевания. Диета должна быть богата свежими овощами и фруктами (источники витаминов и грубой клетчатки, что улучшает функцию кишечника), зерновыми и отрубяными продуктами, кисломолочными и морепродуктами (источники кальция и йода), растительными маслами (витамин Е).
Для профилактики развития мастопатии необходимо придерживаться нескольких принципов:
- отказаться от вредных привычек;
- ношение удобного, по размеру белья;
- отказ от абортов;
- избегать стрессов (по возможности);
- придерживаться принципов грудного вскармливания;
- регулярно проводить самообследование груди и проверяться у врача;
- избегать травм груди;
- придерживаться регулярной половой жизни.
источник
Что следует знать об этой достаточно распространенной женской проблеме? Консультирует кандидат медицинских наук, хирург-онколог санкт-петербургской больницы «ЛОМО» Игорь Александрович ЧИЖ.
Что следует знать об этой достаточно распространенной женской проблеме? Консультирует кандидат медицинских наук, хирург-онколог санкт-петербургской больницы «ЛОМО» Игорь Александрович ЧИЖ.
Группа риска. По различным данным, мастопатией страдают от 20 до 60% всех женщин. Чаще всего она беспокоит молодежь. Пик заболеваемости приходится на Объясняется это довольно просто — появление мастопатии связано с гормональным дисбалансом.
Он часто сочетается с различными гинекологическими сложностями — кистами яичников, нарушением менструального цикла, миомой или бесплодием. Поэтому проблемы с грудью очень часто выявляются гинекологами. Поставив свой диагноз, они ищут другие проявления гормональных нарушений. И очень часто эти поиски приводят к обнаружению мастопатии.
Суть. Мастопатия — это нарушение структуры молочной железы. В ней разрастается соединительная ткань, и появляются кисты.
Симптомы. Достаточно типичная клиника — грудь нагрубает и болит перед началом месячных.
Но в некоторых случаях женщина даже не знает, что страдает мастопатией: та никак себя не проявляет. А выявляется случайно, и тогда тактика большинства врачей — выжидание. То есть доктора рекомендуют своим пациентам регулярное обследование, которое надо проводить на реже одного раза в год. Если такие профилактические осмотры не показывают дальнейшего развития болезни, то и беспокоиться не о чем.
Если же симптомы мастопатии выражены сильно — грудь болит перед каждыми месячными, в ней нащупываются уплотнения, то следует лечиться.
Методы лечения. В каждом конкретном случае они свои. Терапия подбирается индивидуально. Иногда назначается прием витаминов А и Е, иногда прописываются определенные биологически активные добавки.
Но чаще всего лечение направлено на нормализацию гормонального фона. Это достигается с помощью контрацептивных препаратов, содержащих четко определенное количество гормонов. Они благотворно влияют на течение некоторых гинекологических заболеваний и устраняют причину мастопатии. Ее симптомы могут исчезать или уменьшаться уже через месяца после начала приема контрацептивов. Если этого не произошло, то врач должен задуматься о смене препарата — вполне вероятно, соотношение гормонов было подобрано не совсем верно.
При мастопатии очень важна диета. Было доказано, что на течении болезни неблагоприятно сказывается потребление кофе, колы и какао. Эти напитки должны как можно реже появляться в рационе женщины. А вот некоторые известные продукты, наоборот, способны предохранять почти от всех заболеваний молочных желез, в частности от мастопатии.
Подобным действием обладает капуста. В ней содержатся индолы — вещества, которые благотворно влияют на гормональный фон женщины.
Еще очень хорошо есть побольше соевых продуктов — соевого творога, соевой муки, соевого молока или соевого мяса.
Это важно. Мастопатия — доброкачественная опухоль. Но иногда она может перерождаться в злокачественную. Учитывая такую опасность, женщины должны обязательно проводить самообследование молочных желез. Делать это надо каждый месяц на 5-7-й день менструального цикла.
Как правильно пальпировать грудь?
Пальпация — то есть ощупывание — осуществляется подушечками пальцев. Левую железу надо пальпировать правой рукой, а правую железу — левой.
Каждую молочную железу надо условно разделить на четыре части, мысленно проведя через центр соска две перпендикулярные друг к другу линии. Особенное внимание нужно уделять верхненаружному квадранту, который располагается ближе всего к подмышке.
Пальпацию следует начинать именно с него и двигаться по часовой стрелке, ощупывая сначала наружную половину груди, а потом внутреннюю. Первой проводится поверхностная пальпация, затем нажим усиливается и идет исследование более глубоких слоев. При этом пальцы должны делать круговые или перебирающие движения — сильно надавливать на грудь не надо.
Проводить эту процедуру надо внимательно, не торопясь, методично ощупывая каждую часть. Тогда у женщины будет прекрасная возможность оценить состояние молочных желез.
Любое изменение по сравнению с предыдущим самообследованием — повод для обращения к врачу. Если же картина не меняется, то все в порядке. Не нужно никаких внеочередных посещений маммолога. Достаточно плановых осмотров.
Юлия ГОНЧАРЕНКО Источник: «Женское здоровье»
источник
Фиброаденома молочной железы – диагноз пугающий и вводящий в глубокое уныние многих женщин. Это заболевание, хоть и считается доброкачественным, безболезненным и практически не опасным – тем не менее, не безосновательно слывет совершенно не предсказуемым, не позволяющим медикам, делать даже краткосрочные прогнозы.
Действительно, диагноз фиброаденома молочной железы, первично, настораживает женщин неизвестностью прогнозов и перспектив лечения. Ведь у кого-то лечение данного недуга заключается в динамическом наблюдении, а кому-то приходится делать серьезную операцию.
Ни для кого не секрет, что пусть и в ничтожных десяти процентах случаев, но данное новообразование может перерождаться, образуя, пугающую по своим последствиям, раковую опухоль.
Пусть и крайне редко, но такого типа новообразование груди может быть болезненным. Но, самое неприятное – практически никто из практикующих врачей, никогда не даст пациенткам гарантированных прогнозов, относительно того, как поведет себя фиброаденома молочной железы при беременности, при грудном вскармливании, и в периоде, когда женщине можно будет начать отлучение ребенка от груди.
Еще сложнее дело обстоит со случаями, когда женщина по тем или иным причинам не может забеременеть самостоятельно. Вопросы, относительно того можно или нет, делать при первичном диагнозе фиброаденома молочной железы процедуру ЭКО, вызывают огромное количество споров.
Определенная часть женщин убеждена, что делать ЭКО нужно (и можно) практически в любом случае, если есть непреодолимое желание иметь ребенка. Медики, в данном случае, и более сдержаны, и более рассудительны. Большинство практикующих врачей считают процедуру ЭКО достаточно серьезной:
- Требующей строго специальной подготовки женщины.
- Таковой, которую можно делать только после серьезных обследований.
- Которую следует тщательно планировать, и для которой, возможно, на этом этапе придется решить проблемы с имеющейся фиброаденомой.
Процедура экстракорпорального оплодотворения или процедура ЭКО, представляет собой специализированную вспомогательную репродуктивную технологию, при которой можно добиться желаемой беременности.
Обычно, медики говорят, что использовать процедуру ЭКО можно практически в шестидесяти процентах всех случаев бесплодия.
При процедуре ЭКО, созревшую яйцеклетку медики извлекают из женского организма, после чего осуществляют ее искусственное оплодотворение в условиях, которые можно назвать «in vitro» (иными словами «в пробирке»). При этом, полученный эмбрион некоторое время содержат в инкубаторе, где таковой активно развивается от двух до пяти дней.
Считается, что после этого срока здоровый эмбрион можно перенести в полость матки женщины, что бы происходило его дальнейшее развитие.
Самое важное, что следует сказать о подобной процедуре – это то, что ЭКО разрешается делать только после мощного всестороннего и максимально тщательного обследования пациентки.
Более того, процедуру ЭКО можно осуществлять только после специализированной (профилактической, лечебной, медикаментозной, стимулирующей и пр.) подготовки женщины.
Именно после полноценного обследования пациенток, медики могут принимать окончательное решение, с возможным выбором подготовительной (лечебной или иной) программы, подбираемой индивидуально для каждой конкретной женщины, о возможности проведения такого искусственного оплодотворения.
Естественно, что решение о том, можно ли проводить ЭКО, в каждом отдельно взятом случае, находится в прямой зависимости от имеющейся клинической ситуации.
И огромное значение, в данном случае, имеет наличие/отсутствие у пациентки тех или иных, сопутствующих бесплодию, заболеваний. Особенно, это касается некоторых форм фиброзно-кистозной мастопатии и, конечно же, такого диагноза как фиброаденома в молочной железе.
Почему же определенная часть медиков считает, что процедура искусственного оплодотворения может быть опасна при диагнозе фиброаденома молочной железы? Ответ, логичнее всего, искать в причинах возникновения подобных опухолей.
Мы уже не раз писали о том, что на сегодняшний момент времени подлинно установленных причин развития такой опухоли как фиброаденома молочной железы не существует.
Вернее сказать, причины развития данного недуга по сей день так и остаются предметом постоянных научных исследований, часто споров и разногласий.
При этом практически ни у кого из медиков не вызывает малейших сомнений факт, что опухоль, представляющая собой плотные подвижные узелки, может развиваться в груди женщины из-за тех или иных гормональных нарушений.
Считается, что на развитие опухоли напрямую могут влиять те или иные гормоны, уровень которых в крови часто изменяется, в сторону превышения.
Е. Малышева: В последнее время я получаю много писем от моих постоянных зрительниц о проблемах с грудью: МАСТИТЕ, ЛАКТОСТАЗЕ, ФИБРОАДЕНОМЕ. Чтобы полностью избавиться от этих проблем, советую ознакомиться с моей новой методикой на основе натуральных ингредиентов .
Естественно, что в молочных железах женщины так же проходят постоянные цикличные изменения, которые вызываются колебаниями уровня все тех же половых гормонов. А ведь наиболее чувствительными к воздействию гормонов могут быть эпителиальные, да и мышечные клетки тканей груди. Как результат, происходит постоянное изменение строения и структуры тканей груди, часто с образованием в таковой опухолей.
Как правило, основные споры относительно искусственного оплодотворения при диагнозе фиброаденома идут в связи со специфичностью периода подготовки к оплодотворению. Ведь перед процедурой ЭКО, по строго индивидуально составленному плану, пациенткам назначается стимулирующая гормональная терапия, которая и заставляет развиться несколько яйцеклеток в женских яичниках.
К сожалению, такая же гормональная стимуляция может заставить начать развиваться не только яйцеклетки, но и имеющиеся опухоли в груди. Иногда, медики даже говорят о необходимости профилактического удаления фиброаденомы перед процедурой оплодотворения.
Но, спорность данной проблемы заключается в том, что бывают ситуации, когда существующая фиброзная опухоль груди, даже после столь интенсивной гормональной стимуляции не дает реального роста.
А это означает, что решение относительно возможности /невозможности проведения искусственного оплодотворения при фиброзной опухоли во всех без исключения случаях принимается строго индивидуально.
Знаете ли вы, что более 70% человек заражены различными ПАРАЗИТАМИ, которые живут и размножаются в нашем организме. При этом человек живет полноценной жизнью и даже не подозревает, что разводит внутри себя этих страшных червей и личинок, разрушающих внутренние органы. И их первыми признаками в организме человека являются ПАПИЛЛОМЫ, БОРОДАВКИ И ГЕРПЕС , а так же ГРИПП и ОРВИ.
- нервозность, нарушение сна и аппетита;
- аллергия (слезящиеся глаза, высыпания, насморк);
- частые головные боли, запоры или понос;
- частые простуды, ангину, заложенность носа;
- боли в суставах и мышцах;
- хроническую усталость (Вы быстро устаете, чем бы ни занимались);
- темные круги, мешки под глазами.
Если все эти симптомы знакомы вам не понаслышке. Тогда рекомендуем ознакомиться с новой методикой от Елены Малышевой о полном очищении своего организма от паразитов. Читать далее >>>
источник
Мальцев Андрей Юрьевич
Врач-онколог, врач-маммолог, врач-хирург
Фиброзно-кистозная мастопатия (ФКМ) — это доброкачественное заболевание молочной железы, связанное с патологическим разрастанием ее тканей и нарушенным соотношением соединительно-тканного и эпителиального компонентов.
В настоящее время ФКМ является самым распространенным заболеванием молочной железы. Выделяют 2 формы мастопатии: диффузная и узловая.

Основной причиной возникновения мастопатии считается нарушение гормонального фона. В анализах смотрятся показатели половых гормонов, гормонов щитовидной железы и гипофиза (пролактин). Важно знать, что некоторые гормоны сдаются в определенные дни менструального цикла. Нарушение функции печени и почек сопровождается более длительным нахождением гормонов в кровотоке, а значит, увеличивает их действие на молочную железу. Для исключения этих нарушений проводится биохимический анализ крови. При выявлении патологии лечение проходит совместно со смежными специалистами (гинеколог, эндокринолог, уролог, гастроэнтеролог).
Естественно, что лечение (гормональное или негормональное, в зависимости от результатов анализов) лучше начинать на начальных проявлениях мастопатии, когда достаточно сделать несколько корректировок, чтобы не допустить прогрессирования заболевания. На развитие мастопатии также оказывают влияние диета, алкоголь, курение, стресс, ожирение, сахарный диабет.
Такими «уплотнениями» могут быть:
- кисты;
- узловые формы мастопатии;
- доброкачественные опухоли — фиброаденома, липома;
- злокачественные опухоли — саркома, рак;
- нельзя исключать и воспалительные процессы, связанные с наличием инфекции.
Специалистами выработаны алгоритмы диагностики для постановки правильного диагноза. Постановка диагноза основывается на:
- Анамнезе: сборе жалоб, времени появления, выяснении возможных причин возникновения (удары, травмы, воспалительные заболевания). Обязательно устанавливаются родственники, имеющие злокачественные образования и т.д.;
- Осмотре и пальпации;
- УЗИ молочных желез и маммографии;
- Анализах крови, онкомаркерах.
Дальнейшая тактика определяется исходя из результатов исследований. Если выявлена диффузная форма мастопатии, назначается консервативное лечение, курсы составляют от 3 до 6 месяцев в зависимости от степени запущенности процесса. Важную роль в успехе также играет соблюдение диеты, которую подбирает врач.
Если узловая форма, то сначала устанавливается «природа» опухоли, т. е. какое это образование, злокачественное или доброкачественное. Для этого выполняется пункция образования молочной железы под УЗИ контролем. Процедура заключается в следующем: кожа молочной железы обрабатывается антисептиком, дальше с помощью аппарата УЗИ находится интересующее нас образование, врач-маммолог производит прокол кожи и подводит кончик иглы точно к опухоли, происходит забор материала. На место прокола накладывается асептическая наклейка. Вся процедура занимает в среднем не более 5 минут. Материал направляется в лабораторию, где врачи-цитологи исследуют клеточный состав, и через несколько дней выдается заключение.
Фиброаденома — доброкачественная опухоль молочной железы. Лечение только оперативное. В условиях операционной выполняется удаление опухоли, накладываются швы на ткани молочной железы и внутрикожный шов на кожу. Как правило, нахождение в стационаре занимает не более суток. Пациентке проводятся реабилитационные мероприятия для скорейшего восстановления тканей. Швы с кожи снимаются на 7–10 сутки. Выполняется контрольное УЗИ молочных желез через 1, 3 и 6 месяцев.
Обследование у маммолога показано всем женщинам репродуктивного возраста (даже не имеющим жалоб) не менее 1 раза в год. Профилактические осмотры позволят выявить патологию на начальных стадиях и вовремя выработать тактику лечения.
источник
Фиброзно-кистозная мастопатия (ФКМ) – заболевание молочных желез, сопровождающееся образованием уплотнений. Болезнь имеет диффузную и узловую формы. Изменения в железе носят пролиферативный и регрессивный характер с появлением дисбаланса между стромой и эпителиальной тканью. Соотношение может сильно отличаться, и чаще всего такие нарушения сопровождаются появлением узлов, которые можно пальпировать.
Диффузная фиброзно-кистозная мастопатия молочных желез имеет классификацию, зависящую от гистологической структуры:
- ФКМ с преобладанием железистого компонента. Эта болезнь называется также «аденоз». Для заболевания этого вида характерны боли в железе, нагрубание, уплотнение ее отдельных участков.
- ФКМ с преобладанием фиброзного компонента. Нередко болезнь сопровождается полным сужением протоков, что приводит к сильным болям.
- ФКМ с преобладанием кистозного компонента, образование которых происходит из атрофированных доле й и измененных протоков.
- Смешанная — наиболее распространенный вариант.
По степени пролиферации болезнь делится на пролиферирующую мастопатию и непролиферирующую. Если изменения происходят с пролиферацией, чаще всего в протоке или кисте начинают образовываться небольшие папилломатозные разрастания. Такое заболевание грудной железы опасно тем, что могут развиваться атипичные клетки, характерные для предракового процесса.
Чаще всего к появлению узловой ФКМ приводит нарушение в гормональной системе. Фиброзно-кистозная мастопатия характеризуется такими симптомами, как болезненность в грудной железе в период перед наступлением месячных, выделения из сосков.
Узловая фиброкистозная мастопатия развивается в результате:
- патологий в репродуктивных органах;
- нарушений в гормональном балансе, в том числе при ЭКО;
- изменений в эндокринных органах;
- приема контрацептивов и других гормональных средств;
- плохой экологии;
- наследственной предрасположенности.
Обычно узловая фиброкистозная мастопатия провоцируется преобладанием эстрогенов, пролактина и дефицитом веществ, продуцируемых щитовидной железой.
Часто к фиброзно-кистозной мастопатии приводят аборты. Этот процесс сопровождается резкими колебаниями в гормональной системе. Такие же изменения могут возникнуть при подготовке женщины к ЭКО.
Наиболее подвержены появлению фиброзно-кистозной мастопатии с наличием узлов женщины от 30 до 55 лет.
Узловая фиброкистозная мастопатия подразделяется на:
- фиброзно-узловую;
- диффузно-узловую;
- кистозно-узловую.
Фиброзно-узловая болезнь груди характеризуется преобладанием фиброзных тканей с образованием узлов. Это патология доброкачественная и гормонозависимая. Железы чаще всего остаются симметричными. Боли либо постоянны, либо периодические. Также могут быть бесцветные или желтоватые выделения. Изменения могут появиться как на одной железе, так и на обеих. Диагностика данного вида фиброзно-кистозной мастопатии должна проводиться основательно, так как картина этого заболевания нередко бывает схожа со злокачественным поражением груди.
Диффузно-узловое заболевание характеризуется появлением кист, наполненных жидкостью. Такие образования могут варьироваться по форме и размерам. Они обычно округлы и болезненны. Нередко боль отдает в руку и лопатку. Такое заболевание в начальной стадии обычно себя не проявляет. Чаще женщина обнаруживает узлы в груди случайно или при самообследовании. В таком случае нужно сразу обратиться к маммологу. Перед менструацией обычно кисты могут увеличиваться, становиться болезненными. Выделения чаще похожи на молозиво.
Кистозно-узловая форма характеризуется четкими узлами различных размеров. Патологию следует дифференцировать со злокачественной опухолью.
Нередко женщины, собирающиеся зачать ребенка с помощью ЭКО и имеющие в анамнезе мастопатию, переживают о том, что эта патология может стать противопоказанием к ЭКО.
К сожалению, ЭКО может спровоцировать на фоне стимуляции гормонами симптоматику фиброзно-кистозной мастопатии у женщин, не имеющих проблем в этой области. При уже имеющейся фиброзно-кистозной мастопатии ЭКО может стать толчком к стремительному развитию патологии с увеличением кистозного компонента и разрастанием тканей железы.
Фиброзно-кистозная мастопатия может прогрессировать во время наступившей беременности. Но врачи учитывают тат фактор, что кистозно-фиброзная мастопатия может иметь регресс при грудном вскармливании. Именно поэтому чаще всего специалисты разрешают проводить ЭКО при наличии этой патологии.
Иногда при наличии больших образований перед процедурой рекомендуется их удалять, чтобы не было серьезных последствий. Нередко при имеющейся фиброзно-кистозной мастопатии изменения в железах стараются уменьшить с помощью гомеопатических или медицинских препаратов, а затем уже проводится ЭКО.
Если кистозно-фиброзная мастопатия умеренная, процедуру осуществляют без лечения грудной железы. Иногда перед стимуляцией для проведения ЭКО назначают строгую диету, использование мазей.
При вступлении в период менопаузы также начинаются изменения в гормональной системе. Это может стать толчком к развитию фиброзно-кистозной мастопатии, особенно если климакс начинается очень рано или, наоборот, поздно. В связи с гормональным дисбалансом изменения в железах могут сопровождаться ощущениями тяжести, болезненности, напряженности.
Также имеются случаи, когда фиброзно-кистозная мастопатия в менопаузе исчезает. Уменьшаются или рассасываются полностью кисты, узлы.
В связи с тем, что функция яичников снижается, у женщин происходит атрофирование железистой ткани с развитием соединительнотканного компонента.
Мастопатия лечится после проведенного обследования, включающего определение гормонов. На основе данных анализов корректируются нарушения в гормональном балансе.
При наличии кист может быть проведена склеротерапия, перед которой проводят выкачивание жидкости из кистозного образования. Этот метод проводится только в том случае, если нет признаков внутрипротоковой опухоли и злокачественного процесса.
При появлении большого количества кист или слишком сильного разрастания тканей, а также подозрении на наличие злокачественного компонента проводят секторальную резекцию с последующей гистологией.
Заболевание также может лечиться гомеопатическими препаратами. При наличии выраженной отечности железы назначаются мочегонные средства. Так как стрессы могут повлиять на гормональный фон женщины, можно принимать мягкие седативные препараты. При сильных болях в грудных железах назначают обезболивающие препараты.
В качестве укрепляющих средств часто специалисты назначают мультивитамины, настойки женьшеня.
Физиопроцедуры при мастопатии назначаются крайне редко, так как есть опасность к активизации патологического процесса. Радоновые ванны принимаются при отсутствии подозрений на злокачественный процесс. Грязевые ванны иногда специалисты назначают женщинам с небольшими доброкачественными изменениями. Ванны с сероводородом при заболеваниях грудных желез противопоказаны.
Основной профилактической мерой является самостоятельная диагностика молочных желез на наличие изменений и уплотнений. При нахождении образований, обнаружении асимметрии желез, появлении выделений следует посетить маммолога.
Также не стоит забывать про контроль состояния щитовидной железы. При наличии гипотиреоза нужно включить в питание йодированные продукты.
Также важнейшей мерой для предотвращения развития мастопатии является беременность и грудное вскармливание до года.
источник
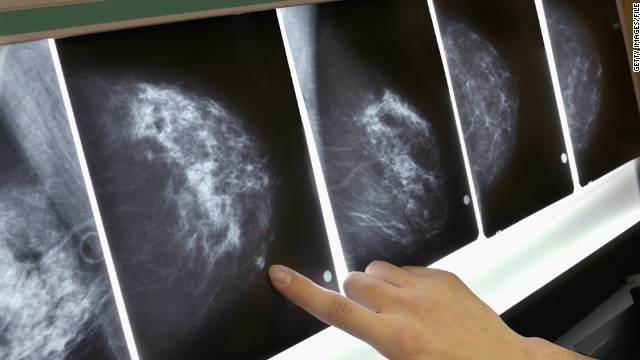
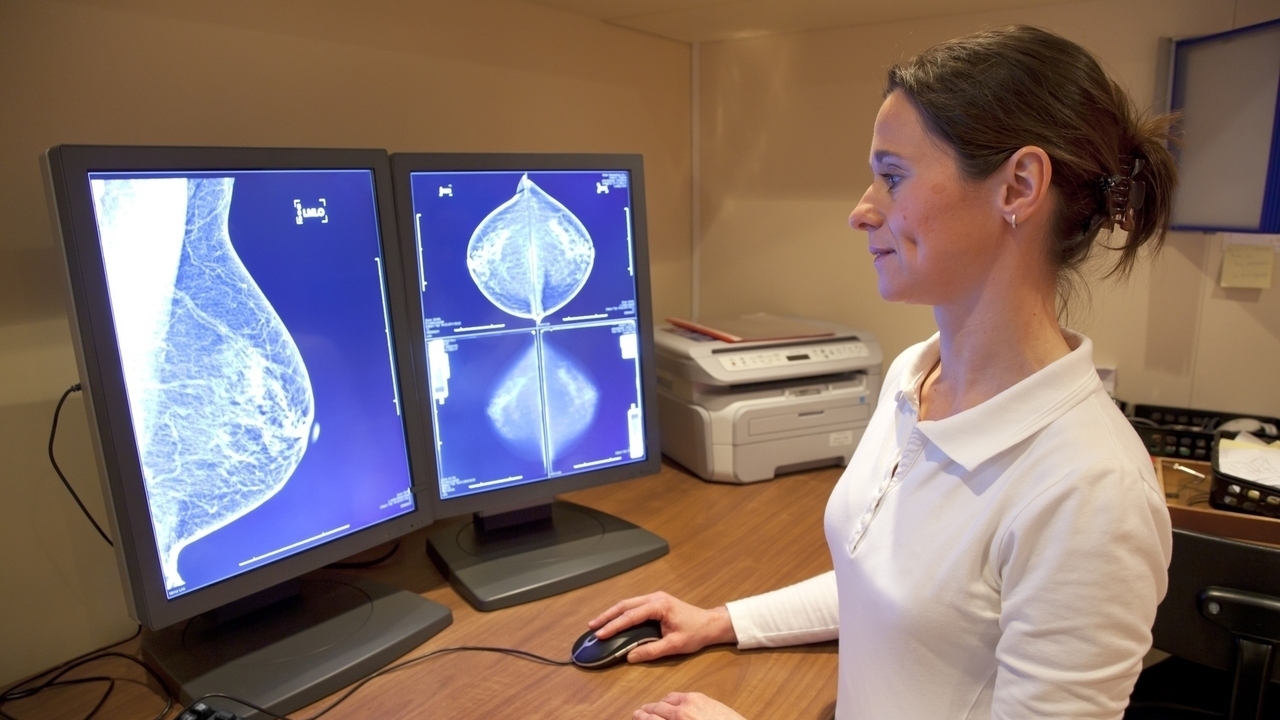
Маммография – это рентгеновская съемка молочных желез. Врач выполняет снимок в двух проекциях. Это необходимо для повышения качества обследования. После того как результаты маммографии готовы, врач обрабатывает их, иногда идет сравнение с предыдущими анализами. Рассмотрим, что конкретно можно узнать из результатов такого исследования.
Этот вид диагностики предназначен для преждевременного выявления доброкачественных или злокачественных патологий.
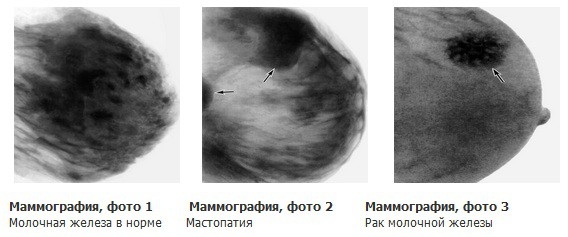
- Кальцинаты. Это скопление солей кальция в тканях грудных желез. Как правило, это новообразование является сигналом развития онкологии. Они не обнаруживаются при обыкновенной пальпации, именно поэтому необходимо делать маммографию.
- Кисты. Распространенное новообразование, наполненное жидкостью. Не стоит бояться, если у вас диагностируют кисту. Эта патология не является признаком развития рака.
- Фиброаденома – доброкачественно образование, которое склонно быстро развиваться. Она подлежит удалению.
- Онкология – злокачественные новообразования, которые характеризуются бесконтрольным ростом. Раковые клетки склонны к инвазии в ближайшие клетки и органы. Подлежит немедленному удалению.
После прохождения исследований врач получает снимки молочных желез. С их помощью он определяет, появились ли изменения в тканях.
При расшифровке маммографии молочных желез учитывают следующие факторы:
- асимметричность (когда в одной железе имеются уплотнения, а в другой нет);
- наличие всевозможных патологий;
- наличие участков кальцинатов и утолщений в коже.
Отметим, что онкология не может быть выявлена только из заключения маммографии. Для определения конечного диагноза врач назначает дополнительные обследования. Но результаты маммографии многое говорят специалисту.
По рентгеновским снимкам ваших молочных желез врач анализирует текстуру тканей, состояние сосудов, протоков и лимфатических узлов. Если отсутствуют уплотнения, и структура груди равномерная, то диагностируют отсутствие патологии.
На снимках капилляры и протоки должны выделяться. Если структура тканей груди нарушена, на маммографии увеличены лимфоузлы, то диагностируется патология.
По маммограмме врач легко определяет очаги возникновения новообразований, их размер, форму и качество.
Согласно принятым стандартам, результаты маммографии разделяют на семь категорий:
- Нулевая – нет необходимой информации, и нужны дополнительные обследования;
- Первая – в молочных железах отсутствуют какие-либо уплотнения и патологии, а женщина абсолютно здорова;
- Вторая – имеется доброкачественное образование, при этом симптомы онкологии отсутствуют;
- Третья — опухоль доброкачественного типа, которая требует дополнительных исследований. Новое обследование назначается через шесть месяцев. Помимо этого женщина должна постоянно наблюдаться у маммологов;
- Четвертая – имеется подозрительные уплотнения. Как правило, вероятность онкологии крайне мала. Но все равно назначают биопсию;
- Пятая – подозрительные опухоли. В этом случае возможно обнаружение онкологических новообразований. Для окончательного диагноза выполняют биопсию;
- Шестая – ранее подтвержденная онкология. Маммография используется для оценки проведенного лечения и контролирования роста злокачественных опухолей.
Если врач диагностировал возможность возникновения рака, не стоит впадать в панику. Часто результаты маммографии бывают обманчивы. Разберемся в этом.
Если после обследования врач диагностирует возможность наличия онкологической патологии, то назначаются дополнительные исследования. Однако показания маммографии не всегда могут быть корректны и однозначны. Рассмотрим эти случаи.
Когда специалист имеет малейшие подозрения на онкологию – пациентке назначают дополнительные обследования. Если диагноз маммолога не подтверждается, то это ложноположительный результат. Женщина признается здоровой.
Отметим, что такие показания имеют свои последствия для физического и психологического здоровья пациентки. Как правило, узнав о возможности возникновения опухоли, женщина сразу начинает чувствовать себя хуже — как психологически, так и физически. Помимо этого такой результат подразумевает дополнительные финансовые затраты на дальнейшие исследования консультации.
Но бывает так, что получены результаты маммографии молочных желез, расшифровка которых показывает норму. А через некоторый промежуток времени женщине диагностируют запущенный рак груди. Именно такие результаты называют ложноотрицательными.
Согласно статистике маммологи не обнаруживают онкологию у 20 % пациенток. Обычно этот конфуз случается с молодыми. Их грудь имеет более плотную структуру, нежели у женщин старшего возраста.
Перечислим ряд факторов, влияющих на получение ложноотрицательного результата:
- незначительные размеры новообразований;
- некомпетентность или неопытность врача, проводящего обследование;
- высокий уровень половых гормонов;
- динамичное разрастание злокачественного новообразования.
Опасность такого результата в том, что женщина может отложить визит к специалисту даже при явных признаках онкологии, так как будет считать себя полностью здоровой. Такой подход к собственному здоровью часто приводит к летальному исходу. Помните, что результат маммографии не является абсолютным вердиктом о вашем здоровье. Если вы обнаружили проявление нежелательных симптомов, срочно обратитесь к врачу.
Маммолог должен оценить плотность молочных желез пациентки.
По общепринятой классификации существует четыре группы:
- Жировая ткань преобладает. В молочных железах содержится немного волокнистой и железистой тканей. Риск возникновения новообразований минимален.
- Присутствуют разрозненные участки железистых и фиброзных тканей.
- Различная плотность тканей. Затруднено обнаружение изменений.
- Высокая плотность тканей груди. Маммография вряд ли сможет дать внятные результаты. Онкологические опухоли перемешиваются с нормальными тканями молочных желез.
В этом видео мы расскажем, что такое маммография, и как правильно проходить это обследование.
источник