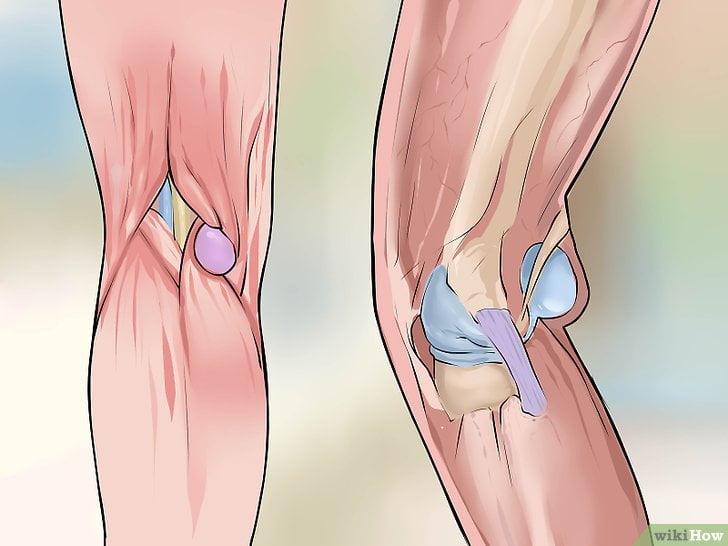
Киста Бейкера образуется в подколенной области и представляет собой доброкачественную опухоль. Ее развитие напрямую связано с состоянием коленного сустава: если он воспаляется или травмируется, то объем синовиальной жидкости увеличивается, и она выходит за пределы суставной сумки.
Через небольшие щели и отверстия в тканях синовия попадает в слизистую сумку, расположенную между сухожилиями под коленом сзади. В результате формируется кистозное новообразование.
Киста Беккера под коленом имеет несколько названий: киста Бехтерева, гигрома, инфрапателлярный бурсит и синовиальная киста подколенной ямки. Иногда ее называют грыжей.
Визуально киста выглядит как круглая подвижная шишка, мягкая и плотная на ощупь, не имеющая четкого разграничения с окружающими тканями. Она может быть очень маленькой, всего несколько миллиметров в диаметре, или вырастать до значительных размеров. При стремительном развитии киста в коленном суставе способна достигать 10 и более сантиметров.
Опухоль особенно заметна, если человек стоит, выпрямив ноги. В большинстве случаев она возникает только на одной конечности, но изредка встречаются и двусторонние кисты. Новообразование способно рассасываться самостоятельно, но чаще это происходит в юном возрасте.
Синовиальная киста редко обнаруживается у мужчин или детей, в основном она диагностируется у женщин. В группу повышенного риска входят спортсмены и люди, чья профессиональная деятельность связана с подъемом и переноской тяжестей.
Киста под коленкой может принимать разные формы, а именно:
- полумесяц. Опухоль отграничена от близлежащих тканей, но зачастую доставляет сильный дискомфорт и болезненность при ходьбе и движениях;
- «андреевский флаг». Опухоль имеет Х-образный вид, охватывает межсухожильные сумки и соседние мышцы, что приводит к свободной циркуляции синовии из сумки в мышцы и обратно. Это провоцирует выраженную отечность;
- щелевидная киста. Характеризуется небольшим размером и малым объемом содержимого;
- «виноградная гроздь». Редкий вид кисты, который возникает на фоне хронического суставного заболевания. В полости образования появляются камеры, разделенные перегородками – дочерние кисты, внешне напоминающие гроздь винограда.
У ребенка киста Бейкера диагностируется преимущественно в возрасте от 4 до 7 лет.
Шишка на ноге может появиться после травмы (первичная киста) или как следствие ряда заболеваний, к которым относятся:
- бурсит и синовит – воспаление синовиальной сумки или синовиальной оболочки;
- гонартроз;
- ревматоидный, подагрический и псориатический артрит;
- наследственная предрасположенность.
Киста в колене может развиваться из-за лишнего веса и тяжелых физических нагрузок. У детей и подростков она обнаруживается при ювенильной форме ревматоидного артрита. Иногда причиной становятся слишком интенсивные спортивные тренировки, поскольку в период активного роста хрящи и связки еще недостаточно развиты, а скелет сформирован не полностью.
Клиническая картина заболевания зависит от размеров кисты и степени тяжести воспаления в самом коленном суставе. Маленькие опухоли могут очень долго никак не проявляться и не мешать человеку в течение всей жизни.
Сначала в подколенной ямке появляется небольшая припухлость – мягкая, плотная и подвижная. Она абсолютно безболезненна, кожный покров остается без изменений, не краснеет и не уплотняется.
При увеличении кисты в размерах объем движений в суставе ограничивается, что особенно ощутимо при сгибании ноги. Во время физической активности возможны боли, которые в состоянии покоя быстро проходят.
Стремительное прогрессирование болезни приводит к сдавлению окружающих нервов и сосудов, что проявляется следующими признаками:
- болевым синдромом ноющего или распирающего характера и различной интенсивности. Боль может быть постоянной или эпизодической, но всегда усиливается при нагрузках;
- ногу сложно сгибать, из-за чего существенно затрудняется ходьба, подъем и спуск по лестнице. У человека меняется походка, садиться на стул он вынужден с прямой или слегка согнутой ногой;
- вследствие компрессии нервных окончаний в голени и стопе ощущается онемение;
- кожа над кистой становится горячей на ощупь, краснеет и отекает;
- при сильном воспалительном процессе в коленном суставе или инфицировании кисты отечность распространяется на все колено и область икроножной мышцы.
Если диаметр кисты Бейкера под коленом достигает нескольких сантиметров, боль переходит на голень и может отдавать в паховую зону. Не исключено ухудшение общего состояния и повышение температуры тела.
Справка : симптоматика кисты у детей и взрослых не имеет отличий.
Наиболее распространенным осложнением кисты является ее вскрытие. В результате разрыва жидкость из межсухожильной сумки растекается в мышцы, что вызывает острую боль и отеки на задней части голени. Разрыв кисты сопровождается также мучительным зудом, жжением и резким покраснением. При нагноении инфекция способна поразить всю конечность.
Нужно отметить, что распространение содержимого слизистой сумки может продолжаться в течение нескольких недель. Это чревато не только сильными болями, но и заражением крови – сепсисом.
Киста Бейкера коленного сустава может иметь и ряд других последствий:
- тромбофлебит. В отдельных случаях киста давит на вены голени, что приводит к застою крови и образованию тромбов;
- тромбоэмболия. Оторвавшийся тромб способен мигрировать в легкие, сердце и головной мозг и стать причиной инфаркта, инсульта и легочной тромбоэмболии. Такие осложнения иногда приводят к летальному исходу;
- синдром сдавления возникает достаточно редко. Если киста слишком сильно давит на мышцы, нервы и сосуды, метаболизм в костях и мягких тканях грубо нарушается. В результате может развиться некроз (отмирание тканей) и остеомиелит (гнойное воспаление кости и костного мозга).
При подозрении на кисту лучше сначала посетить терапевта, который при необходимости направит к узкому специалисту. Если у пациента имеется артрит или другая болезнь суставов, то необходима консультация ревматолога. При травматическом происхождении кисты нужно обращаться к травматологу. Вопрос об оперативном вмешательстве решается хирургом.
После первичного осмотра назначаются инструментальные исследования. УЗИ сустава позволяет оценить размеры и локализацию гигромы, а также выявить ее связь с другими околосуставными структурами.
Более информативным и точным методом является компьютерная томография – КТ. На трехмерном изображении пораженного участка будут видны малейшие отклонения в состоянии связок, сухожилий и других суставных элементов.
С помощью магнитно-резонансной томографии (МРТ) можно увидеть даже совсем небольшие кисты, диаметр которых не превышает сантиметра. Томограмма выявит имеющиеся микротрещины, воспалительные очаги, объем скопившегося экссудата, а также повреждения хрящевой ткани и связочного аппарата.
Рентгенографию назначают для оценки повреждения коленного сустава, киста Бейкера на снимках практически не видна.
В сложных случаях и при планировании операции проводится артроскопия. Чтобы исключить злокачественный процесс, делают диагностическую пункцию.
Выбор метода лечения зависит от причины образования кисты. Если она возникла на фоне суставной патологии, обязательно проводится специфическое лечение. При небольших размерах шишки, до 2 см, оправдана тактика выжидания в течение нескольких месяцев.
В случае увеличения кисты применяются средства местного действия – мази и гели, – физиопроцедуры, лечебная гимнастика и компрессы на основе народных рецептов. О способах лечения в домашних условиях читайте тут. Быстрое прогрессирование опухоли является показанием для проведения лечебной пункции. Во время процедуры делают прокол, через который удаляются излишки жидкости, и вводятся противовоспалительные препараты.
Если воспаление носит инфекционный характер, через пункционный прокол вводят антибиотики. При асептическом (неинфекционном воспалении) используются стероидные гормоны – Дипроспан, Кеналог, Гидрокортизон.
Относительно новым методом является пункция кисты с последующим введением Ксефокама и Лонгидазы. Ксефокам входит в группу нестероидных противовоспалительных средств (НПВС), а Лонгидаза усиливает и продлевает его обезболивающий эффект за счет ферментативной активности.
Через неделю проводят контрольное УЗИ сустава. При необходимости лечение дополняют еще несколькими внутрисуставными инъекциями Ксефокама и внутримышечными уколами Лонгидазы.
В ряде случаев после аспирации жидкости из полости кисты проводят склерозирование ее ложа этиловым спиртом. Это предотвращает аномальное разрастание синовиальной оболочки и способствует остановке роста гигромы.
После процедуры склерозирования необходимо в течение двух недель носить давящую повязку или защитный наколенник, чтобы не нагружать сустав.
Нужно отметить, что после пунктирования киста может образоваться снова. Поэтому очень важно параллельно лечить основное заболевание. Например, при травме мениска следует в первую очередь устранить его повреждение. При инфекционном артрите назначаются антибиотики. Ревматоидный артрит лечат с использованием базисных лекарств (Метотрексат).
Если причиной образования кисты является подагрический артрит, применяются противоподагрические препараты: Аллопуринол, Колхицин, Бензобромарон, Ульфинпиразол. При артрите и артрозе могут назначаться хондропротекторы для восстановления хрящевой ткани: Алфлутоп, Хондроитин Сульфат, Хондролон, Мукосат, Артрадол.
Терапия кисты у детей проводится только препаратами, разрешенными для определенного возраста. Доза рассчитывается в соответствии с весом ребенка. Обязательно назначаются витаминно-минеральные комплексы с кальцием, витаминами группы В и D.
Для улучшения кровоснабжения, снятия боли и воспаления применяются противовоспалительные мази на основе Диклофенака, Ибупрофена или Индометацина.
Показаниями к проведению операции являются длительное существование и большие размеры кисты, частые рецидивы, тяжелое течение вследствие сдавления окружающих нервов и сосудов, неэффективность консервативных методик лечения.
Физиолечение способствует саморассасыванию кисты, регенерации тканей после травм, укреплению хрящей при дегенеративно-воспалительных процессах в суставах. Физиопроцедуры назначаются также и после оперативного вмешательства. При кисте Бейкера эффективны такие методики:
- биорезонансная терапия (БРТ);
- облучение ультрафиолетом (УФО);
- низкоинтенсивная УВЧ-терапия;
- инфракрасный лазер;
- импульсные токи;
- ударно-волновая терапия (УВТ) особенно действенна при разрывах и растяжениях коленных связок. Курс процедур существенно ускоряет восстановление поврежденных тканей и возвращает суставу нормальную подвижность;
- аппликации с парафином;
- лечебные ванны с радоном и сероводородом.
Выполнение специальной гимнастики в сочетании с медикаментозными препаратами и физиолечением способствует рассасыванию кисты, позволяет избежать осложнений и рецидивов. Большинство упражнений можно делать дома, но подбор комплекса следует доверить специалисту. В некоторых случаях физкультура не принесет пользы и может быть даже противопоказана.
Упражнение 1. Закрепить на ноге с кистой утяжелитель и сесть на стул. Пораженную ногу выпрямить, подняв над уровнем пола, и задержаться в этом положении на 1 минуту. Затем немного согнуть ногу и снова задержаться секунд на 30. Начинать следует с однократного выполнения, в дальнейшем количество повторов и вес утяжелителя увеличивается.
Упражнение 2. Сидя на стуле, стопы стоят на полу. Попеременно выпрямлять то одну, то другую ногу. Все движения должны быть медленными и плавными, с фиксацией ног в прямом положении. При появлении боли занятие нужно прекратить.
Упражнение 3. Сидя на стуле, согнуть здоровую ногу в колене, а больную выпрямить. Наклоняться вперед, сохраняя спину прямой и растягивая подколенную зону в течение 20–30 секунд.
Упражнение 4. Встать перед стулом и поставить на него здоровую ногу, согнув ее в колене. Вторая конечность выпрямлена и стоит на полу. Постепенно наклонять корпус вперед, не сгибая спину. В нижней точке задержаться на полминуты.
Упражнение 5. Лежа на спине, подтянуть здоровую ногу, согнутую в колене, к груди, а вторую оставить выпрямленной. Поднимать больную ногу над полом до угла в 25–30° и держать на весу в течение 20–25 сек. Упражнение можно выполнять с утяжелителем.
Упражнение 6. Ходьба на беговой дорожке с мягким покрытием. Это упражнение обычно делают в кабинете ЛФК. Быстро ходить, и тем более бежать, не следует. Ходьба должна быть неспешной, чтобы избежать дополнительного травмирования сустава.
Физическая активность при кисте Бейкера не запрещается, но ограничивается. Особенно опасными являются осевые нагрузки, когда тело находится в вертикальном положении. Бег, прыжки, степ-аэробика, силовые упражнения сильно нагружают колени, из-за чего может произойти разрыв кисты. В связи с этим поднятие тяжестей и динамические занятия рекомендуется исключить.
В период ремиссии полезными будут статические нагрузки: йога, пилатес, а также плавание. Такие виды спорта помогут укрепить мышцы и связки и повысят их эластичность. Для предотвращения рецидивов лучше носить на ноге специальный ортез – защитный наколенник.
Таким образом, киста Бейкера – это неопасное и полностью излечимое заболевание. Залогом успешного лечения является своевременное обращение к врачу и регулярный медицинский контроль.
источник
Сложный коленный сустав нередко поражают различные виды кист, которые классифицируют в зависимости от причин возникновения и места локализации. Одной из них является киста Бейкера (грыжа, гигрома). Патология названа в честь ученого — медика, изучившего и описавшего ее.
Это однокамерное опухолевидное, плотное, но эластичное доброкачественное новообразование, соединенное с суставом. Оно полое и заполнено жидким содержимым, склонно к росту и увеличению размеров, в диаметре может достигать 10 см. По сути своей — это капсула с жидкостью.
Место локализации: подколенная ямка, в заднем завороте сумки коленного сустава.
Особенно выделяется при разгибательных движениях нижних конечностей, хорошо прощупывается, имеет четкие границы. Возникновение и развитие болезни не зависит от возраста и пола. Чаще всего поражает один сустав. Это вторичное заболевание.
Капсула с жидкостью может иметь форму полумесяца, быть икс-образной или вытянутой с самой широкой частью посередине. Самое крупное новообразование имеет строение, которое похоже на гроздь винограда.
Кроме того встречаются сложные кисты Бейкера — сросшиеся (синехии), с перегородками внутри (септы), с мелкими дочерними кисточками внутри основной.
Эта патология развивается на фоне травм, воспалительных процессов и дегенеративных заболеваний суставов нижних конечностей или как их осложнение. Но известны случаи, когда происхождение кисты невозможно установить.
При этом в результате воспаления в суставе интенсивно образуется синовиальная (суставная) жидкость, которая заполняет суставную полость и начинает поступать в межсухожильную сумку под коленом. Это является основой новообразования.
Основными причинами болезни называют:
- Различные травмы колена;
- Физические перегрузки (спортивные и профессиональные);
- Артрозы;
- Артриты, особенно ревматоидного происхождения;
- Синовит (воспаление синовиальной оболочки сустава);
- Повреждения и заболевания мениска коленного сустава.
По статистическим данным эта болезнь чаще возникает у пожилых людей, спортсменов, грузчиков.
Небольшая киста коленного сустава, как правило, себя не проявляет, заболевание протекает без явных признаков. Кожа над новообразованием не гиперемирована, не горячая, ее структура не имеет изменений. Это свидетельствует об отсутствии воспаления над кистой.
Визуально — небольшое кистозное образование, выступающее под коленом, при прощупывании болезненности нет. В процессе двигательной активности незначительные боли могут проявляться.
При этом киста подвижна и изменчива, может исчезнуть без лечения.
В начале развития кисты Бейкера больной начинает ощущать только некоторый дискомфорт в коленном суставе, но если она продолжает увеличиваться, появляются характерные признаки болезни:
- Выраженная, подвижная с четкими краями опухоль под коленом;
- При пальпации болезненные ощущения;
- Постоянные ноющие боли в коленном суставе;
С увеличением кисты болезненность распространяется на мышцы голени, усиливается под действием нагрузок, может отдавать в бедро или голень.
Появляется и нарастает чувство распирания и дискомфорта от инородного образования, связанное с его ростом.
- Во время движения и нагрузок в суставе появляется скованность;
- Значительно снижается подвижность коленного сустава, развивается онемение конечности;
- Отмечается отечность всего органа движения;
- Становится проблематичным сгибание в колене, сложным подъем по ступеням вверх и приседания, при этом усиливается боль;
Возможно наступление полной неподвижности коленного сустава.
Течение и лечение заболевания могут быть длительными.
Если недуг не лечить, киста увеличивается, ее стенки истончаются и разрываются, жидкое содержимое распространяется по икроножной мышце. Возможность такого осложнения высока.
При этом наблюдается отечность колена и голени, покраснение под коленом и в области икроножных мышц, острые боли в суставе, повышенная температура тела.
Увеличивающаяся киста давит на вены голени, в которых развиваются застойные явления и воспаляются стенки сосудов.
Так возникают Тромбофлебиты, Варикозы и Тромбозы. Отрыв тромба угрожает инсультом или закупоркой легочной артерии, которая заканчивается смертельным исходом.
Сдавливание лимфатических сосудов приводит к отечности конечности. Давление на нервы вызывает онемение ноги.
Также могут нарушаться обменные процессы, которые провоцируют развитие некрозов и трофических язв.
Нагноение кисты может вызвать воспаление сустава — артрит.
Заболевание начинают лечить после постановки диагноза, учитывают общее состояние здоровья больного, наличие хронических болезней, возраст, образ жизни, профессию.
Оно направлено, прежде всего, на устранение причины, вызвавшей появление этой патологии.
Больному рекомендуют покой и отсутствие нагрузок на пораженную ногу. Боль и отечность уменьшают прикладыванием холода на колено. Можно использовать в течение двух дней.
Фиксация органа движения эластичным или простым бинтом помогает снизить отечность. Повязка должна быть плотной, но не нарушающей кровоснабжение, что может усугубить заболевание.
При этом нога должна находиться в приподнятом состоянии, что способствует улучшению кровотока и снижению отечности.
Если нет необходимости в стационарном лечении, врач может назначить противовоспалительные средства с обезболивающим эффектом для приема в домашних условиях.
Это могут быть нестероидные препараты: Напроксен, Ибупрофен, Ацетаминофен или другие.
Комплексное лечение начинают с симптоматического — со снятия основных проявлений заболевания. Это угнетение боли, отечности и приведение в норму температуры тела, если она повысилась.
Подбирают анальгетики (обезболивающие) с противовоспалительным действием, в которых преобладает снятие боли. Часто назначают Диклофенак, Дексалгин, Кеторол, Кетонал, Кетопрофен. В каждом индивидуальном случае выбирают определенные препараты.
Для снятия воспаления также используют Нурофен, Индометацин, Нимесулид, особенно выделяют Индометацин.
Повышение температуры при кисте Бейкера обычно вызывает нагноение, ее разрыв или обострение основной болезни. В этом случае применяют Ибупрофен или Парацетамол.
Обычно параллельно принимают антибиотики.
Также определяют и назначают этиотропное лечение, которое направлено на угнетение причин, вызвавших патологический процесс.
Если образование кисты Бейкера связано с аутоиммунными заболеваниями соединительной ткани — ревматоидный артрит, красная волчанка, то в лечение включают кортикостероидные гормональные препараты (Дексаметазон, Преднизолон, Гидрокортизон). Лекарства прекращают воздействие клеток иммунной системы больного на клетки соединительной ткани организма.
При наличии псориатического артрита назначают кортикостероиды, антигистаминные — для снятия зуда и иммуномодулирующие лекарства с целью улучшения работы иммунной системы.
Для снижения количества образования и ускорения выведения из организма мочевой кислоты, которая вызывает воспаление и способствует выработке суставной жидкости, прописывают при подагрическом артрите — Аллопуринол и Бенемид.
Если диагностировано, что киста вызвана остеоартритом, применяют способ инъекционного введения кортикостероидных препаратов в полость кисты. При этом хорошо снимается воспаление и отечность в области новообразования.
Часто специалисты принимают решение о лечении кисты методом дренирования.
С помощью толстой иглы проникают в ее полость, и большим шприцом отсасывают жидкое содержимое. После этого вводят гормональные противовоспалительные лекарства.
Процедуру можно повторять. Ее положительное действие наступает быстро. Уходит боль, уменьшается отечность, восстанавливаются двигательные функции.
В консервативном лечении используют также современные физиотерапевтические методы, а именно – биорезонансная терапия и лечение импульсным электромагнитным полем.
Биорезонансная терапия основана на лечении собственной энергией человека. Ее действие направлено на уничтожение патологической информации и укрепление иммунной системы организма.
Импульсное магнитное поле проникает через все клетки человека и, воздействуя на больные, возвращает их в здоровое состояние.
Если медикаменты и дополнительные методы не дают положительного результата, отмечается рецидив заболевания, киста достигает больших размеров, заболевание продолжает развиваться, проявляются симптомы осложнений, прибегают к оперативному лечению.
В ходе хирургического вмешательства патологическое образование рассекается и удаляется. Оно выполняется с использованием местного обезболивания и длится не более полу часа.
После операции больного отпускают домой, а через 5-7 дней снимают швы. При этом сустав фиксируют тугой повязкой.
Начинают восстанавливать его функции с помощью массажа, ЛФК и физиотерапии. При соблюдении всех рекомендаций лечение заканчивается через две недели с полным восстановлением двигательных функций конечности.
Современный метод оперативного лечения кисты с помощью артроскопа. Оптический прибор и медицинские инструменты вводят через два точечных разреза на колене и убирают клапан, препятствующий отводу содержимого из кисты в полость сустава.
Полость новообразования остается пустой и прекращает свое существование. Эта операция без разрезов быстро заживляется с минимальной возможностью инфицирования раны.
В комплексном лечении кисты применяют не гормональные мази с выраженным противовоспалительным и анальгезирующим действием. Кроме того отличный согревающий эффект способствует улучшению кровообращения и метаболизма, а значит помогает процессу выздоровления.
Наиболее применяемые мази:
На начальных этапах заболевания хорошо проявляет себя мазь Вольтарен и Быструм-гель.
Мазь из листьев герани, календулы и свиного сала, приготовленная по народным рецептам, используют для обезболивания.
Но необходимо помнить, что использование мази — это только дополнительный метод лечения. Также важно их правильное использование и соблюдение дозировок.
Простым, но действенным методом является накладывание компрессов на больной сустав.
Свежий капустный лист, положенный на ночь, снимает отечность и боль. Компресс из растительного масла на пораженную область уменьшает отечность.
Хорошо снимает воспаление компресс из перекрученных листьев чистотела и лопуха, а также из листьев малины и бузины.
Но эффективным в лечении кисты признано растение — Золотой ус.
Используют его противовоспалительные, противоопухолевые и общеукрепляющие свойства. Измельченные стебель и листья прикладывают как компресс на пораженное место. Настой из них употребляют внутрь.
Снимает воспаление отвар листьев чистотела. В отвар можно добавить лист лопуха.
Настой корня девясила уменьшает боли.
Применяют продукты пчеловодства, но только для тех, у кого нет аллергических реакций.
Эти средства хорошо работают совместно с медикаментами и другими дополнительными методами лечения, в качестве самостоятельного способа малоэффективны.
Киста Бейкера относится к заболеваниям, которые излечиваются. Поэтому необходимо вовремя обратиться к специалистам, следовать их назначениям и рекомендациям, не заниматься самолечением.
В таком случае прогноз на полное выздоровление благоприятен.
источник
Многие годы безуспешно боретесь с БОЛЯМИ в СУСТАВАХ?
Глава Института заболеваний суставов: «Вы будете поражены, насколько просто можно вылечить суставы просто принимая каждый день.
Ходьба, сидение, вождение автомобиля, занятия спортом – все эти действия создают нагрузку на коленный сустав. Нередко в результате сильного напряжения возникает боль в подколенной ямке. О ее причинах и первой помощи при таком дискомфорте пойдет речь в статье.
Боль в колене и подколенной ямке при артрозе – сильная, возникает при движении. Почти всегда одновременной с болезненностью есть хруст в суставе. Сами движения колена ограничены – сустав не сгибается и не разгибается до конца. Причина артроза – старение хряща в коленном суставе. Поэтому почти все пожилые люди страдают от той или иной степени артроза.
Всегда делают снимки обоих суставов для сравнения. В случае последних критических стадий гонартроза травматологи проводят замену коленного сустава на искусственный. Остальные степени деформирующего артроза колена успешно лечат консервативно ревматологи. Нужны противовоспалительные средства в таблетках и мазях, а также лекарства, улучшающие структуру хряща – хондропротекторы.
Коленный сустав при воспалении вызывает сильнейшую острую боль. Она усиливается при малейшей попытке движения, наступать на пораженную ногу очень больно. Внешне сустав красный, отечный и горячий. Артрит может быть вирусным или бактериальным. Во втором случае развивается тяжелое гнойное воспаление. Без лечения внутри сустава образуются спайки, хрящ разрушится и разовьется тяжелый артроз.
Диагностика артрита проста – врач легко поставит диагноз при осмотре. Дополнительно назначат рентгенограмму. Лечением занимаются травматологи или хирурги. Проводят пункцию для удаления гноя, а полость суставы тщательно промоется. Назначаются антибиотики внутримышечно или внутривенно и противовоспалительные лекарства.
Патология, известная как киста Бейкера – нечастая причина болезненности коленного сустава. Причина ее – выпячивание суставной сумки, которое заполняется жидкостью. Этому способствуют травмы или врожденная слабость суставной ткани. При кисте возникает выпячивание сзади коленки, округлое или овальное. Боль совсем небольшая, чаще только при сильной нагрузке.
Лечение кисты Бейкера занимаются травматологи. Консервативное лечение – противовоспалительные уколы, компрессы – могут вылечить небольшие кистозные образования. При более крупной кисте можно производить удаление жидкости и накладывание тугой повязки. Но часто киста образуется снова. Сильного дискомфорта она не вызывает и оперативное вмешательство проводится лишь в случае крупной кисты или осложненной нагноением.
Мениски – это хрящевая прокладка на коленном суставе, которая облегчает движения. Иногда, при сильной спортивной нагрузке, при травме внутри мениска накапливается жидкость в виде кисты. Появляется болезненность в коленном суставе при движении, ходьбе. Сбоку колена появляется припухлость.
Мелкая киста не обнаруживается пальпацией. Для ее диагностики применяют артроскопию и МРТ коленного сустава. Лечится киста мениска оперативным удалением. Операция небольшая и легко переносится. После нее некоторое время нужны ограниченные физические нагрузки.
Это одна из самых частых травм колена. Мениски легко повреждаются при неудачном падении или ударе. При разрыве мениска возникает сильная, острая боль, сразу после травмы. Колено сложно сгибать, любое движение сопровождается резкой болезненностью. Мениски крайне редко разрываются у детей, так как у них хрящи очень податливые и растяжимые.
Диагностика сложна. Самое главное уделяется травме в анамнезе. В ряде случае может понадобиться операция. Иногда лечение лишь консервативное – из сустава удаляют кровь, которая часто изливается в его полость при травме. Накладывают гипс, проводят противовоспалительную терапию. После обязательно рекомендуется ЛФК и физиотерапия.
Нервная ткань редко, но поражается опухолевыми образованиями. Эта патология носит название невриномы. Такая опухоль, даже небольшая и доброкачественная, сопровождается болью сзади колена, сверху или снизу, в зависимости от поражения нерва. Болезненность стреляющая, острая. Сам сустав совершенно не изменен, движения в нем не ограничены, так как боль может не зависеть от нагрузки.
Диагноз невриномы ставится травматологом или нейрохирургом. Обязательно проводится МРТ, на котором видно точное место опухоли и ее размеры. Опухоль удаляется оперативно, через небольшой разрез. Как правило, дальнейшего лечения не понадобится.
Сосуды нередко становятся причиной боли колена. Варикозная болезнь ног – это патологическое расширение вен, которое заставляет ноги сильно отекать и болеть. В том числе, возникает дискомфорт в области колена и подколенной ямки. При варикозе можно заметить широкие, увеличенные вены на ногах, которые не исчезают даже при поднятых ногах.
Лечение варикозной болезни на ранних стадиях проводиться с помощью таблеток и мазей. Таблетки способствуют укреплению сосудистой стенки и улучшению ее эластичности. Немаловажное значение имеет правильный образ жизни: отказ от высоких каблуков, обязательный отдых с приподнятыми ногами вечером. При сильном варикозе проводят хирургическое удаление пораженных вен.
Помимо варикоза, внутри сосуда может образоваться сгусток крови. Такое явление называется тромбозом. Если одновременно с тем присоединяется воспаление стенки вены, то развивается тромбофлебит. Появляется сильная, давящая, распирающая боль сзади колена, в месте расположения пораженной вены. Колено отекает, становится красным и горячим. При тромбофлебите болезненность пульсирующая, усиливается по ночам.
Это экстренные патологии, которые требуют срочного лечения. Терапия проводится в стационарном отделении – хирургическом. Тромб может быть удален оперативно. Могут назначаться средства, растворяющие образование – гепарин, тромболитики.
В подколенной ямке находятся нервы и сосуды. Пространство между ними заполнено рыхлой клетчаткой, которая может воспалиться. Нередко, инфекция передается с ран поверхности кожи или с суставной полости после артрита. Гной быстро распространяется по клетчатке, возникает сильная боль, стреляющая и распирающая. Сустав сзади, спереди и с боков становится темно-красным и опухшим, очень горячим. Инфекция может быстро распространиться на клетчатку ноги выше или ниже колена.
Диагностика заключается в тщательном осмотре и проведении снимков. Лечением такой патологии занимаются хирурги в отделении гнойной хирургии. Чаще всего приходиться вскрывать загноившееся место, промывать и устанавливать дренажи для оттока гноя. Обязательно используют сильные антибиотики и противовоспалительные препараты.
Почти всегда боль в подколенной ямке усиливается при сгибании или разгибании колена. Это связано с движением сустава. Такая боль при артрозе связана с истончением хряща. При артрите боль возникает из-за отечных воспаленных тканей, которые сдавливают нервные окончания. Сгибание ноги вызывает боль и при поражении сосудов – тромбозе или тромбофлебите.
Ходьба или подъем по лестнице при поражении колена сопровождаются болью довольно часто. Кистозные образования менисков, киста Бейкера в спокойном состоянии могут не болеть. Но после нескольких шагов появляется болезненность, дискомфорт и болевые ощущения в колене и сзади сустава. При разрыве мениска боль очень сильная и возникает уже на первых шагах.
Еще одна причина болезненности при ходьбе – варикоз. Особенно выраженный дискомфорт появляется к вечеру, когда ноги ниже колен сильно отекают.
Травмы сустава нуждаются в быстрой помощи специалиста. Если затягивать с визитом к врачу, то можно спровоцировать осложнение, вылечить которое будет невозможно. Поэтому любая сильная травма колена сзади или спереди – повод срочно показаться доктору.
Если боль сзади колена не проходит в течение нескольких дней, не облегчается после отдыха, а только усиливается день ото дня – это может говорить о прогрессировании болезни, например, кисты или артрита.
Быстрый способ снять болезненность сустава – обездвижить его до визита к врачу. К колену с двух сторон можно привязать широкие деревянные шины, таким образом, сустав не будет двигаться. В таком состоянии человеку следует помочь добраться к специалисту – в ближайший травмпункт или приемное отделение больницы.
Если колено травмировалось, то дополнительно можно приложить лед, обернутый плотной тканью. При симптомах артрита – красный, отечный сустав, также можно приложить прохладный компресс для облегчения состояния.
Длительная, постоянная или очень сильная боль в подколенной ямке – повод для обязательного визита к врачу. Но, нередко, болезненность сзади колена связана с усталостью ног после длительной ходьбы. Тогда можно облегчить дискомфорт без посещения врача:
- Ноги поднимаются выше – под лодыжки укладывается плотный валик или подушка. Такое положение в течение 15-30 минут улучшает кровоснабжение в нижних конечностях.
- Если нет признаков варикоза, то помогут горячие ванночки для ног. Лавандовое масло, добавленное в воду, расслабит мышцы и облегчит боль, связанную с усталостью.
Если превысить привычную нагрузку на колени, то при деформирующем артрозе появляется небольшая болезненность. Тогда можно воспользоваться противовоспалительными мазями и гелями:
Эти средства практически безопасны и легко снимут болезненность с сустава. С осторожностью нужно применять их людям с чувствительной кожей. При появлении признаков аллергической реакции – зуд, покраснение – следует смыть мазь с колена и обратиться к врачу.
Особенно, если такая боль не проходит в течение нескольких дней. Если одновременно с этим обнаруживается припухлое образование, то причиной боли может быть:
Если же боль сочетается с покраснением и припухлостью всего колена, то причины болезненности:
- артрит;
- гнойное заболевание;
- тромбофлебит.
Обязательно посмотрите следующее видео
Эти проблемы носят воспалительный характер и нуждаются в быстрой консультации специалиста. Без должной помощи такие болезни ведут к инвалидности.
Но не всегда боль сзади колена опасна. Иногда это лишь усталость от физической нагрузки. Тогда никакой особой помощи не понадобиться. Нужен лишь отдых и приподнятое положение ног.
источник
Киста Беккера – это синовиальное новообразование патологического значения, локализованное внутри структур заднего отдела коленного сустава. По своим морфологическим признакам элемент не относится к раковым опухолям, но приносит немало дискомфорта пациенту. Страдает уровень двигательной активности, что влечет за собой снижение качества жизни. Обращение к врачу – необходимая мера, поскольку запущенная стадия приводит даже к инвалидности. Чтобы успокоить пациента, настроить на выздоровление, врач показывает на фото как лечить кисту Беккера, объясняет все нюансы предстоящих процедур.
Более 100 лет в ортопедии велись дискуссии относительно этиопатогенеза кистозного элемента. Со временем, на основании многих факторов, ученые сошлись в едином мнении: киста Беккера под коленом однозначно имеет синовиальную природу. Формирование способно возникнуть не только после внутрисуставного повреждения этой части ноги, но и на фоне полного благополучия, без перенесенной травмы.
Подколенный бурсит характеризуется различной этиологией. Врачи сопрягают развитие рассматриваемой патологии с перенесенными ранее артритами (чаще – ревматоидного генеза), гонартрозом тяжелой формы течения. Причины кисты Беккера в 1948 году связывали даже с бруцеллезом. Также было подтверждено, что новообразования способны формироваться на фоне пигментно-ворсинчатого синовита, хронического микроповреждения суставов.
Доказана взаимосвязь подколенного выпячивания и другого патологического процесса, протекающего внутри сустава. Они имеют дегенеративно-дистрофический или ревматический характер, приводят к развитию хронического синовита. Он признан предрасполагающим фактором к развитию подколенной грыжи. Состояние способствует повышению внутрисуставного давления.
Внимание! На этапе консультации у врача, нужно сообщить обо всех перенесенных повреждениях ног, особенно недавних.
Многие ортопеды и ревматологи утверждают, что подколенный бурсит никогда не возникает у людей, в жизненном анамнезе которых отсутствуют любые виды повреждения колена.
Новообразование бывает однокамерным, двухкамерным и многокамерным. Врачи установили, что рецидив формирования возникает в случаях наличия множественных камер у кистозного новообразования. По мере увеличения размеров выпячивания, повышается риск его распространения на голень. Однако немалая объемность опухоли провоцирует другое последствие – разрыв. Фото кисты Беккера под коленом позволит понять, образование каких размеров считается угрожающим.
Заболевание классифицируют на такие подвиды:
- Симптоматическая форма – течение патологического процесса характеризует выраженная боль. Ее локализация – коленный сустав.
- Идиопатическая форма – когда происхождение развития заболевания непонятно, а установить первопричину не удается даже поле проведения многочисленных видов исследования.
Абсолютно бессимптомное развитие подколенного бурсита отмечается не более чем в 28% клинических случаев. Именно отсутствие выраженных признаков по мере формирования, а затем развития атеромы объясняет ее столь позднее выявление. Обнаружение новообразований не ранее, чем на 2 стадии происходило тогда, когда воспаленные участки имели небольшие размеры.
Симптомы кисты Беккера под коленом:
- Длительные боли, чаще периодические, возникающие внутри подколенной ямки сразу после физической нагрузки.
- Чувство дискомфорта, скованности внутри конечности, сложность разгибания коленного сустава.
- Крупные образования сдавливают сосудисто-нервный пучок, вызывая отечность голеностопного сустава.
- Под коленом прощупывается округлое новообразование – оно не спаяно с кожей.
- Выполнение нескольких сгибаний, разгибаний способствует увеличению размеров выпячивания.
- Незначительные проявления нейропатии большеберцового нерва, когда она, будучи больших размеров, защемляла его.
Сложность выявления этиологического фактора связана с анатомией коленного сустава, поскольку в этой зоне расположены синовиальные сумки, карманы, завороты. По мнению специалистов, наличие множественных физиологических структур усложняет раннее выявление новообразования. Также этот фактор не позволяет своевременно проследить, какая именно из анатомических частей послужила первопричиной развития грыжи.
Морфометрические особенности атеромы вне зависимости от возраста и пола пациента носят индивидуальный характер. В пределах одной возрастной группы объем грыжи варьируется.
Прежде чем планировать, как лечить кисту Беккера под коленом, потребуется исключить наличие опухолевого процесса. Для прояснения действительной клинической ситуации применяют такие методы:
- Анализ крови (клинический, биохимический).
- Определение сахара крови.
- Рентгенологический метод исследования.
- УЗИ – безопасный, очень информативный и недорогой метод диагностики. Учитывая высокую результативность способа, применение ультразвука приобрело ведущее значение в программе обследования. Метод активно используется с целью дифференциальной диагностики. Характеристики синовиальных кист сравнивают с другими возможными патологиями подколенной области. По окончании процедуры, больной получает фото кисты Беккера.
- Компьютерная томография, ядерно-магнитный резонанс в клинической практике проводят не по поводу подколенной грыжи. Выявляют их абсолютно случайно, в процессе обследования. Поводом для обращения к врачу у больных становится уточнение причины дискомфорта внутри подколенной области.
Диагностические пункции, а затем исследование синовиальной жидкости проводят при наличии соответствующих показаний. ЭКГ выполняют на этапе подготовки к операции.
При лечении кисты Беккера применяются как консервативные, так и оперативные способы. Чтобы устранить кистозное новообразование и не спровоцировать развитие осложнений, применять методы народной медицины опасно. Целесообразно сразу обратиться в медицинское учреждение, пройти обследование, а затем получить грамотное лечение.
Устранением рассматриваемого вида патологии занимается ортопед, если на то возникает необходимость – к реализации терапевтического процесса подключают хирургов.
Консервативное лечение кисты Беккера под коленом предполагает следующие подходы:
- разгрузку сустава;
- физиотерапевтическое лечение;
- пункцию опухоли с последующей эвакуацией содержимого и введением медикаментозных препаратов.
С терапевтической целью вводят склерозирующие средства, в частности, применяют 5% спиртового раствора йода, гормональные, цитостатические препараты.
- Физиотерапевтическое лечение. Самыми действенными методиками признаны электрофорез, УВЧ. Реализовать указанные варианты терапии допустимо только после исключения онкологического процесса.
- Пункция. Выполняют для эвакуации содержимого грыжи. Когда развитие опухоли достигает 2-3 стадии, содержимое ее капсулы имеет желеобразную консистенцию. Уплотненное новообразование сложно поддается проколу, и последующей эвакуации внутренней части. Также в этом случае бессмысленно вводить кортикостероиды.
- Положительный результат обеспечивает гормональное лечение. Кортизонотерапия эффективна в 50% всех клинических случаев. Научную идею применения гормональных средств впервые разработали и применили ревматологи. Наблюдению подлежали пациенты с грыжей, возникшей на фоне ревматоидного артрита. Терапевтическая тактика позволила оценить – после внутрисуставного введения глюкокортикостероидов, размеры новообразования уменьшались.
С тех пор гормоны начали вводить непосредственно в подколенную припухлость. Активно применяли гидрокортизоновую эмульсию, комбинируя ее с антибиотиками.
Важно! Если у пациента гормональные заболевания – проблемы с щитовидной железой, сахарный диабет, нарушение состояния коры надпочечников – нужно обязательно сообщить об имеющихся нарушениях врачу.
Далеко не всегда консервативное лечение кисты Беккера приводит к полному устранению новообразования. Статистика показывает, что в 6 из 10 случаев атерому приходится иссекать хирургически. Такие результаты служат основанием для поиска новых терапевтических подходов, разработки более эффективных консервативных методов терапии.
Вмешательство бывает открытым или эндоскопическим. Открытая операция предполагает выделение опухоли от окружающих тканей до соустья с коленным суставом, после чего хирурги перевязывают шейку, отсекают атерому.
Далеко не всегда оперативное вмешательство сразу дает положительный результат, а восстановительный период протекает без осложнений, жалоб.
Основное беспокойство больных связано с определенными патологическими явлениями, среди которых:
- некое ощущение наличие постороннего предмета под коленом;
- отсутствие возможности разогнуть ногу;
- сложности с функцией конечности;
- болевой синдром разной степени интенсивности;
- перемещение мурашек по поверхности ноги (парестезии);
- голеностопный сустав становится холодным на ощупь.
Степень проявления признаков зависит от индивидуальных особенностей организма человека, его чувствительности.
В настоящее время самым эффективным методом лечения кисты Беккера признано сочетание эндоскопического вмешательства и лечебно-диагностической артроскопии коленного сустава. Указанная комбинация методик позволяет добиться следующих результатов:
- Быстро купировать болевой синдром даже высокой степени интенсивности.
- Полностью восстановить подвижность коленного сустава.
- Минимизировать длительность пребывания в стационаре.
- Уменьшить вероятность развития подколенных послеоперационных рубцов.
Не первый год врачи сравнивают результаты проведения открытой и эндоскопической операции. Мнение специалистов неоднозначно, поскольку все клинические случаи – индивидуальны.
Сравнение эндоскопической и традиционной, открытой операции (в наблюдении участвовали 10 пациентов).
| Критерий оценки | Эндоскопическая операция | |
| 55,6% пациентов в первые сутки после операции не жаловались на боль в коленном суставе. 33,3% отмечали болевые ощущения средней степени интенсивности в первых 2 суток после операции, но неприятные ощущения удавалось быстро купировать анальгетиками. 11,1% впервые отметили боль после операции на колене только на 3 сутки. | Боль имеет выраженных характер, приступы повторялись часто, требовали обязательного введения анальгетиков. |
| Минимум 5 суток. | Минимум 7-8 суток. |
| Минимальная. | Высокая. |
| Полноценное разгибание у всех пациентов отмечалось уже в первых 24 часа после операции. У 22,2% из них сгибание было абсолютно безболезненным, достигало свыше 90°. У 38,9% пациентов активность восстановилась в течение 2 суток после перенесенного вмешательства. У 16,7% пациентов сгибание в колене стало восстанавливаться спустя 72 часа после операции. Функциональная способность коленного сустава восстановилась полностью у 90% прооперированных уже через 14 суток после вмешательства. | Полная амплитуда движения в суставе восстановилась только у 1 пациента к 14 суткам после вмешательства. У 56,3% — спустя 30 дней, у 25,5% — только через 60 дней. |
| Отечность незначительна, вероятность возникновения кровоизлияний – практически отсутствует, формирование послеоперационных рубцов исключено. | В период послеоперационного восстановления у 68,8% пациентов возникала подкожная гематома. У 50,3% пациентов отмечали выраженный отек под коленом, который распространялся еще и на медиальную головку икроножной мышцы. У 18,7% прооперированных больных образовался гипертрофированный рубец, который привел к адгезии ткани под коленом. Патологическое явление вызвало формирование сгибательной контрактуры в 165° и 175°. |
В основе заболевания лежит микроповреждение коленного сустава, вызванное неадекватностью гидродинамического давления, а также различные деструкции. Поэтому изначально следует устранить заболевание-первопричину. Киста Беккера – новообразование, требующее лечения. Но только в том случае, если образование не позволяет полноценно сгибать и разгибать ногу в колене. В остальных случаях, когда кистозная опухоль имеет небольшие размеры – ее нежелательно затрагивать даже посредством гормонов. Однако объективным показателем все же является самочувствие пациента.
https://www.mayoclinic.org/diseases-conditions/bakers-cyst/symptoms-causes/syc-20369950
https://www.webmd.com/arthritis/what-is-bakers-cysts#1
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC4481672/
https://cyberleninka.ru/article/v/kista-beykera-varianty-techeniya-sonograficheskiy-kontrol-i-lechenie
источник
Что такое киста Бейкера коленного сустава и к какому врачу обращаться, чтобы избавиться от нее?
В коленном сочленении нередко возникают кистозные узлы разных видов, классификация которых определяется причиной ее развития и местоположением.
Рассмотрим такой вид патологии, как киста Бейкера (Беккера) или Бехтерева, которая имеет альтернативные медицинские названия — гигрома, бурсит инфрапателлярный, синовиальная киста подколенной ямки. В обиходе заболевание часто называют грыжей.
Киста Бехтерева — это аномальное, четко ограниченное, доброкачественное образование в виде однокамерной эластичной капсулы, образующейся в подколенной впадине.

- Внешне такое образование выглядит как мягкая, плотная опухоль под коленом сзади, но на самом деле это полостная структура с вязким содержимым, анатомически связанная с сухожильной или суставной оболочкой.
- Образование становится особенно заметным под коленом при выпрямленной конечности — тогда оно хорошо прощупывается под кожей.
- Киста подколенной ямки может быть в форме овала, полушария, полумесяца, иметь X-образный вид. Встречаются сложные образования — сросшиеся, с внутренними перегородками, гроздевидные, с мелкими узелками внутри основной опухоли.
- Киста на колене имеет тенденцию увеличиваться и может разрастись до гигантского размера (10 – 12 см), причиняя боль, ограничивая подвижность сочленения. Чаще узел бывает единичным, но нередко констатируют и множественные мелкие образования.
- Как правило, доброкачественная опухоль коленного сустава формируется на одной ноге. Но иногда ее диагностируют на обеих конечностях.
- Новообразование небольшого размера способна рассосаться самостоятельно или при терапевтическом лечении, но такие случаи врачи чаще регистрируют в юном возрасте.
- Болезнь чаще возникает у молодых женщин, спортсменов, пациентов любого возраста с повышенной физической активностью, людей, часто переносящих и поднимающих тяжести. Киста Бейкера у детей диагностируется намного реже и регистрируется в возрастной группе 9 – 15 лет.
- Подобное образование практически никогда не перерождается в злокачественную опухоль.
Тактику лечения кисты в колене, включая консервативное и хирургическое, разрабатывает травматолог, ортопед или хирург.
Малая по величине и не воспаленная опухоль со временем может исчезнуть самопроизвольно, но у многих пациентов образование остается в неизменной форме или растет, ухудшая качество жизни, снижая работоспособность, приводя к тяжелым последствиям.
Известны ли причины возникновения кисты в подколенной области? Сегодня в медицине установлен лишь механизм развития патологии и выявлены причинные факторы, вызывающие условия, которые благоприятствуют ее формированию.

Если количество синовии аномально возрастает, жидкость стекает в бурсу под коленом, скапливаясь и формируя жидкостную полость.
Нагрузка, которой подвергается коленный сустав, играет очень серьезную роль в механизме развития болезни: именно под весом тела и дополнительной нагрузкой происходит выдавливание жидкости в полуперепончатую сухожильную сумку.
Подколенное образование может возникать первично, и тогда базовой причиной развития кисты Бейкера является травма элементов сустава, повторные и частые повреждения коленного сочленения (удары, сдавливания, подвывихи).
В других случаях аномалия развивается, как вторичная патология, которую провоцируют уже существующие заболевания. Среди них:
- воспаление синовиальных сумок (бурсит);
- хронические болезненные состояния опорно-двигательной системы, включая остеоартроз, гонартроз, пателлофеморальный артроз, ревматоидный, ювенильный (детский) и псориатический артрит, хронический синовит, периартрит;
- перегрузки сустава, связанные с особенностями профессиональной деятельности либо со спортивными нагрузками;
- синовиальная подколенная киста у малышей 4 – 5 лет и ребят постарше чаще появляется при чрезмерных нагрузках на фоне занятий в спортивных секциях, когда родители не учитывают, что у ребенка еще до конца не сформирован опорно-двигательный аппарат, слабые связки и хрящи;
- дегенеративные трансформации, воспаление и повреждения мениска;
- генетическая предрасположенность.
Стоит отметить, что регистрируют достаточно случаев, когда происхождение кистозного узла под коленом установить не удается.
Симптомы, вызываемые патологией, зависят от степени воспалительных явлений в области сустава и размера образования. Небольшая киста Беккера может ничем себя не проявлять.
В начале развития аномального процесса:
- в подколенной впадине возникает подвижная мягкая и безболезненная припухлость с четким контуром, которая выступает под кожей с обратной стороны колена при разогнутой конечности;
- кожа над опухолью обычно имеет телесный цвет, без структурных изменений;
- пациент может жаловаться на некоторую скованность в суставе, слабые преходящие боли при двигательной активности.

- ноющие или острые, периодические и постоянные боли в колене, даже когда нога находится в покое, нарастание болей во время движения;
- ощущение распирания под коленом;
- резкое увеличение скованности сустава, что выражается в затрудненном и болезненном сгибании ноги, сложностях при приседании, подъеме по лестнице, в нарушении походки;
- снижается чувствительность кожи голени и ступни, отмечается онемение из-за сдавливания нервных волокон;
- при воспалительной реакции или инфицировании кисты коленного сустава, отек с участка ее локализации распространяется на все колено и на голеностоп;
- отмечается локальное повышение температуры и покраснение кожи в области образования.
При росте синовиальной кисты колена, боли переходят на мышцы голени, отдавая в бедро и пах. Может подниматься температура тела, увеличиваться СОЭ крови, что прямо указывает на присутствие воспаления.
Чем опасна киста Беккера и к чему способна привести болезнь, если ее игнорировать? Увеличение объема содержимого, скапливающегося в бурсе, с высокой степенью вероятности приводит к такому острому состоянию, как разрыв кисты Бейкера коленного сустава. При этом через разорвавшуюся оболочку кистозной капсулы синовия пропитывает ткани голени, в результате чего отекает не только колено, но и задняя поверхность икры. Осложнение сопровождается острыми болями, появлением невыносимого зуда, жжения, сильным покраснением. В случае нагноения воспаленной ткани, микроорганизмы способны распространиться вместе с содержимым капсулы, поражая всю конечность.
Такое состояние требует немедленного обращения к врачу. Распространение воспалительного процесса может продолжаться 2 – 4 недели, причиняя пациенту мучения и способно привести к развитию септической реакции (заражению крови).
В запущенных случаях присутствие кистозная капсула коленного сустава ведет к развитию и других осложнений. Среди наиболее серьезных отмечают:
- Постепенно развитие полной неподвижности коленного сустава.
- Отеки голени, варикозное расширение вен и тромбофлебиты по причине застоя крови, так как растущая подколенная киста Бейкера сдавливает кровеносные и лимфатические сосуды.
- Закупорка сосудов кровяным тромбом, который способен оторваться, проникнуть в крупные сосуды сердца, легких, мозга и вызвать тромбоэмболию, которая является причиной инсульта, инфаркта и непроходимости легочной артерии. Подобные осложнения ведут к летальному исходу.
- Некроз (отмирание) клеток из-за нарушения кровоснабжения тканей больного колена, появление незаживающих трофических язв, вследствие длительного сдавливания сосудов, мышц.
- Остеомиелит, который развивается, если инфекция из воспаленной синовиальной кисты в подколенной ямке проникает в костную ткань.
- Онемение конечности по причине отмирания нервных волокон.
- Гнойное воспаление суставов (гнойный артрит).
- Сепсис.
Чтобы выявить наличие гигромы под коленом для диагностики применяют следующие инструментальные методы:
- Ультразвуковое исследование сустава и близлежащих тканей. Этот способ помогает оценить размеры, точную локализацию образования, ее связь с другими элементами сустава.
- Компьютерная магниторезонансная томография. Позволяет поставить более точный диагноз, чем при использовании УЗИ. Исследование показывает отклонения в состоянии структур мягких тканей, включая связки и хрящи.
- Новообразование при обследовании на МРТ диагностируется уже на ранней стадии, в том числе если ее размер не более 10 мм. На послойных снимках колена хорошо просматриваются: опухоли, микротрещины, очаги воспаления и жидкостные скопления, повреждения хрящей, разрывы связок, киста мениска.
- Рентген. На снимках подобные образования не видны, однако, рентгенография помогает оценить состояние всего сустава.
- Артроскопия. В сложных случаях, особенно при планировании операции, необходимо сделать артроскопию колена. Этот информативный метод позволяет рассмотреть полость сустава с помощью микрокамеры эндоскопа и выявить любые аномальные изменения. Проводится под местным обезболиванием.
- Пунктирование. Для окончательного исключения злокачественного процесса делают пункцию полости кисты коленного сустава, прокалывая ее оболочку тонкой иглой и удаляя оттуда жидкость, которую затем исследуют.
Дифференциальная диагностика требуется, чтобы отличить подколенную грыжу от синовиомы (истинной опухоли), злокачественных узлов.

Частота возникновения опухолей под коленом и их рост прямо связаны с уровнем нагрузки и выбранным видом спорта. Особенно опасны нагрузки на колено по вертикальной оси, способные значительно увеличить подтекание синовии.
В период роста новообразования или воспаления, которое может держаться до полугода, разрешается только лечебная физкультура. Состав упражнений и программу ЛФК назначает специалист.
Бег трусцой, прыжки, аэробика, акробатика, гимнастика с нагрузкой на колени, работа в тренажерном зале усиливает нагрузку на колено, из-за чего может произойти разрыв кисты Беккера. Поэтому поднятие тяжестей и динамические нагрузки следует исключить, особенно если спортом занимается ребенок.
В период ремиссии возможны умеренные статические нагрузки. Рекомендованы специальные упражнения при кисте колена на растяжение задних мышц конечности, плавание, йога, пилатес. Легкая гимнастика сделает мышцы и связки более эластичными и выносливыми. Чтобы исключить рецидивы рекомендуется обязательное ношение наколенника на пораженной конечности.
После определения диагноза, стратегию лечения разрабатывают, учитывая размер псевдоопухоли, наличие сопутствующих патологий, профессии пациента и риска разрыва узла. Лечение без операции проводит ортопед или травматолог.
Подколенную грыжу Беккера лечат консервативным или оперативным путем. Для полного избавления от болезни необходимо понять, в чем причина формирования аномалии и почему образуется избыток синовиальной жидкости, скапливающейся в подколенной области.
Например, если поврежденный мениск постоянно раздражает синовиальную оболочку, провоцируя таким образом избыточное выделение суставной жидкости, то оперировать нужно не саму кисту, а мениск. Если диагностировано разрастание самой оболочки, то нужно понять, почему это происходит и удалять ее часть.
Точное выявление причины образования опухоли в коленном сочленении позволит разработать эффективную схему лечения и предупредить повторный рост.
Существует ли возможность вылечить грыжу Беккера под коленом без операции? Да, это вполне реальная задача и вовсе не всегда требуется иссечение синовиальной ткани.
К примеру, если атипичное разрастание вызвано воспалительными процессами в суставе (артритом) с инфекционной составляющей, то правильно подобранные антибактериальные средства подавят активность бактерий, снимут отек в области суставной сумки, и вместе с ним исчезнут условия для формирования подколенной кисты.
Как лечить кисту Бейкера, не прибегая к оперативному вмешательству? В случае не воспаленной кисты колена небольшого размера, не причиняющей особого дискомфорта и боли, предпринимают выжидательную тактику и наблюдение. В лечение входит назначение медикаментов, нацеленных на устранение причинного фактора.
Не осложненная маленькая киста на коленном суставе (до 20 мм) допускает лечение в форме:
- физиотерапевтических процедур;
- использования накожных местных препаратов (мази, кремы);
- лечебных упражнений;
- применения домашних средств.
С учетом результатов диагностических исследований, для каждого больного разрабатывают отдельную схему терапии.
При появлении отека коленного сустава, покраснения, болей, вызванных выраженным скоплением жидкости в подколенной области, в рамках безоперационной терапии используют медикаментозное лечение и пунктирование кистозной капсулы.
Откачивание содержимого кистозной полости не обеспечивает полного устранения патологии, если не ликвидировать причину избыточного накапливания синовии. При интенсивной боли, воспалительной реакции назначают следующие группы лекарств:
- Болеутоляющие препараты (желательно – обладающие одновременно и противовоспалительным действием): Кетонал, Ксефокам, Лорноксикам, Диклофенак (Вольтарен, Диклак), Дексалгин, Кеторол, Кетопрофен, Доларен, Паноксен, Нейродикловит. Для каждого пациента выбирают конкретные препараты в таблетках или инъекциях, с учетом выраженности симптомов.
- Противовоспалительные нестероидные препараты: Мелоксикам (Амелотекс, Мовалис, Либерум, Артрозан), Ибупрофен (Бурана), Индометацин, Кетопрофен (Фаспик, Артрозилен, Фламакс, Флексен), Целекоксиб (Целебрекс, Дилакса), Аркоксиа, Теноксикам (Тексаред), Нурофен, Нимесулид.
- Кортикостероидные (гормональные) средства, которые особенно эффективны при снятии отека и воспалительных явлений, местной гиперемии: Дипроспан, Дексаметазон, Кеналог, а также Кортизон для проведения обезболивающей блокады.
- Миорелаксанты (спазмолитики) для снятия боли и напряжения мышц в минимальных дозах: Диазепам, Атаракс.
- Антибиотики, которые врач прописывает при воспалительном процессе, нагноении кисты, ее разрыве. Наиболее часто используют: Амоксиклав, Супракс, Ципрофлоксацин.

Если киста Бейкера коленного сустава сформировалась по причине таких аутоиммунных патологий, как ревматоидный артрит, системная волчанка – используют глюкокортикостероиды (чаще Дексаметазон и Преднизолон), подавляющие агрессию иммунной системы пациента против собственных тканевых клеток.
При диагностировании псориатического артрита в схему лечения кисты Беккера под коленом вводят глюкокортикостероиды, противоаллергические медикаменты и иммуностимуляторы.
При избыточном образовании мочевой кислоты, вызывающей воспалительные реакции в суставах и усиленную выработку синовии, назначают Колхицин, Ульфинпиразол, Бензобромарон, Аллопуринол.
Если установлено, что подколенная аномалия является признаком остеоартрита, прибегают к пунктированию ее полости и последующему вливанию в нее кортикостероидов.
Кроме того, в лечении кисты Беккера, образованной на фоне болезней суставов, разрушении хрящевой ткани, используют хондропротекторы: Хондрогард, Алфлутоп, Хондроитина сульфат, Мукосат, Артрадол, Хондролон.
В ходе лечения кисты Бейкера у ребенка предусмотрено назначение только разрешенных лекарств для конкретного возраста из вышеуказанных групп фармсредств. Дозировки рассчитываются или по возрасту детей, или по массе тела. Обязательно назначаются витаминные комплексы с витаминами D и группы B, БАДы с коллагеном, кальцием.
В комплексном лечении подколенной кисты используют наружные не гормональные мази, улучшающие кровообращение, снимающие боль и отек в месте поражения: Ибупрофен, Диклофенак (Вольтарен), Ортофен, крем Аэртал, Нурофен, Индометацин, Быструм-гель, Индовазин.
Физиолечение при кисте Бейкера коленного сустава используется для болеутоления, рассасывания кисты, снятия воспалительных реакций, восстановления поврежденных тканей при травмах, лечении причинных заболеваний, а также после операции.
- биорезонансную терапию;
- средневолновое ультрафиолетовое облучение — СУФ;
- УВЧ-терапию низкой интенсивности;
- инфракрасное лазерное облучение;
- импульсные электромагнитные излучения;
- парафинотерапию;
- радоновые, сероводородные ванны для активации кровообращения;
- ударно-волновое лечение, обладающее выраженным противовоспалительным действием, особо эффективное, если одной из причин кисты является разрыв, растяжение коленных связок. УВТ-терапия связки позволяет восстановить волокна в минимальные сроки, активируя регенерацию клеток и способствуя восстановлению функции коленного сустава.
Для домашнего физиолечения кисты под коленом применяют известный многоцелевой аппарат Алмаг. Терапевтический эффект проявляется на 4 – 5 день использования и достигает максимума к 15 – 20 дню. Наиболее результативное действие Алмаг показывает при комплексном лечении.
Основной недостаток консервативного лечения – недостаточная эффективность при крупной кисте под коленом, вызывающей защемление нервных узлов, нарушение кровообращения, а также в частых рецидивах. Мази, лекарства, физиолечение временно снимают болезненность и отек, но часто симптомы возвращаются вновь.
Чтобы снизить давление на суставную сумку (при увеличенном объеме жидкости в бурсе) проводится пункция кисты Бейкера.
Часто эта процедура необходима на этапе консервативной терапии, поскольку позволяет:
- снизить давление на ткани и нервные окончания;
- предотвратить разрыв капсулы;
- снять отечность и болевой синдром;
- восстановить движения в колене;
- устранить условия для инфицирования и осложнений.

Далее, внутрь синовиальной сумки — в зависимости от выявленного причинного заболевания — вводят растворы лекарств, чтобы подавить инфекцию и предупредить осложнения. Например, если диагностирован инфекционный артрит, вливают антибиотические растворы. При наличии не бактериального воспаления, вводят нестероидные противовоспалительные средства (Кеналог, Дипроспан, Гидрокортизон).
Среди новых методик предлагается пункция кисты Беккера с введением в очищенную от содержимого полость раствора Ксефокама с сильным болеутоляющим и противовоспалительным эффектом, который усиливают, вливая в околосуставное пространство, препаратом Лонгидаза.
Контрольное УЗИ колена после аспирации коленной кисты проводят через неделю. Часто процедуру дополняют чередованием 2 – 5 внутрисуставных инъекций Ксефокама и таким же количеством внутримышечных введений Лонгидазы.
Нередко после откачивания жидкости из кисты проводят склерозирование ложа 96% этиловым спиртом. Такая терапия приводит к нормальному разрастанию соединительной ткани и прекращению дальнейшего роста кистозного образования.
После процедуры минимум 2 недели рекомендуется носить защитные наколенники, эластичные повязки для снижения отека и нагрузки на сустав до полного восстановления его подвижности.
При аномальном увеличении или повреждении кисты Беккера возможен разрыв ее капсулы.
Когда киста разрывается, ее содержимое медленно вытекает и спускается по тканям голени, заполняя межмышечное пространство. Этот процесс сопровождается сильной болью, жжением, острой воспалительной реакцией, выраженным отеком. Кожа над отечной распухшей голенью краснеет и становится горячей, поднимается температура.
Лечение разрыва подколенной кисты предусматривает первичные и врачебные мероприятия.
- иммобилизовать ногу (обеспечить неподвижность), уложив ее на подушку;
- вызвать бригаду скорой помощи;
- принять одно из вышеуказанных болеутоляющих и противовоспалительных средств;
- для снятия боли и ограничения зоны отека, на 20 – 30 минут к месту разрыва необходимо приложить холод (лучше грелку с холодной водой, обернутую полотенцем), отслеживая, чтобы не произошло переохлаждение или обморожение.
Запрещено накладывать грелки, горячие компрессы на колено и участок отека, а также использовать согревающие мази.
При госпитализации врач определяет выраженность проявлений патологического состояния, объем вытекшей из капсулы жидкости и остатка внутри полости, и уже на основании этих данных разрабатывает стратегию лечения разрыва подколенной кисты.
Если затронут небольшой участок мышечной ткани икры, при разрыве кистовидного узла применяют те же лекарства, что и при терапии кисты, дополняя консервативное лечение препаратами для рассасывания гематом, а также лекарственными блокадами с Новокаином и гормональными медикаментами.
При разрыве кисты Бейкера обязательно назначаются антибиотические средства, поскольку велик риск инфекционного нагноения тканей.
При обширном распространении содержимого кисты может потребоваться пунктирование или хирургическое иссечение аномального очага под контролем УЗИ. При сочетании разрыва и закупорки вен тромбом (что наблюдают достаточно часто), в первую очередь удаляют кровяной сгусток, чтобы предотвратить его отрыв и попадание в крупные сосуды важных органов.
При разрыве кисты необходима экстренная помощь врача. Самостоятельно лечить такую острую патологию недопустимо.
Если лекарственная терапия и физиопроцедуры не дают положительных изменений, проявляются симптомы осложнений, то прибегают к оперативному лечению.

- отсутствует терапевтический эффект от применения лекарств и физиолечения;
- грыжа колена сдавливает дренирующий проток, мешая оттоку синовиальной жидкости, сдавливает нервные волокна и кровеносные сосуды;
- гигрома растет или ее размер слишком велик;
- двигательные функции коленного сочленения ограничены или диагностирована полная блокада колена;
- аномальное образование рецидивирует (образуется повторно).
Сегодня прибегают к двум базовым методикам удаления грыжи под коленом: классической операции с надрезом и радикальным иссечением и артроскопической щадящей процедуре.
Современный метод операции по удалению кистозного узла предполагает использование эндоскопического аппарата – артроскопа, что делает способ лечения практически бескровным и щадящим, поскольку окружающие здоровые ткани не повреждаются.
Операцию по эндоскопическому удалению кисты Бейкера делают около получаса под местным наркозом.
Артроскоп с микрокамерой и инструменты вводят через два точечных разреза в области подколенной впадины. Врач лечит образование, сначала откачивая из капсулы все содержимое. Затем удаляют саму капсулу (оболочку) с протоком, полностью иссекая ее скальпелем.

Крошечные проколы зашивают одним стежком, они быстро затягиваются с минимальной вероятностью инфицирования.
Этап восстановления и реабилитации после удаления аномалии под коленом начинается после снятия швов на 5 – 7 сутки. Пациент может начинать расхаживать ногу, выполнять упражнения по лечебной гимнастике, проходить физиопроцедуры, восстанавливать двигательные функции с помощью лечебного массажа. В этот же период рекомендовано применение народных средств лечения кисты Бейкера.
Если не наблюдают осложнений, то больничный лист выписывается на 7 – 8 дней. Если соблюдаются все рекомендации, полное восстановление движения в конечности отмечают через две недели.
Чтобы добраться до кистозной полости, хирург делает разрез на коже задней поверхности колена. При использовании классического иссечения кисты Бейкера коленного сустава, размеры образования определяют величину необходимого хирургического надреза. То есть, чем крупнее грыжа, тем больше приходится делать разрез. Стандартная длина разреза составляет 4 – 5 см. Далее врач иссекает всю капсулу кисты, накладывает шов, плотную повязку или гипсовую лангету на заднюю поверхность голени.
После такой операции (в течение 14 дней) ноге необходим покой, следует исключать активные и резкие движения до снятия швов.
Поскольку лечение кисты Беккера должно быть комплексным, хирургическое удаление подколенной кисты сопровождается консервативным лечением, включая применение:
- противовоспалительных, противоотечных и болеутоляющих препаратов;
- антибиотиков и гормонов (при необходимости);
- медикаментов, излечивающих основное заболевание–провокатор появления кисты (если оно диагностировано);
- физиопроцедур, ЛФК;
- народных средств.
Следует понимать, что для предотвращения повторного развития патологического процесса требуется ликвидировать причину формирования подколенной грыжи.
В восстановительном периоде рекомендуется:
- Не допускать нагрузок на ногу от 2 недель до 2 месяцев, что зависит от выбранного метода операционного лечения шишки под коленом.
- При выраженном отеке сделать УЗИ вен конечности, чтобы исключить тромбоз.
- 1 месяц (минимум) после снятия швов фиксировать сустав плотной эластичной повязкой (не нарушающей кровоснабжение), носить компрессионный чулок и наколенник для поддержки коленного сустава и снижения отека.
- Принимать сосудосуживающие препараты во избежание проблем с венозной системой.
- Выполнять упражнения ЛФК (плавание — только после полного затягивания швов).
- Держать ногу в покое в приподнятом состоянии, для улучшения кровотока и снижения отечности.
Не нужно форсировать процесс реабилитации, поскольку ранние нагрузки на колено могут привести к рецидиву и образованию кисты подколенной ямки повторно.
Чтобы предупредить возникновение подколенной грыжи, необходимо:
- своевременно лечить заболевания коленного сустава и опорно-двигательного аппарата в целом;
- незамедлительно лечить незначительные травмы коленей;
- ликвидировать инфекционные очаги в организме;
- беречь колено от чрезмерных нагрузок, защищать суставы от травм с помощью протекторов;
- снизить массу тела, если имеется ее превышение, чтобы уменьшить давление на суставы;
- ежедневно выполнять упражнения для активизации кровотока в нижних конечностях;
- носить комфортную обувь;
- избегать долгого стояния на коленях, обязательно подкладывать мягкую подкладку;
- при отдыхе размещать ноги в приподнятом положении, чтобы предупредить застойные явления;
- при обнаружении любых неприятных симптомов, болей, скованности в суставе требуется немедленно обратиться к врачу;
- не позволять детям прыгать с большой высоты.
Лечение подобного новообразования длительное, но прогноз при своевременном обращении к специалисту благоприятен.
источник