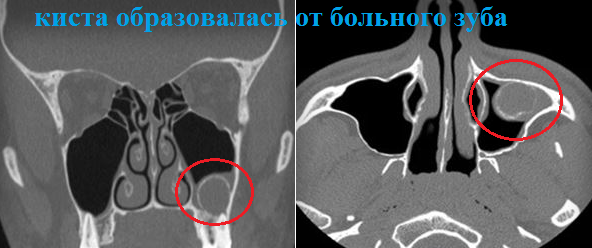
Самой крупной из околоносовых пазух (синусов) является верхнечелюстная, или гайморова. Ее объем определяется возрастом и индивидуальными особенностями людей. Функциями этого околоносового синуса являются согревание и увлажнение вдыхаемого воздуха. Слизистая гайморовой пазухи устлана большим количеством желез, которые продуцируют слизь. Если их выводные протоки закупориваются, то может сформироваться киста. Она опасна, поскольку содержит в себе гной. Лечение патологии может осуществляться консервативно или хирургически.
Согласно данным МКБ-10, эта патология называется кистой или мукоцеле носовых синусов. При этом заболевании в гайморовой пазухе формируется доброкачественное кистозное новообразование, по виду напоминающее пузырь. Его внутренняя полость заполнена жидкостью – гнойной либо стерильной, что зависит от тяжести и срока протекания заболевания. Стенки образования тонкие и эластичные, выстланы эпителиальными клетками. У большинства пациентов оно локализуется внизу гайморовой пазухи. Опухоль опасна тем, что при больших размерах она может полностью перекрыть доступ воздуха.
Общая причина появления этого новообразования – нарушение нормального оттока секрета или полная закупорка желез на слизистой оболочке гайморовой пазухи. Даже при заблокированных выводящих протоках слизь продолжает вырабатываться. Она скапливается в верхнечелюстной пазухе, откуда ей некуда деться. В результате железа растягивается и приобретает форму шара, который и является кистой.
Если размеры новообразования не превышают 1 см, то особого дискомфорта пациент не отмечает. В противном случае оно полностью заполняет полость пазухи, из-за чего лечение проводят хирургическим методом. Факторами риска развития этой патологии являются:
- хронические гаймориты, риниты и другие заболевания, при которых нарушена работа гайморовых синусов;
- нарушение строения соустья – выходного отверстия верхнечелюстной пазухи;
- кариес, пародонтоз и другие очаги инфекции в ротовой полости;
- частые аллергические реакции;
- врожденные анатомические особенности, например, асимметрия лица;
- травмы носа;
- опущение твердого неба;
- искривление носовой перегородки;
- иммунодефицитные состояния.
В зависимости от локализации выделяют кисты правой и левой гайморовой пазухи. В другой классификации этой патологии критерием является вид отделяемого содержимого. Оно может представлять собой следующее:
- слизистые выделения – мукоцеле;
- серозную жидкость – гидроцеле;
- гнойное отделяемое – пиоцеле.
Менее всего специалистами изучено происхождение ложных кист, которые представляют собой кистоподобные образования. Они характерны для пациентов мужского пола. Причиной ложных кист являются патологии верхних зубов, действие аллергенов или инфекций. Отличием таких новообразований является отсутствие эпителиальной выстилки внутри кистозного пузыря. С учетом происхождения выделяют еще два вида кист:
- Одонтогенные. Формируются в результате попадания инфекции из очагов воспаления у корней зубов и прилежащих к ним тканей. Одонтогенная киста верхнечелюстной пазухи бывает двух видов: фолликулярной (появляется у детей 10-13 лет из-за недостаточного развития ретинированного основания зуба или при воспалении молочных зубов) и радикулярной (ее причиной выступает кариес).
- Ретенционные (истинные кисты). Они образуются из-за непроходимости желез, вырабатывающих слизь. Внутри ретенционная киста верхнечелюстной пазухи выстлана слоем эпителиальных клеток.
Опасность этой патологии в том, что у большинства пациентов она никак себя не проявляет. Ее диагностируют случайно в результате рентгена, компьютерной или магнитно-резонансной томографии, которые проводились по поводу другого заболевания. Дискомфорт киста приносит только при определенном расположении или больших размерах. В таких случаях пациент может ощущать следующие симптомы:
- распирание и боль в месте локализации новообразования;
- проблемы с дыханием, заложенность со стороны новообразования;
- давление в глазах, ощущение распирания;
- частые выделения из носа;
- отечность щеки;
- головная боль, усиливающаяся при наклоне головы вниз;
- сильный дискомфорт и интенсивные боли в области переносицы и лба при погружении под воду.
Киста правой верхнечелюстной пазухи по признакам не отличается от опухоли в левой. При разрыве кистозного пузыря из одной ноздри начинает вытекать жидкость желтого или оранжевого цвета. Этот процесс не всегда несет вред для здоровья. Опасным же является нагноение содержимого кистозного пузыря, на которое указывают такие симптомы:
- боль в глазах, щеках, зубах;
- высокая температура;
- гнойный насморк;
- общие признаки интоксикации организма.
Главную опасность несет в себе не сама киста, а ее содержимое, которое может инфицироваться в любой момент. По этой причине кистозная полость считается потенциальным источником хронической инфекции. При воспалении кисты верхнечелюстных пазух в них начинает накапливаться гной, который часто приводит к разрыву капсулы. На это указывает вытекающий из носа секрет желтого окраса и с неприятным запахом.
Одни врачи считают, что такой процесс – это хорошо, но вытекший гной может попасть в ухо, что приведет к отиту. Кроме нагноения, к осложнениям кисты относятся и другие патологии:
- остеомиелит;
- нарушения остроты зрения, диплопия из-за сдавливания зрительного нерва;
- изменения и деформации костей черепа;
- обострения хронического гайморита;
- эпизоды апноэ;
- постоянная мигрень;
- дефицит кислорода в организме.
Чтобы обнаружить кисту гайморова синуса, используют комплекс лабораторных и инструментальных исследований. Точную клиническую картину отражают следующие процедуры:
- Рентгенограмма. Для получения снимка синусов в них вводят контрастное вещество, которое помогает выявить образования любого размера.
- Компьютерная томография. Она необходима для определения локализации и структуры новообразования. Методика выявляет толщину оболочки и внутреннее строение кистозного пузыря, дает показания к операции.
- Пункция гайморовой пазухи. Кисту прокалывают тонкой иглой. При вытекании из носа желтого содержимого диагноз подтверждается. Методика не дает точных результатов, поскольку помогает выявить только крупное новообразование. Процедура относится к категории диагностических.
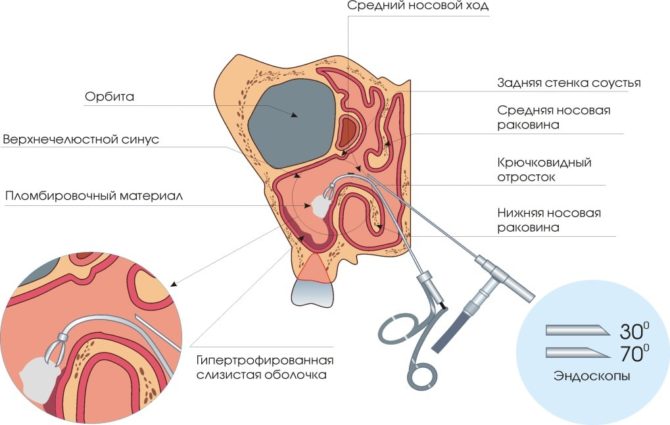
- Синусоскопия. Еще одна диагностическая процедура, которая проводится посредством эндоскопа, который вводят через соустье верхнечелюстной пазухи. Это необходимо для выявления и изучения самого новообразования и его локализации. Данный метод помогает обнаружить и полипы верхнечелюстной пазухи, т.е. гиперплазию ее слизистой.
Если патология никак не беспокоит пациента, то экстренного принятия мер и специфического лечения не требуется. Врач просто советует наблюдать за кистой и бороться с заболеванием, которое вызвало ее формирование. В целом, решение о методе лечения зависит от специалиста. При выборе схемы терапии врач учитывает следующие факторы:
- жалобы самого пациента;
- степень запущенности;
- наличие сопутствующих болезней.
Этот вид лечения направлен на замедление скорости роста кистозного образования, поэтому используется только при небольших его размерах. Многие специалисты высказывают мнение, что консервативная терапия не обладает высокой эффективностью. Ни одно лекарство не сможет полностью избавить от кисты. Препараты лишь уменьшают симптомы патологии, но сама опухоль остается вплоть до оперативного удаления. Если врач все же делает выбор в пользу консервативной терапии, то он может назначить следующие препараты:
- Соляные растворы: Аквамарис, Хьюмер, Физиомер, Маример. Взрослым и детям от 2 лет показано по 1-2 впрыскивания в каждую ноздрю до 4 раз в сутки. Препараты можно применять в течение длительного времени.
- Нормализующие отток содержимого кисты: Синуфорте. В каждый носовой проход необходимо делать по одному нажатию. Курс лечения рассчитан на 6-8 дней. При применении через сутки возможно использование Синуфорте в течение 12-16 дней.
- Местные антибиотики: Изофра, Полидекса, Биопарокс. Используются интраназально: по одному впрыскиванию в каждую ноздрю до 4-6 раз в сутки. Не стоит использовать препараты более 1 недели.
- Системные антибиотики: Линкомицин, Амоксициллин, Азитромицин. Это серьезные препараты, которые должны назначаться только врачом. Дозировка и курс лечения определяется заболеванием и индивидуальными особенностями пациента.
- Местные кортикостероиды: Назонекс, Беконазе. Дозировка для взрослых и детей от 12 лет – 2 ингаляции в каждый носовой проход однократно (200 мкг препарата за сутки).
- Сосудосуживающие спреи: Отривин, Ксилен, Тизин, Санорин, Риназолин, Назол, Називин. Применяют по 1-2 капли в каждую ноздрю до 3 раз на протяжении суток. Не стоит применять сосудосуживающие дольше 5 дней, поскольку они вызывают привыкание.
При слишком больших размерах образования врач назначает операцию. Основным показанием к хирургическому вмешательству является ухудшение качества жизни больного. Удаление кисты верхнечелюстной пазухи осуществляется разными методами. Определенный вид операции выбирают с учетом размеров и локализации образования. Всего существует 3 варианта его хирургического удаления:
- Классическая гайморотомия по Денкеру. При этой операции через отверстие в области верхней челюсти вскрывают верхнечелюстную пазуху. Далее при помощи кюретки чистят полость, удаляя из не все патологическое содержимое. Минусы гайморотомии: проводится под наркозом, больной еще в течение недели находится в стационаре. Преимущество – возможность убрать труднодоступные опухоли. Кроме того, такая операция – это единственный метод удаления кисты на задней стенке верхнечелюстной пазухи.
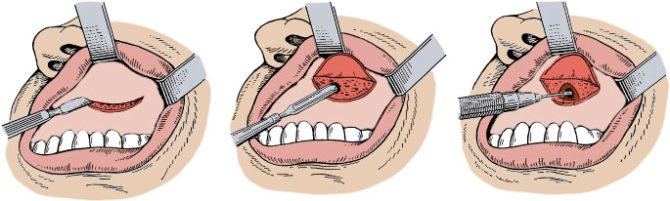
- Операция по Колдуэлл-Люку. Заключается в трепанации верхнечелюстной пазухи. Через отверстие и удаляют кистозный пузырь. Эта процедура сегодня используется редко, поскольку высок риск травмирования передней стенки пазухи.
- Пункция. Это временная мера, при которой через прокол гайморова синуса выкачивают его содержимое. Минусы пункции: удаление не всегда заканчивается выздоровлением, есть риск развития осложнений (свищей, крупных гнойников). Преимущество – временное облегчение состояния.
- Эндоскопия. Это более щадящий метод. Через соустье гайморовой пазухи вводят эндоскоп с видеооборудованием для вычищения полости синуса. Преимущества: отсутствие разрезов, длительность 20-60 минут, низкий риск осложнений и повреждения верхнечелюстной пазухи. Минусов у операции не отмечается.
Если ретенционная или одонтогенная киста гайморовой пазухи не беспокоит пациента, то врач может назначить лечение лекарствами и народными средствами. Альтернативная медицина предлагает следующие рецепты:
источник
Киста верхнечелюстной пазухи (ВЧП, гайморова пазуха) – редкое заболевание, которое встречается преимущественно у лиц молодого возраста. Зачастую патология протекает бессимптомно, а обнаруживается случайно при проведении дополнительного исследования по другому поводу. Лечение заключается в проведении хирургического вмешательства, другие терапевтические методы не позволяют избавиться от кистозного образования.
Киста – это доброкачественное новообразование, которое представляет собой полость с жидкостью внутри. Содержимое может быть слизистым, гнойным или серозным.
Киста может возникать в любой околоносовой пазухе, в том числе и гайморовой. Гайморова пазуха – это парное образование, которое располагается в области тела верхней челюсти. ВЧП имеет естественное отверстие, через которое она сообщается с полостью носа. Нижняя ее стенка тонкая, что способствует быстрому переходу патологического процесса с корней зубов. Слизистая оболочка ВЧП содержит небольшое количество сосудов и нервов, в связи с чем болезнь часто протекает бессимптомно. Поражаться могут обе пазухи (правая или левая), но двустороннее поражение встречается крайне редко.
Заболевание чаще формируется в возрасте 14–22 лет. В пожилом и детском возрасте практически не встречается.
Не существует единственной причины, которая бы приводила к появлению кистозного образования. Основной механизм развития патологии – нарушение сообщения ВЧП с носовой полостью. Закупорка соустья приводит к чрезмерному накоплению слизи внутри. К облитерации соустья могут приводить следующие факторы:
- Травма лица и слизистой оболочки носа. От травмы до первых симптомов могут пройти годы, поэтому пациенты не всегда о ней помнят.
- Воспалительные процессы носовой полости и ВЧП – хронический ринит, гайморит.
Отдельно рассматриваются причины, которые приводят к формированию одонтогенной кисты верхнечелюстной пазухи. Такие образования всегда связаны с заболеваниями зубов. Воспалительный процесс распространяется на гайморову пазуху через нижнюю стенку. Причиной может быть любое воспалительное заболевание зубов или десен верхней челюсти (кариес, периодонтит, гингивит, остеомиелит челюстной кости).
Существует несколько разновидностей кистозных образований ВЧП – истинные (ретенционные), ложные, одонтогенные.
Образуются из желез слизистой оболочки, выходные протоки которых закупориваются. Их стенка выстлана мерцательным эпителием.
Основным отличием кистоподобных образований является отсутствие эпителиальной выстилки. Причины их развития до конца не изучены, основным этиологическим фактором считается воздействие аллергена.
Одонтогенные кисты связаны с заболеваниями зубов. Локализуются они всегда на дне ВЧП, тогда как другие разновидности могут возникать в любом участке.
Отдельно выделяют 3 формы кистозного образования в зависимости от характера содержимого:
- мукоцеле (слизь);
- пиоцеле (гной);
- гидроцеле (серозное содержимое).
Клинические проявления зависят от нескольких факторов – локализации процесса, длительности заболевания, размера кисты, характера содержимого, наличия осложнений.
Начало болезни постепенное, симптомы развиваются годами. В раннем периоде заболевание протекает незаметно и не сопровождается никакими внешними признаками. Маленькие кисты никак не проявляются, симптомы развиваются с увеличением их размера. К относительно ранним признакам патологии относятся:
- чувство тяжести, которое усиливается при наклоне головы;
- боль сдавливающего характера, которая отдает в зубы, глазницу, нос;
- припухлость в проекции гайморовой пазухи.
С увеличением размера кистозного образования постепенно развивается асимметрия лица – увеличивается припухлость в области передней стенки, смещается глазное яблоко. Все изменения развиваются с одной стороны (справа или слева). Большие кисты приводит к частой головной боли, затруднению носового дыхания из-за смещения латеральной стенки носа.
При одонтогенных кистах дополнительно развиваются симптомы, связанные с патологией зубов (зубная боль, неприятных запах изо рта). При их нагноении могут возникать свищи в области щеки, внутреннего угла глаза.
При подозрении на данную патологию нужно обратиться к врачу – стоматологу или отоларингологу. Врач выслушает жалобы, проведет осмотр и назначит дополнительные анализы. По клинической картине можно лишь заподозрить наличие патологического процесса в проекции ВЧП. Для уточнения диагноза необходимо провести дополнительное обследование.
Обзорная рентгенография – это наиболее доступный метод диагностики. Проводится в двух проекциях (прямой и боковой). Обзорная рентгенография позволяет выявить изменения в ВЧП, но для определения характера и локализации патологии этого недостаточно.
Для уточнения локализации и размера назначается контрастная рентгенография. Контрастное вещество вводят в пазуху через естественное отверстие, затем делают снимок.
Зондирование дает возможность проникнуть в полость пазухи без ее вскрытия.
Компьютерная томография (КТ), магнитно-резонансная томография (МРТ) головного мозга
КТ и МРТ – это наиболее информативные методы исследования. Они позволяют с точностью определить расположение кистозного образования, его размеры и контуры.
Лечение заболевания предполагает проведение хирургического вмешательства. При помощи медикаментозных препаратов и народных средств избавиться от кистозного образования невозможно. В некоторых случаях радикальная операция не проводится, назначается наблюдение, в некоторых случаях – вспомогательные методы лечения.
Существует несколько разновидностей операций, которые применяют для удаления кистозного образования. Чаще всего назначается эндоскопическая операция и щадящее вскрытие ВЧП через переднюю стенку.
Преимущества и недостатки
Основное преимущество – низкая травматичность операции, редко возникают опасные осложнения. Недостатком является то, что не все кисты подлежат эндоскопическому удалению.
Для проведения процедуры не требуется наркоз. На коже разрезы не делаются, через естественное отверстие в носовую полость, а затем в пазуху вводят специальный прибор и удаляют кисту.
Вскрытие через переднюю стенку
Основное преимущество – возможность удаления больших образований. К недостаткам относится высокая травматичность, необходимость использовать наркоз.
Доступ к пазухе получают через разрез передней стенки пазухи. Кистозное образование удаляют, при необходимости расширяют соустье.
Операция – единственный эффективный метод лечения. Какие существуют показания к проведению хирургического вмешательства:
- диаметр образования более 1 см;
- прогрессирующий рост;
- нагноение;
- асимметрия лица;
- выраженные клинические симптомы.
Если показаний к проведению операции нет, назначается наблюдение. При сопутствующих заболеваниях ротовой полости показано дополнительное лечение – удаление зуба, антибактериальная терапия.
Предлагаем к просмотру видеоролик по теме статьи.
Образование: Ростовский государственный медицинский университет, специальность «Лечебное дело».
Нашли ошибку в тексте? Выделите ее и нажмите Ctrl + Enter.
Кроме людей, от простатита страдает всего одно живое существо на планете Земля – собаки. Вот уж действительно наши самые верные друзья.
Печень – это самый тяжелый орган в нашем теле. Ее средний вес составляет 1,5 кг.
На лекарства от аллергии только в США тратится более 500 млн долларов в год. Вы все еще верите в то, что способ окончательно победить аллергию будет найден?
Если улыбаться всего два раза в день – можно понизить кровяное давление и снизить риск возникновения инфарктов и инсультов.
Общеизвестный препарат «Виагра» изначально разрабатывался для лечения артериальной гипертонии.
Кровь человека «бегает» по сосудам под огромным давлением и при нарушении их целостности способна выстрелить на расстояние до 10 метров.
Работа, которая человеку не по душе, гораздо вреднее для его психики, чем отсутствие работы вообще.
Во время работы наш мозг затрачивает количество энергии, равное лампочке мощностью в 10 Ватт. Так что образ лампочки над головой в момент возникновения интересной мысли не так уж далек от истины.
У 5% пациентов антидепрессант Кломипрамин вызывает оргазм.
Первый вибратор изобрели в 19 веке. Работал он на паровом двигателе и предназначался для лечения женской истерии.
Люди, которые привыкли регулярно завтракать, гораздо реже страдают ожирением.
В течение жизни среднестатистический человек вырабатывает ни много ни мало два больших бассейна слюны.
Даже если сердце человека не бьется, то он все равно может жить в течение долгого промежутка времени, что и продемонстрировал нам норвежский рыбак Ян Ревсдал. Его «мотор» остановился на 4 часа после того как рыбак заблудился и заснул в снегу.
Если бы ваша печень перестала работать, смерть наступила бы в течение суток.
Человеческие кости крепче бетона в четыре раза.
Согласно статистике около 80% женщин в России страдают бактериальным вагинозом. Как правило, это неприятное заболевание сопровождается белыми или сероватыми выд.
источник
Киста гайморовой пазухи – это новообразование, которое может возникнуть вследствие нарушения деятельности желез, вырабатывающих носовую слизь. Лечение кисты правой и левой верхнечелюстной пазухи желательно начинать на ранней стадии, иначе не избежать развития серьезных осложнений.
Гайморовы (верхнечелюстные) пазухи устланы оболочкой, содержащей большое количество выделительных желез. Эти железы вырабатывают слизь, выполняющую защитную функцию. Если проток железы перекроется, она начнет наполняться собственным продуктом, в результате чего растянется и приобретет форму шара – это и есть киста.
Опасность такого состояния в том, что, значительно увеличившись в размерах, новообразование может спровоцировать нарушение дыхательной функции и развитие тяжелых осложнений, затрагивающих головной мозг.
Чаще всего киста возникает в левой верхнечелюстной пазухе носа. Однако патология может развиться даже в двух пазухах одновременно.
Болезнь может проявляться целым рядом симптомов или протекать бессимптомно. Человек может даже не догадываться о том, что происходит в его организме. Постепенно состояние усугубляется, что отрицательно сказывается на здоровье. Патология способна спровоцировать развитие заболеваний жизненно важных органов, в том числе головного мозга.
Закупорка железы, приводящая к скоплению слизи в гайморовой пазухе, может произойти при наличии следующих предрасполагающих факторов:
- хронические заболевания ЛОР-органов;
- врожденные или приобретенные анатомические особенности в строении носовых перегородок, при которых нарушается нормальный воздушный поток, или оболочка пазух плохо снабжается кровью;
- аллергические реакции;
- ослабление иммунитета;
- заболевания ротовой полости;
- респираторные инфекции, приводящие к скоплению лимфатической жидкости в сосудах;
- наследственная предрасположенность.
В медицинской науке кисту верхней челюстной пазухи классифицируют по нескольким критериям: по выделяемому содержимому, происхождению (механизму развития), месту образования. При назначении курса лечения врач учитывает эти характеристики.
| Критерий классификации кист | Виды кист |
|---|---|
| По содержимому |
|
| По месту образования |
|
| По происхождению |
|
Помимо этого, новообразование может быть истинным и ложным, врожденным и приобретенным, единичным и множественным.
Ретенционные кисты формируются, когда нарушается проходимость протоков желез, устилающих оболочку пазух носа. При образовании кисты железы не прекращают работу и продолжают вырабатывать слизь. Постепенно образование увеличивается, а его стенки становятся тоньше. Со временем оно настолько расширяется, что заполняет все пространство пазухи носа, травмируя ее стенки и закрывая просвет.
При обнаружении новообразования проводится оперативное вмешательство, в ходе которого его удаляют.
Чтобы предотвратить формирование ретенционной кисты верхнечелюстной пазухи, надо следить за состоянием носа и вовремя лечить ринит. Помимо этого, к развитию патологии могут привести отеки, рубцы на слизистых оболочках верхних дыхательных путей и закупорка протоков желез.
Одонтогенная киста возникает, когда гнойное содержимое скапливается в корневой зоне воспаленного зуба. Со временем гной проникает через костную челюстную ткань в нижнюю часть пазухи носа.
Формирование одонтогенного новообразования может быть вызвано такими видами воспаления зуба:
- околокорневым – возникает вследствие развития пульпита, а также в ситуациях, когда в воспалительный процесс бактериального характера вовлечен весь канал корня зуба;
- радикулярным – формируется у корня зуба, пораженного кариесом;
- фолликулярным – чаще диагностируется в детском и подростковом возрасте, когда воспаляется еще не прорезанный зуб.
Чтобы снизить риск формирования одонтогенной кисты верхнечелюстной пазухи, тщательно следите за состоянием полости рта и лечите больные зубы.
Симптомы, характерные для кисты верхнечелюстной пазухи, проявляются не всегда. Обычно на то, что в полости носа сформировалось патологическое новообразование, которое требует незамедлительного лечения, указывают следующие признаки:
- трудности с дыханием;
- головные боли, усиливающиеся при резком изменении погоды и отдающие в любой участок головы: затылок, лоб, висок;
- головокружение, утомляемость, чувство раздражительности;
- бессонница, отсутствие аппетита;
- болевые ощущения в области носа, усиливающиеся при скачках атмосферного давления;
- выделение нестандартного количества жидкости из одной ноздри.
Размер новообразования не влияет на интенсивность проявления симптомов. Симптоматика зависит от характера течения и запущенности заболевания, индивидуальных особенностей организма человека.
При наличии симптомов, которые прямо или косвенно свидетельствуют о заложенности гайморовых пазух, проводится комплексное обследование ЛОР-органов. Во время осмотра ротовой полости доктор обращает внимание на состояние зубов, особенно резцов и премоляров верхней челюсти с левой и правой стороны.
Для постановки точного диагноза при подозрении на кисту применяются следующие диагностические методы:
| Метод диагностики | Краткое описание |
|---|---|
| Рентгенография | В правую и левую ВЧП вводится контрастное вещество. С помощью изображения на снимке удается диагностировать новообразование даже самых малых размеров. |
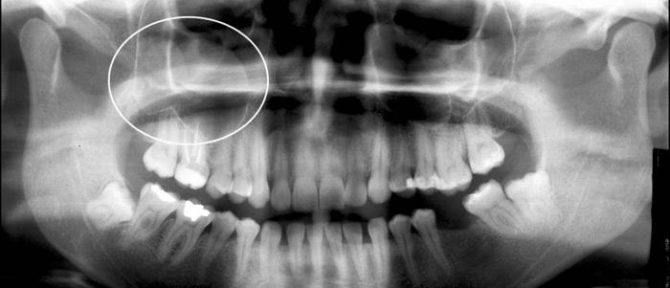
| Ортопантомограмма | С помощью снимка высокого качества, выполненного на цифровом оборудовании, можно достоверно определить размер и место образования кистозного мешочка (справа или слева, снизу или сверху). |
| Пункция гайморовой пазухи | Пункция – это прокол ВЧП с помощью специальной иглы. По характеру содержимого ставится точный диагноз, и намечаются дальнейшие мероприятия по устранению симптомов патологии. |
| Эндоскопическое исследование | Один из самых информативных методов диагностики кистозных образований. Пораженная пазуха детально изучается посредством эндоскопа. Выявляются особенности в ее строении и функционировании, диагностируется сложность патологии. |
| Конусно-лучевая томография | Позволяет обнаружить любой патологический процесс, локализующийся в верхней области лица. |
Киста правой верхнечелюстной пазухи носа на снимке
Лечение кисты левой верхнечелюстной пазухи заключается в хирургическом вмешательстве и устранении факторов, которые привели к формированию новообразования. На таком же принципе основано лечение кисты в правой пазухе носа.
Ни лекарства, ни физиотерапия, ни прогревания не помогут избавиться от кистозного образования. Такие методы терапии могут лишь ухудшить состояние, так как повышают риск развития патологической заложенности носа.
Тактика терапии и проведения операции по удалению кисты верхнечелюстной пазухи зависит только от причины формирования новообразования, его размер на ход лечения не влияет. Показанием к хирургическому вмешательству является не размер новообразования, а наличие у пациента осложнений или жалоб на плохое самочувствие.
Оборудованием, необходимым для безболезненного лечения кист правых и левых верхнечелюстных пазух, оснащены почти все клиники в Москве и других крупных городах РФ. Средняя стоимость операции в частных клиниках варьирует от 35 до 50 тыс. р.
Существует несколько методов проведения операции по удалению кисты из верхнечелюстной пазухи:
- Эндоскопический метод. Новообразование можно удалить с помощью эндоскопа. Надрезы во время операции не делаются.
- Методика Колдуэлл-Люка. Новообразование убирают посредством вырезания. В ходе процедуры делается косой разрез мягких тканей со стороны десны, и выполняется трепанация челюсти. Метод используется редко.
- Метод Денкера. Применяется в редких случаях и заключается в трепанации челюсти. Процедура выполняется под общим наркозом, является болезненной и имеет массу недостатков, основной – длительный период восстановления после операции.
Формирования кист в обеих верхнечелюстных пазухах можно избежать, если следить за здоровьем и вовремя лечить заболевания ЛОР-органов. Нужно тщательно ухаживать за зубами и регулярно посещать стоматолога, даже если нет серьезного повода для беспокойства. Особенно опасны такие стоматологические заболевания, как пародонтоз и кариес.
Надо следить за состоянием ЛОР-органов. При наличии гайморита, ринита и других воспалительных процессов в области околоносовых или носовых полостей необходимо систематическое наблюдение у специалиста.
Риск образования кисты в ВЧП повышается при наличии осложнений, которые развились после вирусных респираторных заболеваний.
При появлении первых симптомов, свидетельствующих о формировании кистозного образования, необходимо срочно обратиться к врачу для назначения терапевтического курса и проведения хирургического вмешательства. Народные средства могут использоваться только с лечебно-профилактической целью и не способны справиться с заболеванием.
источник
Частые заболевания ЛОР-органов служат причиной образования кисты. Ее симптомами являются головные боли и заложенность носа, которые легко спутать с очередным насморком. Многие пациенты не знают, что это может привести к последствиям серьезнее, чем ОРВИ, которое проходит за неделю.
Образования бывают ретенционными, лимфангиэктатическими, появляющиеся в разных отделах пазух верхней челюсти, и одонтогенными, локализующимися в альвеолярной бухте. Верхнечелюстные кисты иногда заполняют всю пазуху и требуют хирургического удаления. Подобная опухоль у ребенка – редкое явление. Она появляется у подростка при хроническом рините или аллергии и лечится методами, аналогичными для взрослого населения. Фото в интернете помогут понять, как выглядит верхнечелюстная крупная киста на рентгеновских снимках и при проведении эндоскопии.

Признаки наличия верхнечелюстных образований больные замечают, когда они достигнут существенных объемов или возникнет острое воспаление (связано с обострением гайморита или другого заболевания). Время ее наполнения зависит от интенсивности и частоты воспалительного процесса, индивидуальных особенностей строения органов человека.
Во время болезни пациент может ощущать дискомфорт в области крыльев носа. Заложенность является постоянным симптомом: при одностороннем процессе не дышит правая или левая ноздря, при двустороннем поражении человек не может втянуть воздух носом вообще. Это свидетельствует о сильном разрастании образования и заполнения им всего пространства пазухи.
Из носа происходит выделение слизистого содержимого. Значительно увеличивается частота проявления ЛОР-заболеваний. Они намного тяжелее переносятся человеком и протекают дольше, чем до образования опухоли.
У пациентов, которые занимаются водными видами спорта, симптом может усиливаться при погружении на глубину. Головная боль бывает постоянной или периодической, нередко изменения состояния происходят в ответ на стресс или климатические изменения, человек может страдать головокружениями.
Новообразование иногда вызывает симптомы, которые человеку без медицинского образования сложно связать с болезнями органов обоняния. В зависимости от расположения, размерных показателей кисты и строения верхнечелюстной пазухи пациент может жаловаться на дискомфорт:
- неприятные ощущения в верхней челюсти;
- появление в глотке слизи или стекающего гноя;
- болят щеки и глаза;
- повышается температура.
Эта статья рассказывает о типовых способах решения Ваших вопросов, но каждый случай уникален! Если Вы хотите узнать, как решить именно Вашу проблему — задайте свой вопрос. Это быстро и бесплатно !

- хронический ринит и гайморит;
- частые аллергические реакции;
- воспаление зуба в верхней челюсти;
- опущение твердого неба;
- врожденная асимметрия лица;
- травмы;
- индивидуальные особенности строения выхода гайморовой пазухи.

Рентгенография помогает выявить достаточно крупные опухоли. На снимке они выглядят как круглые выпячивания на одной из стенок пазух носа с гладкими контурами. В медицине используют рентген с контрастом, который позволяет определить новообразование разного размера с обеих сторон. При одонтогенной кисте верхней челюсти в альвеолярной бухте врач выбирает другую проекцию для создания снимка.
Лучшим способом диагностики является компьютерная томография. Метод позволяет специалисту определить точное месторасположение новообразования, толщину оболочки и внутреннее строение зоны, где оно находится. Часто метод диагностики проводится в запущенных случаях. Он дает показания к оперативному лечению и помогает врачу определиться со способом вмешательства.
Больным предлагается пройти курс лечения без операции. Консервативный метод направлен на уменьшение скорости роста кисты. Он назначается при обнаружении небольшого образования. Большинство специалистов уверены в недостаточной эффективности такого лечения и его негативных последствиях. Попытки избавиться от опухоли дома могут привести к новым источникам образования опухолей и создания благоприятной атмосферы для развития бактерий.
При обострении воспаления, даже если образование достигло достаточной для операции величины, хирургическое вмешательство проводить запрещено. Для подавления процесса инфицирования пациент проходит курс терапии, состоящий из препаратов:
- соляной раствор для промывания Физиомер, Аквамарис;
- препарат для оттока жидкости из синусов Синуфорте;
- кортекостероиды Беконазе, Назонекс;
- сосудосуживающие спреи Тизин, Назол, Отривин;
- местнодействующие антибиотики Изофра или Биопарокс;
- антибиотики общего действия Амоксициллин, Линкомицин.

- Гайморотомию Денкера. Доступ к образованию осуществляется через лицевую стенку. Преимуществом вмешательства является возможность убрать опухоль в труднодоступном месте. Единственный способ выполнить операцию на задней стенке гайморовой пазухи.
- Эндоскопическое удаление. Процесс длится 20-60 минут, врач не делает разрезов. Способ не предполагает наличие осложнений, повреждение гайморовой пазухи или появление воспаления.
- Пунктирование. Осуществляется через нос при проколе пазухи иглой. Является временной мерой, обеспечивает отсос содержимого кисты, оставляя при этом ее стенки. Симптомы проходят, но при наполнении опухоль снова беспокоит пациента.
При бессимптомном протекании заболевания она может несколько лет оставаться в неизменном состоянии, постепенно уменьшится и вовсе исчезнуть. При появлении крупного верхнечелюстного образования риск осложнений небольшой. Эффективно избавиться от опухоли, если она беспокоит и вызывает постоянный насморк, гайморит, ринит можно только хирургически. Щадящим методом является эндоскопическое удаление кисты.
Киста – это опухоль, которая иногда вызывает нарушение функций работы организма. На сколько опасна она может быть при несвоевременном лечении? Увеличивающееся в объемах образование разрушает кость, что в дальнейшем приводит к воспалению. Стенка челюсти истончается и уменьшается в объеме. Одонтогенная киста не является причиной неприятных ощущений и не обнаруживается при прощупывании, поэтому иногда достигает огромных размеров. При ее появлении на нижней челюсти возникает риск перелома во время жевания.
Распространенное явление — ретенционная киста, которую позволяет выявить гистологическое исследование. Она располагается в нижней стенке пазухи верхней челюсти. До появления первых симптомов проходит 2 месяца, за которые в организме скапливается серотонин или гистамин, нарушающие структуру капилляров. Вследствие этого процесса слизистая оболочка отекает.
Небольшая киста может находиться в человеке всю жизнь бессимптомно, но при увеличении размеров болезнь угрожает здоровью:
- повышается давление на внутричерепные органы;
- увеличивается температура тела;
- воспалительный процесс переходит на соседние ткани;
- в запущенных случаях отмирает кость.
В худшем случае новообразование может лопнуть. Высвобождающееся гнойное содержимое попадает в организм, не только создает дискомфорт, но и вызывает заражение тканей с последующим некрозом.
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Опухоли верхнечелюстной пазухи — отоларингологические болезни, которые находятся как в компетенции челюстно-лицевых хирургов (преимущественно), так и при некоторых клинико-анатомических вариантах, особенно касающихся максиллярно-этмоидальных микстов, — к компетенции ринологов.
В подавляющем большинстве случаев (80-90%) эти опухоли относятся к эпителиомам; 10-12% составляют саркомы, обычно возникающие у детей и лиц молодого возраста. Чаще всего рак верхней челюсти исходит из задних ячеек решетчатого лабиринта или края альвеолярного отростка верхней челюсти. По своему строению как эпителиальные, так и мезенхимальные злокачественные опухоли верхнечелюстной пазухи идентичны тем, которые возникают в полости носа.

Симптомы злокачественных опухолей верхнечелюстной пазухи чрезвычайно разнообразны и зависят от стадии и локализации опухоли. Различают те же стадии, что и при злокачественных опухолях полости носа.
Латентная стадия протекает бессимптомно н чаще всего проходит незамеченной. Лишь в редких случаях обнаруживается случайно при обследовании пациента по поводу «полипозного этмоидита», являющегося в сущности тем же «сопровождением», что и при раке полости носа.
Стадия опухолевого проявления, при которой опухоль, достигнув определенных размеров, может быть обнаружена в верхнелатеральной области носа или в области нижней стенки верхнечелюстной пазухи у края альвеолярного отростка либо в ретромандибулярной области.
Стадия экстерриторизации опухоли, характеризуется выходом новообразования за пределы верхнечелюстной пазухи.
Известный французский оториноларинголог Себило описывает три клинико-анатомических формы рака верхнечелюстной пазухи. «Неоплазмы супраструктуры», по терминологии автора, т. е. опухоли, исходящие из решетчатого лабиринта и проникающие в верхнечелюстную пазуху сверху.
Симптомы злокачественных опухолей верхнечелюстной пазухи следующие: слизисто-гнойные выделения грязно-серого цвета с примесью крови, часто зловонные, нередко — носовые кровотечения, особенно сильные при аррозии передней решетчатой артерии; прогрессирующая односторонняя обструкция носовых ходов, невралгия первой ветви тройничного нерва, анестезия зон его иннервации, в то же время пальпация этих зон вызывает сильные боли. При передней и задней риноскопии выявляется та же картина, которая была описана выше при опухолях полости носа этмоидального происхождения. Гистологическое исследование во многих случаях не дает положительных результатов, поэтому при биопсии или удалении «банальных полипов сопровождения» гистологическое исследование следует повторять несколько раз.
При пункции верхнечелюстной пазухи при этой форме рака каких-либо существенных доказательств в пользу его наличия чаще всего получить не удается, разве что обнаруживается «вакуум», или в шприц при отсасывании поступает гемолизированная кровь. Присоединение вторичной инфекции к имеющейся опухоли верхнечелюстной пазухи значительно усложняет диагностику, поскольку у таких больных ставят диагноз хронического или острого гнойного воспаления пазухи, а истинное заболевание обнаруживается лишь при оперативном вмешательстве.
Дальнейшее развитие этой формы опухоли приводит к ее прорастанию в орбиту, вызывая такие симптомы, как диплопия, экзофтальм, смещение глазного яблока латерально и книзу, офтальмоплегия на стороне поражения в результате иммобилизации опухолью экстраокулярных мышц и поражения соответствующих глазодвигательных нервов, офтальмодиния, неврит зрительного нерва, хемоз и нередко флегмона орбиты.
«Неоплазма мезоструктуры», т. е. опухоль верхнечелюстной пазухи «собственного происхождения». Такие опухоли в латентном периоде практически не распознают ввиду того, что они проходят в этом периоде под знаком банального воспалительного процесса, который всегда является вторичным. В развитой стадии опухоль вызывает те же симптомы, которые были описаны выше, однако при этой форме преимущественным направлением экстерриторизации является лицевая область. Опухоль через переднюю стенку распространяется в направлении собачьей ямки, скуловой кости, а прорастая через верхнюю стенку в глазницу в исключительных случаях может вызвать картину.
Опухоль может также распространяться в полость носа, вызывая ее обструкцию, в решетчатом лабиринте через решетчатую пластинку, поражая обонятельные нервы, и далее по направлению к клиновидной пазухе. Распространение опухоли по задней стенке книзу и латерально обусловливает проникновение ее в ретромаксиллярную область и в КНЯ.
Прорастание опухоли через заднюю стенку верхнечелюстной пазухи приводит к поражению анатомических образований, находящихся в КНЯ, в частности крыловидных мышц (тризм), нервных образований крылонебного узла (синдром Сладера). В зарубежной литературе неоплазмы супра- и мезоструктуры называют «опухолями ринологов», имея в виду то, что эта форма злокачественных новообразований околоносовых пазух относится к компетенции ринохирургов.
«Неоплазмы инфраструктуры» или опухоли «стоматологического типа», или «рак верхней челюсти стоматологов». Исходной точкой роста опухоли является альвеолярный отросток верхней челюсти. Эти опухоли распознают значительно раньше, чем описанные выше формы, поскольку одной из первых жалоб, по поводу которой обращается больной к врачу (стоматологу), является нестерпимая зубная боль. Поиски «больного» зуба (глубокий кариес, пульпит, пародонтит), как правило, не дают никаких результатов, а удаление «подозрительного зуба», неоднократно леченного, не снимает болей, которые продолжают беспокоить больного с нарастающей силой. Другим симптомом такой формы опухоли является беспричинное расшатывание зубов, нередко трактуемое как пародонтоз или периодонтит, однако удаление и таких зубов не снимает сильнейших невралгических болей. И только в этом случае у лечащего врача возникает подозрение на наличие опухоли альвеолярного отростка верхней челюсти. Как правило, при удалении зубов, корни которых имеют непосредственный контакт с нижней стенкой верхнечелюстной пазухи, при раке альвеолярного отростка возникают перфорации этой стенки, через которые в ближайшие дни начинает пролабировать ткань опухоли, что уже должно ликвидировать сомнения в диагнозе.
Этот термин, определяющий последнюю стадию развития злокачественной опухоли верхнечелюстной пазухи, ввел известный румынский ЛОР-онколог V.Racoveanu (1964). Под ген стадией автор подразумевает такое состояние опухоли, при котором невозможно определить точку ее исхода, а сама опухоль проросла во все соседние анатомические обращения, придавая лицевой области, по выражению автора, «вид монстра». Такие формы относятся к случаям абсолютно операбельным.
Эволюция злокачественных опухолей верхнечелюстной пазухи определяется анатомопатологическим строением опухоли. Так, лимфосаркомы и так называемые мягкие саркомы отличаются чрезвычайно быстрым ростом, сокрушительной инвазией окружающих тканей, ранним метастазированием в полость черепа, а клинические проявления их — всеми описанными выше нарушениями функций соседних органов и лихорадкой. Как правило, они вызывают смертельные осложнения раньше, чем возникают метастазы в отдаленные органы. Фибробластические саркомы, или хондро- и остеосаркомы (так называемые твердые саркомы), особенно неоплазмы инфраструктуры, отличаются значительно более медленным развитием, не изъязвляются и не распадаются, в связи с чем эти опухоли могут достигать огромных размеров. В отличие от «мягких» опухолей, эти опухоли устойчивы к лучевой терапии и в некоторых случаях поддаются хирургическому лечению.
Рак верхней челюсти после выхода за анатомические пределы пазухи прорастает в окружающие мягкие ткани, вызывает их распад и изъязвление, и если больной к этому времени не погибает, то метастазирует в регионарные, претрахеальные и шейные лимфатические узлы. В этой стадии прогноз безальтернативен, больной погибает через 1-2 года.
Осложнения: «раковая» кахексия, менингит, геморрагия, аспирационные и метастатические бронхолегочные поражения.

Диагностика вызывает затруднения в патентном периоде. При последующих стадиях наличие характерных онкологических и клинических признаков в сочетании с рентгенологическими или КТ-данными затруднений не вызывает. Большое значение имеет дифференциальная диагностика, которую необходимо проводить со следующими нозологическими формами.
Банальный синусит. От клинических проявлений этого заболевания злокачественная опухоль отличается сильнейшими, не поддающимися лечению, невралгическими болями, обусловленными поражением первой ветви тройничного нерва, нередко и офтальмодинией; зловонными серовато-кровянистыми выделениями, иногда массивными кровотечениями из юса. Рентгенографически опухоли характеризуются смазанностью контуров верхнечелюстной пазухи, значительным затенением пазухи и другими феноменами, свидетельствующими о распространении опухоли в соседние ткани.
Параденталъная киста отличается медленной эволюцией, отсутствием характерных болей, инвазией в окружающие ткани, типичных для опухоли выделений из носа.
Доброкачественные опухоли отличаются теми же признаками, что и парадентальные кисты.
Из других заболеваний, от которых следует отличать злокачественную опухоль верхнечелюстной пазухи, следует отметить актиномикоз, зубной эпулит, рак десны, остеомиелит.
Расположение опухоли. Раки супраструктуры отличаются наиболее тяжелым прогнозом из-за трудностей и поздней диагностики, отсутствия возможности радикального удаления. Последнее обусловливает их рецидивы в решетчатой кости и глазнице, прорастание через решетчатую пластинку в переднюю черепную ямку, а через глазницу — в ретробульбарную область и среднюю черепную ямку. Опухоли мезо- и особенно инфраструктуры в этом отношении отличаются менее пессимистичным прогнозом, во-первых, из-за возможности более ранней диагностики, во-вторых, из-за возможности радикального хирургического удаления опухоли на ранних стадиях ее развития.
Распространенность опухоли — один из основных критериев прогноза, поскольку на его основе делают вывод об операбельности или неоперабельности в данном конкретном случае.

Лечение злокачественных опухолей верхней челюсти определяется теми же критериями, что и прогноз, т. е. если прогноз относительно благоприятный или хотя бы вселяет какие-то минимальные надежды на выздоровление или хотя бы на продление жизни, то осуществляют хирургическое лечение, дополняемое лучевой терапией.
При супраструктурных опухолях производят частичную резекцию верхней челюсти, ограничиваясь удалением ее верхней части, нижней и медиальной стенки глазницы, полностью решетчатой кости, сохраняя решетчатую пластинку, а также собственную носовую кость на стороне поражения, при зтом применяют доступы по Муру, Отану или их комбинацию.
При мезоструктурных опухолях применяют тотальную резекцию верхней челюсти. Эта в буквальном смысле калечащая и обезображивающая операция является единственно возможным вмешательством, позволяющим полностью удалить опухоль верхней челюсти, однако лишь в том случае, если опухоль не распространилась за пределы этой кости. В качестве оперативного метода применяется паралатероназальный доступ по Муру с продлением разреза книзу с огибанием крыла носа и медиального разреза верхней губы в комбинации с доступом по Отану. При этом оперативном вмешательстве резецируют носовую кость на стороне поражения, пересекают верхний конец восходящей ветви верхней челюсти, удаляют нижнюю стенку орбиты, рассекают альвеолярный отросток по заднему краю первого моляра, резецируют твердое небо, сзади рассекают крыловерхнечелюстной синостоз, отсепаровывают мягкие ткани, одновременно осуществляя гемостаз, и цельным блоком удаляют опухоль вместе с верхней челюстью.
В дальнейшем, после заживления раневой полости применяют различные варианты протезирования верхней челюсти при помощи съемных протезов. Нередко первый и второй типы операции вынужденно сочетают с энуклеацией пораженного опухолью глаза.
При инфраструктурных опухолях применяют частичную резекцию нижней части верхней челюсти, объем оперативного вмешательства определяется распространенностью опухоли.
Разрез проводят по срединной плоскости верхней губы, огибают крыло носа и заводят на носогубную складку, далее проводят разрез слизистой оболочки по переходной складке под губой. После этого путем отсепаровки мягких тканей освобождают поле операционного действия для удаления в блоке опухоли вместе с частью верхней челюсти. Для этого резецируют в верхней части латеральную стенку верхней челюсти, твердое небо на стороне опухоли и разъединяют крыловерхнечелюстной синостоз. Образовавшийся блок удаляют, после чего производят окончательный гемостаз, подвергают диатермокоагуляции оставшиеся мягкие ткани и накладывают повязку. При наложении повязки в случае применения радиотерапии в послеоперационную полость закладывают радиоактивные элементы.
Лучевая терапия при злокачественных новообразованиях ЛОР-органов является одним из основных методов лечения. Для ее проведения используют различные виды ионизирующих излучений, в связи с чем различают рентгенотерапию, гамма-терапию, бета-терапию, электронную, нейтронную, протонную, пимезонную терапию, альфа-терапию, терапию тяжелыми ионами. В зависимости от цели лечения, которая определяется перечисленными выше критериями прогноза, лучевую терапию делят на радикальную, в задачу которой входит достижение полной резорбции и излечение больного, паллиативную, преследующую цель затормозить рост опухоли и, по возможности, продлить жизнь больного, и симптоматическую, направленную на устранение отдельных мучительных симптомов — болей, компрессионного синдрома и др. Выделяют также и противорецидивную лучевую терапию, которая применяется после «радикального» хирургического удаления опухоли, когда в послеоперационную полость закладывают соответствующие радиоактивные нуклиды. Лучевую терапию широко используют в сочетании с хирургическим лечением и химиотерапией.
Радикальная лучевая терапия показана при ограниченном распространении опухоли; она предусматривает облучение первичного очага и зон регионарного метастазирования. В зависимости от локализации опухоли и ее радиочувствительности избирают вид лучевой терапии, способ облучения, а также величину СОД (60-75 Гр).
Паллиативную лучевую терапию проводят больным с распространенным опухолевым процессом, при котором, как правило, невозможно добиться полного и стойкого излечения. В этих случаях происходит лишь частичная регрессия опухоли, снижается интоксикация, исчезает болевой синдром, восстанавливаются до определенной степени функции органа и продлевается жизнь больного. Для достижения этих целей используют меньшие СОД — 40-55 Гр. Иногда, при высокой радиочувствительности опухоли и хорошей ответной реакции на облучение, удается перейти от паллиативной программы к радикальному облучению опухоли.
Симптоматическую лучевую терапию применяют для устранения наиболее тяжелых и грозных симптомов опухолевого заболевания, преобладающих в клинической картине (сдавление спинного мозга, обтурация просвета пищевода, болевой синдром и др.). Лучевая терапия, временно устраняя эти проявления болезни, улучшает состояние больного.
В основе лечебного действия ионизирующего излучения лежит повреждение жизненно важных компонентов опухолевых клеток, прежде всего ДНК, в результате чего эти клетки утрачивают способность к делению и погибают. Окружающие неповрежденные соединительнотканные элементы обеспечивают резорбцию поврежденных излучением опухолевых клеток и замещение опухолевой ткани рубцовой, поэтому одним из основных условий успешного осуществления лучевой терапии является минимальное повреждение тканей, окружающих опухоль, что достигается тщательным дозированием облучения.
В клинической практике руководствуются понятием радиотерапевтического интервала, характеризующего различие в радиочувствительности опухоли и окружающей ее нормальной ткани. Чем шире этот интервал, тем благоприятнее протекает лучевое лечение. Расширение этого интервала возможно путем избирательного усиления лучевого поражения опухоли или преимущественной защиты окружающих тканей с помощью химических радиомодифицирующих средств — различных химических соединений (радиопротекторов), вводимых в организм перед облучением и снижающих его радиочувствительность. К числу химических радиопротекторов относятся серосодержащие соединения, например цистамин, производные индолилал-киламинов, например серотонин и мексамин. Поражающее действие ионизирующего излучения значительно ослабляется в атмосфере со сниженным содержанием кислорода, в связи с чем противолучевая защита может обеспечиваться вдыханием газовых смесей, содержащих только 9-10% кислорода непосредственно перед облучением и в процессе облучения.
Применение лучевой терапии позволяет получать хорошие результаты при многих злокачественных новообразованиях. Так, пятилетняя выживаемость больных после лучевой терапии при раке кожи I — II стадии достигает 97%, при раке гортани I — II стадии — 85%, при лимфогранулематозе I — II стадии — 70%.
Лучевую терапию после оперативного вмешательства по поводу рака верхней челюсти производят сразу после операции путем введения в раневую полость кобальтовых жемчужин или радиевых тюбиков числом не менее 20, причем «контейнеры», содержащие радиоактивные вещества, располагают по периметру полости так, чтобы было достигнуто равномерное облучение ее стенок, особенного предполагаемого места исхода опухоли. При этом осуществляют мероприятия но защите от ионизирующего излучения костной ткани, особенно решетчатой пластинки, и глазного яблока путем размещения между ними и источником радиации небольших пластинок свинцованной резины. Нити, фиксирующие радиоактивные вложения, выводят наружу через общий носовой ход и фиксируют лейкопластырем на лице.
По данным разных авторов, благоприятные результаты при таком комбинированном лечении наблюдаются в среднем в 30% случаев. В остальных случаях возникают рецидивы, в основном в области решетчатой кости, глазницы, основания черепа, крылонебной области, глубоких частях мягких тканей лица и др.
К осложнениям радиотерапии относятся тяжелые некрозы костной ткани, поражения органов орбиты, вторичные гнойные осложнения при массивном распаде опухоли и др.
Злокачественные опухоли верхнечелюстной пазухи имеют разнообразный прогноз. Он играет важную роль в определении тактики лечение и оценки его предполагаемого результата. Правильно построенный прогноз основывается на следующих критериях.
Морфологическое строение опухоли: лимфобластомы, саркомы эмбрионального типа, наблюдаемые чаще всего у детей, отличаются чрезвычайно быстрым развитием и в большинстве случаев заканчиваются гибелью больного. Другие виды опухолей с более медленным развитием при раннем их распознавании, своевременном радикальном хирургическом и лучевом лечении могут завершаться выздоровлением.
источник