Киста головного мозга – довольно опасный для человека диагноз, после установления которого необходимо строго соблюдать все предписания и рекомендации лечащего врача. Если заболевание было выявлено на ранних стадиях и пациент выполняет все указания, то в большинстве случаев удается предотвратить проявление нежелательных осложнений. Кистообразная опухоль может находиться в любом месте черепной коробки: именно от этого в большей мере и зависят развитие патологии и особенности лечения.
Киста в головном мозге – это объемное доброкачественное образование внутри черепной коробки, которое имеет вид полости, заполненной жидкостью. Нередко оно имеет скрытое субклиническое течение, не сопровождающееся постепенным увеличением габаритов. В основном подозрение на появление кисты внутри головы возникает, если человек страдает эпилептическими пароксизмами либо внутричерепной гипертензией. Одной из особенностей данного заболевания головного мозга является то, что у значительной доли пациентов проявляются симптомы, соответствующие очагу образования кисты – это означает, что для диагностики достаточно всего лишь КТ и МРТ, а также нейросонографии для обследования новорожденного младенца или уже подросшего ребенка.
Многие современные нейрохирурги утверждают, что при правильном подходе к лечению локальное скопление жидкости во внутримозговом веществе либо оболочках не представляет слишком большой опасности ни для взрослого пациента, ни для ребенка.
Маленькие по размеру образования обычно отличаются субклиническим течением и поэтому их выявляют совершенно случайно путем нейровизуализирующего обследования головы. Если же киста имеет достаточно большие объемы, то из-за ограниченного интракраниального пространства она может стать причиной развития внутричерепной гипертензии, впоследствии чего произойдет сильное сдавливание соседних мозговых структур.
Клинически значимые размеры этого доброкачественного образования значительно варьируются и зависят от места его возникновения, а также компенсаторных возможностей кисты. Например, у маленького ребенка черепные кости более податливые, за счет чего латентное течение заболевания на протяжении долгого времени не сопровождается выраженной ликворной гипертензией.
Диагностировать образование можно в самые разные периоды человеческой жизни: начиная с рождения и заканчивая пожилым возрастом. Одна из специфических особенностей болезни заключается в том, что даже врожденная киста в голове у взрослого пациента чаще всего обнаруживается после достижения им 30-50-летнего возраста, а не в младенчестве.
Кисты, которые образуются внутри оболочек головного мозга, разделяют на несколько видов по месту их локализации:
- Арахноидальные – это заполненные жидкостью пазухи, возникающие между двумя соседними мозговыми оболочками;
- Внутримозговые – доброкачественные опухоли, месторасположением которых является толща тканей левого или правого полушария головного мозга.
Кроме того, специалисты классифицируют кисты и по происхождению:
- Врожденные – следствие значительного нарушения внутриутробного развития плода. Также распространенной причиной болезни в данном случае может стать гибель большей части тканей мозга из-за внутриродовой асфиксии;
- Приобретенные – этот вид кисты развивается, как правило, вследствие получения различных травм головы, сильных кровотечений либо воспалительных процессов, имеющих разную природу.
Еще одна классификация основана на особенностях тканей, из которых была сформирована обнаруженная киста:
- Арахноидальная – киста, напоминающая небольшое сферическое образование, внутри которого находится спинномозговая жидкость. Следует отметить, что женщины страдают от нее гораздо реже, чем мужчины. Если опухоль не увеличивается со временем, то врачи не проводят пациенту оперативное вмешательство: осуществляется только регулярное наблюдение с целью выявления возможных изменений. В противном случае нельзя пренебрегать хирургическим методом удаления образования.
- Киста коллоидального типа – она представляет собой доброкачественное образование, развитие которого начинается еще при формировании центральной нервной системы (ЦНС). Обычно заболевание протекает без каких-либо симптомов до той поры, пока не достигнет критических параметров. После этого начинается блок оттока жидкости, которая проходит через головной мозг, и зачастую развивается гидроцефалия. В таких условиях назначается срочная операция, чтобы убрать опасную опухоль.
- Дермоидальную кисту еще нередко называют дермоидом – это аномалия развития человеческого головного мозга, при котором зародышевые клетки, предназначающиеся для формирования тканей лобной, височной и других частей фронтальной стороны лица, продолжают оставаться между спинным и головным мозгом. Тут поможет только хирургия.
- Эпидермоидная (эпидермоид) – разновидность кисты, характерной особенностью которой является формирование из зародышевых клеток, требующихся человеку для развития кожи, ногтей и волос. Избавиться от нее с помощью медикаментозных средств невозможно, необходим лишь хирургический способ устранения этого сплетения;
- Пинеальная киста – шишковидное тело, которое может иметь разные размеры. Ее диагностируют примерно у 1-4% пациентов. Характерным симптомом заболевания является возникновение достаточно сильной головной боли в случае поднятия глаз кверху, но у большинства людей киста не вызывает дискомфорта.
К факторам, которые оказывают влияние на появление врожденной кисты головного мозга, относятся практически все неблагоприятные воздействия на плод в антенатальный период беременности. Наиболее распространенными причинам развития болезни называют следующие:
- Проникновение в кровь плода различных внутриутробных инфекций;
- Фетоплацентарная недостаточность;
- Если женщина в период вынашивания ребенка принимала лекарственные препараты, которые оказывают тератогенное действие;
- Резус-конфликт;
- Гипоксия плода;
- Травма во время родов;
- Если внутриутробное развитие ребенка происходило в условиях отравления наркотическими средствами, никотином либо спиртными напитками;
- Если у будущей матери диагностировали хроническую декомпенсированную болезнь.
Киста приобретенного типа имеет другие причины развития:
- Получение черепно-мозговой травмы в любом возрасте;
- Нанесение достаточно сильного удара в затылочную и теменную область;
- Перенесение разных заболеваний воспалительной этиологии, к которым относятся арахноидит, энцефалит, менингит, а также абсцесс головного мозга;
- Ряд острых нарушений внутримозговой циркуляции крови, наступающих после приступа геморрагического либо ишемического инсульта, церебрального паралича тела, субарахноидального кровоизлияния в мозг;
- Постинсультное осложнение;
- Лакунарный инсульт и инфаркт мозга;
- Субэпидермальная ишемия;
- Постгеморрагическое осложнение.
Нередко приобретенная опухоль имеет паразитарное происхождение (при парагоминозе, эхинококкозе, церебральном тениозе).
Врачи выделяют тип образования с ятрогенным происхождением. Фактором, вызывающим его, называют послеоперационные осложнения. Кроме того, в голове могут протекать дегенеративные либо дистрофические процессы, провоцирующие замещение кистой церебральных тканей.
Дополнительно медики выделяют ряд факторов, которые «заставляют» доброкачественное кистозное образование постоянно расти, приводя к серьезным осложнениям:
- Различные нейроинфекции;
- Всевозможные травмы головы разной степени тяжести;
- Протекание воспалительных процессов внутри черепной коробки, вне зависимости от их природы;
- Развитие гидроцефалии;
- Сосудистые нарушения, включая инсульт и ухудшение венозного оттока из черепной полости.
Киста головного мозга зачастую имеет следующие симптомы:
- Часто повторяющиеся и продолжительные приступы головной боли;
- Регулярные головокружения;
- Внутри черепной коробки ощущается сильная пульсация в левом и правом полушарии, которая практически всегда мучает пациента;
- Мешает полноценно жить чувство давления, а также распирания в голове;
- Заметное ухудшение координации движений всех частей тела;
- Нарушение слуха и появление постороннего шума в ушах;
- Ухудшение зрения, которое может проявляться размытостью объектов и их раздвоением;
- Возникновение галлюцинаций;
- Значительное снижение уровня чувствительности поверхности кожных покровов;
- Паралич;
- Парез верхних и нижних конечностей;
- Развитие рассеянного склероза;
- Базальный пневмосклероз;
- Аневризма кровеносных сосудов;
- Довольно частые эпилептические припадки;
- Выраженный тремор верхних и нижних конечностей;
- Частые потери сознания;
- Приступы тошноты, обычно сопровождающиеся рвотой;
- Отсутствие полноценного сна.
Специалисты утверждают, что если опухоль обладает клинически незначимыми параметрами, то в большинстве случаев полностью отсутствуют какие-либо из множественных признаков заболевания. Однако при достижении полостью крупных объемов за короткий промежуток времени проявляется характерная клиническая картина, особенности которой определяются локализацией опухоли, силой сдавливания окружающих ее тканей и степенью ухудшения оттока церебральной мозговой жидкости.
На сегодняшний день основными методами диагностики и последующего прогноза данной болезни являются МРТ (магнитно-резонансная томография) и КТ. Полученная томограмма показывает состояние всех составляющих мозга (эпифиза, мозжечка, гипофиза, нервных ганглий и других частей). С ее помощью можно увидеть место расположения перивентрикулярного глиозного очага и атрофических рубцовых следов внутри головного мозга без вскрытия черепной коробки, оценить их форму, размеры и интраселлярный рост.
Кроме того, данные способы обследования позволяют сделать дифференциальную диагностику промежуточного состояния между доброкачественной кистой и злокачественной опухолью. После внутривенного введения специального контрастного вещества его продукт накапливается в опухолевых тканях, а киста при этом не становится контрастной.
Также нередко проводится эндоскопия и доплеровское ультразвуковое сканирование кровеносных сосудов с целью исследования их состояния, кровоснабжения тканей мозга, выявления локализации ишемии, в которой и активизируется образование кист.
Для уточнения диагноза врач может назначить пациенту ЭКГ и Эхо-КГ, использующиеся для проверки наличия симптомов сердечной недостаточности, присутствия сбоев в работе сердца, приводящих к ухудшению кровоснабжения всех частей мозга и появлению зон ишемии.
Постоянное измерение артериального давления дает специалисту возможность определить серьезность риска развития приступа инсульта, который может быть не только причиной возникновения так называемой «послеинсультной кисты», но и смертельно опасной для человеческой жизни.
Бывает, что пациентам назначаются и другие анализы:
- Проведение анализов крови для точного определения причины заболевания;
- Определение маркеров воспаления;
- Выявление различных аутоиммунных процессов, негативно сказывающихся на общем состоянии организма;
- Исследование степени свертываемости крови;
- Определение концентрации холестерина в крови;
- Наличие инфекций в организме пациента.
Если у человека диагностирована киста головного мозга, необходимо подобрать лечение, которое будет максимально эффективным и позволит полностью вылечить данное заболевание, приостановить увеличения размеров кисты, а также предотвратить возникновение каких-либо осложнений.
Способ лечения болезни зависит от локализации образования и его размеров. Если параметры кисты соответствуют установленным нормам и не несут опасности для человеческой жизни, то, как правило, назначается традиционная терапия: гомеопатия с применением индивидуально подобранных препаратов, к которым у пациента нет никаких противопоказаний. Достаточно часто назначаются лекарства, содержащие железо. Такие медикаменты способствуют укреплению кровеносных сосудов и улучшению кровоснабжения.
Если киста постепенно увеличивается в размерах, оказывая повышенное давление на соседние части головного мозга, то не следует ждать, пока она рассосется самостоятельно. Подобный случай, как и заметное ухудшение самочувствия пациента, является показанием к хирургическому вмешательству и проведению операции с помощью лазера. Данная процедура позволяет полностью избавиться от полости, наполненной жидкостью.
Многие люди занимаются лечением народными средствами. Согласно результатам многочисленных исследований, положительно влияют на лечение заболевания средства, приготовленные на основе девясила и лопуха. Они замедляют рост кисты, улучшают кровообращение, нормализуют внутричерепное давление. Кроме того, часто врачи рекомендуют человеку, в головном мозге которого выявлена киста, соблюдать сбалансированное диетическое питание.
Киста головного мозга считается одним из достаточно распространенных заболеваний. Даже с учётом, что это доброкачественное образование, оно может привести к серьезным последствиям. Поэтому за кистой даже маленького объема требуется постоянное наблюдение. Чтобы вылечиться и забыть о данной проблеме, пациенту необходимо строго соблюдать все назначения лечащего врача. Таким образом, можно избежать хирургического вмешательства и обойтись только лекарственными препаратами и средствами народной медицины.
источник
Посттравматическая киста – это поражение главного органа центральной нервной системы. В следствии воздействия на череп человека при котором изменяется структура мозга.
Проявляется в виде заполненного жидкостью новообразования.
Появляется в тканях головного мозга или его оболочке после перенесенных черепно-мозговых травм у людей любого возраста.
Полость представляет опасность в фазе активного разрастания. При разрыве возможны серьезные поражения центральной нервной системы, не исключается летальный исход.
Современные методы исследований позволяют выявлять и устранять травматические кисты на ранних сроках без потери работоспособности пациентов.
По месту нахождения их разделяют:
- Внутримозговые они же церебральные, Появляется в сером веществе; в основном диагностируются у взрослых людей;
- Субарахноидальные образования формируются в оболочке покрывающей головной мозг, чаще характерны для детей младшего возраста.
Внутримозговые полости образуются при нарушениях выделения и циркуляции спинномозгового секрета, когда нарушается процесс рассасывания отмирающих нервных клеток, при очаговых ушибах, точечных кровоизлияниях или ишемических поражениях серого вещества.
Жидкость занимает место пораженных клеток, давит на окружающие ее участки. В зависимости от места нахождения внутримозгового объемного образования беспокоят осложнения с органами слуха, зрения, нарушаются осязательные ощущения.
Субарахноидальные кисты относятся к поверхностным.
Зарождаются на фоне оболочных кровоизлияний, при воспалениях мягкой мозговой оболочки.
Проявляются резкими мышечными сокращениями с болезненными проявлениями, сопровождаются непрерывной пульсацией в голове, вызывают изменения походки, сбивчивый шаг.
Маленькие кисты, после перенесенных ЧМТ (Черепно-мозговых травм), не доставляют больным болезненных ощущений. Когда размеры достигают двух или трех сантиметров, проявляются симптомы, типичные для многих заболеваний головного мозга:
- сонливость;
- общая вялость;
- быстрая утомляемость;
- непреходящая головная боль;
- кратковременные эпилептические приступы;
- тошнота, не связанное с приемом пищи.
При очаговых изменениях возможны:
- расстройство зрения;
- раскоординация положения зрачков;
- нарушения статики;
- сбивчивость походки;
- изменения речи;
- снижение мыслительных функций;
- чрезмерная болтливость;
- мышечные спазмы;
- неврологии.
Своевременное диагностирование патологий позволяет избежать атрофии мозга, причинённой посттравматическими осложнениями. Разнообразное оборудование, используемое при современных исследованиях, позволяет установить месторасположения объемного образования, плотность содержимого.
После обращения пациента к врачу неврологу на основании клинических проявлений проводятся обследования больного узкими специалистами: окулистом, ЛОР-врачом. Проведение Эхо Эк нужно для установления места изоденсивных образований. При этом ультразвуковом исследовании выявляется повышенное внутричерепное давление, проявляющееся сильной головной болью.
Нейровизуальная диагностика способна установить характер, причины кисты. Магнитно-резонансная томография выявляет злокачественные клетки. При ультразвуковой доплерографии устанавливают вероятность сосудистых изменений. Краниография в нескольких проекциях позволяет выявить причины, на рентгеновских снимках видны следы от переломов костей, деформации костной структуры.
При значительных размерах полостей в сером веществе или оболочке мозга проводится нейрохирургическая операция диагностического характера. Тонкой специальной иглой прокалывают стенку мешочка, извлекают оттуда часть спинномозговой жидкости. Пункция проводится в лечебных целях, позволяет уменьшить давления на ткани. После пункции состояние больного улучшается.
Пункция проводится перед хирургическим удалением полости для диагностики содержимого. Ликвор исследуют на выявление раковых клеток, наличие патогенных микроорганизмов. Такая процедура нередко исключает другие возможные диагнозы, помогает установить природу формирования полости.
Мелкие кисточки поддаются медикаментозному воздействию. Восстанавливаются естественные процессы рассасывания отмирающих клеток серого вещества, полости исчезают. Купируются эпилептические проявления, нормализуется внутричерепное давление.
Когда терапия лекарственными препаратами не дает нужного эффекта, предусмотрено хирургическое иссечение объемных образований. Особенно когда наблюдается тенденция их роста, это сопровождается сосудистыми кровоизлияниями.
При лечении и в послеоперационный период для скорейшей реабилитации больные должны придерживаться здорового питания, умеренных физических нагрузок. Обязательным условием является отказ от употребления алкоголя, курения, нарушающих процессы обмена веществ в организме.
источник
Киста головного мозга — объемное внутричерепное образование, представляющее собой наполненную жидкостью полость. Часто имеет скрытое субклиническое течение без увеличения размеров. Проявляется в основном симптомами внутричерепной гипертензии и эпилептическими пароксизмами. Возможна очаговая симптоматика, соответствующая расположению кисты. Диагностируется по результатам МРТ и КТ мозга, у детей грудного возраста — по данным нейросонографии. Лечение проводится при прогрессирующем росте кисты и развитии осложнений, состоит в хирургическом удалении или аспирации кисты.
Киста головного мозга — локальное скопление жидкости в оболочках или веществе головного мозга. Киста малого объема, как правило, имеет субклиническое течение, выявляется случайно при нейровизуализирующем обследовании мозга. Киста большого объема из-за ограниченности внутричерепного (интракраниального) пространства приводит к внутричерепной гипертензии и сдавлению окружающих ее мозговых структур. Клинически значимый размер кист значительно варьирует в зависимости от их локализации и компенсаторных возможностей. Так, у детей раннего возраста, за счет податливости костей черепа зачастую наблюдается длительное латентное течение кист без признаков выраженной ликворной гипертензии.
Киста головного мозга может обнаруживаться в различные возрастные периоды: от новорожденности до пожилого возраста. Следует отметить, что врожденные кисты чаще проявляются в среднем возрасте (обычно в 30-50 лет), чем в детстве. Согласно общепринятой в клинической неврологии практике в отношении замерших или медленно прогрессирующих кист малого объема применяется наблюдательно-выжидательная тактика ведения.
В зависимости от места расположения выделяют арахноидальную и внутримозговую (церебральную) кисту. Первая локализуется в мозговых оболочках и образуется за счет скопления цереброспинальной жидкости в местах их врожденной дупликатуры или спаек, сформировавшихся в результате различных воспалительных процессов. Вторая располагается во внутренних структурах головного мозга и формируется на участке погибшей в результате различных патологических процессов мозговой ткани. Отдельно выделяют также кисту шишковидной железы, кисту сосудистого сплетения, коллоидную и дермоидную кисты.
Все мозговые кисты по своему генезу классифицируются на врожденные и приобретенные. К исключительно врожденным относятся дермоидная и коллоидная киста головного мозга. В соответствии с этиологией среди приобретенных кист различают посттравматические, постинфекционные, эхинококковые, постинсультные.
Факторами, провоцирующими формирование врожденной кисты мозга, являются любые неблагоприятные воздействия на плод в антенатальном периоде. К ним относят фетоплацентарную недостаточность, внутриутробные инфекции, прием беременной лекарственных средств с тератогенным эффектом, резус-конфликт, гипоксию плода. Врожденные кисты и другие аномалии развития головного мозга могут возникнуть, если развитие плода происходит в условиях внутриутробной интоксикации при наркомании, алкоголизме, никотиновой зависимости будущей матери, а также при наличии у нее хронических декомпенсированных заболеваний.
Приобретенная киста формируется вследствие черепно-мозговой травмы, родовой травмы новорожденного, воспалительных заболеваний (менингита, арахноидита, абсцесса головного мозга, энцефалита), острых нарушений мозгового кровообращения (ишемического и геморрагического инсульта, субарахноидального кровоизлияния). Она может иметь паразитарную этиологию, например, при эхинококкозе, церебральной форме тениоза, парагонимозе Киста ятрогенного происхождения может сформироваться как осложнение операций на головном мозге. В ряде случаев различные дистрофические и дегенеративные процессы в головном мозге также сопровождаются замещением церебральных тканей кистой.
Отдельную группу составляют факторы, способные спровоцировать увеличение размеров уже имеющегося интракраниального кистозного образования. Подобными триггерами могут выступать травмы головы, нейроинфекции, воспалительные внутричерепные процессы, сосудистые нарушения (инсульты, затруднение венозного оттока из полости черепа), гидроцефалия.
Наиболее характерна манифестация мозговой кисты с симптомов интракраниальной гипертензии. Пациенты жалуются на практически постоянную цефалгию, ощущение подташнивания, не связанное с едой, чувство давления на глазные яблоки, понижение работоспособности. Могут отмечаться нарушения сна, шум или ощущение пульсации в голове, расстройства зрения (падение остроты зрения, двоение, сужение зрительных полей, появление фотопсий или зрительных галлюцинаций), легкая тугоухость, атаксия (головокружения, шаткость, дискоординация движений), мелкоразмашистый тремор, обмороки. При высокой внутричерепной гипертензии наблюдается повторяющаяся рвота.
В ряде случаев киста головного мозга дебютирует впервые возникшим эпилептическим пароксизмом, за которым следуют повторные эпиприступы. Пароксизмы могут носить первично-генерализованный характер, иметь вид абсансов или фокальной джексоновской эпилепсии. Очаговая симптоматика наблюдается гораздо реже общемозговых проявлений. В соответствии с локализацией кистозного образования она включает геми- и монопарезы, сенсорные расстройства, мозжечковую атаксию, стволовые симптомы (глазодвигательные расстройства, нарушение глотания, дизартрию и др.).
Осложнением кисты может являться ее разрыв, окклюзионная гидроцефалия, сдавление головного мозга, разрыв сосуда с кровоизлиянием в кисту, формирование стойкого эпилептогенного очага. У детей кисты, сопровождающиеся выраженной внутричерепной гипертензией или эписиндромом, могут обуславливать задержку психического развития с формированием олигофрении.
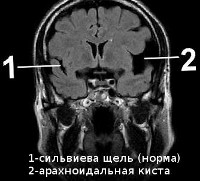
Арахноидальная киста чаще имеет врожденный или посттравматический характер. Расположена в мозговых оболочках на поверхности мозга. Наполнена цереброспинальной жидкостью. По некоторым данным, до 4% населения имеют арахноидальные кисты головного мозга. Однако клинические проявления наблюдаются лишь в случае большого скопления жидкости в кисте, что может быть связано с продукцией ликвора выстилающими полость кисты клетками. Резкое увеличение размеров кисты угрожает ее разрывом, приводящим к смертельному исходу.
Киста шишковидной железы (пинеальная киста) — кистозное образование эпифиза. Отдельные данные свидетельствуют о том, что до 10 % людей имеют малые бессимптомные пинеальные кисты. Кисты диаметром более 1 см отмечаются намного реже и могут давать клиническую симптоматику. При достижении значительных размеров, киста шишковидной железы способна перекрывать вход в водопровод мозга и блокировать ликвороциркуляцию, обуславливая окклюзионную гидроцефалию.
Коллоидная киста составляет около 15-20% внутрижелудочковых образований. В большинстве случаев располагается в передней области III желудочка, над отверстием Монро; в отдельных случаях — в IV желудочке и в районе прозрачной перегородки. Наполнение коллоидной кисты отличается большой вязкостью. Основу клинических проявлений составляют симптомы гидроцефалии с приступообразным нарастанием цефалгии при определенных положениях головы. Возможны поведенческие расстройства, снижение памяти. Описаны случаи возникновения слабости в конечностях.
Киста сосудистого сплетения образуется при заполнении цереброспинальной жидкостью пространства между отдельными сосудами сплетения. Диагностируется в различном возрасте. Клинически проявляется редко, в отдельных случаях может давать симптоматику внутричерепной гипертензии или эпилепсии. Зачастую кисты сосудистых сплетений выявляются по данным акушерского УЗИ на 20-й неделе беременности, затем они самостоятельно рассасываются и примерно к 28-й неделе внутриутробного развития уже не обнаруживаются на УЗИ.
Дермоидная киста (эпидермоид) является аномалией эмбрионального развития, при которой клетки, дающие начало коже и ее придаткам (волосам, ногтям), остаются внутри головного мозга. Содержимое кисты наряду с жидкостью представлено элементами эктодермы (волосяными фолликулами, сальными железами и т. п.). Отличается происходящим после рождения быстрым увеличением в размерах, в связи с чем подлежит удалению.
Клиническая симптоматика и данные неврологического статуса позволяют неврологу заподозрить наличие интракраниального объемного образования. Для проверки слуха и зрения пациент направляется на консультацию отоларинголога и офтальмолога; проводится аудиометрия, визиометрия, периметрия и офтальмоскопия, на которой при выраженной гидроцефалии отмечаются застойные диски зрительных нервов. Повышенное внутричерепное давление можно диагностировать при помощи эхо-энцефалографии. Наличие эпилептических пароксизмов является показанием к проведению электроэнцефалографии. Однако, опираясь лишь на клинические данные, невозможно верифицировать кисту от гематомы, абсцесса или опухоли головного мозга. Поэтому при подозрении на объемное образование мозга необходимо применение нейровизуализирующих методов диагностики.
Использование УЗИ позволяет выявить некоторые врожденные кисты еще в период внутриутробного развития, после рождения ребенка и до закрытия его большого родничка диагностика возможна при помощи нейросонографии. В дальнейшем визуализировать кисту можно посредством КТ или МРТ головного мозга. Для дифференцировки кистозного образования от опухоли мозга эти исследования проводят с контрастированием, поскольку в отличие от опухоли, киста не накапливает в себе контрастное вещество. Для лучшей визуализации кистозной полости возможно введение в нее контраста путем пункции кисты. В отличие от МРТ, КТ головного мозга дает возможность судить о вязкости содержимого кисты по плотности ее изображения, что учитывается при планировании хирургического лечения. Основополагающее значение имеет не только установление диагноза, но и непрерывное наблюдение за кистозным образованием для оценки изменения его объема в динамике. При постинсультном генезе кисты дополнительно прибегают к сосудистым обследованиям: дуплексному сканированию, УЗДГ, КТ или МРТ сосудов головного мозга.
Консервативная терапия малоэффективна. Лечение возможно только хирургическим путем. Однако большинство кист не нуждаются в активном лечении, поскольку имеют малый размер и не прогрессируют в размере. В отношении их проводится регулярное динамическое наблюдение при помощи МРТ- или КТ-контроля. Нейрохирургическому лечению подлежат кисты, клинически проявляющиеся симптомами гидроцефалии, прогрессивно увеличивающиеся в размере, осложненные разрывом, кровотечением, сдавлением мозга. Выбор метода операции и хирургического подхода осуществляется на консультации нейрохирурга.
В случаях тяжелого состояния пациента с расстройством сознания (сопор, кома) в экстренном порядке показано наружное вентрикулярное дренирование для уменьшения внутричерепного давления и сдавления мозга. В случае развития осложнений в виде разрыва кисты или кровоизлияния, а также при паразитарной этиологии кисты хирургическое вмешательство выполняется с целью радикального иссечения кистозного образования; хирургическим доступом является трепанация черепа.
В остальных случаях операция носит плановый характер и осуществляется преимущественно эндоскопическим способом. Преимуществом последнего является малая травматичность и укороченный восстановительный период. Для его осуществления необходимо лишь фрезевое отверстие в черепе, через которое выполняется аспирация содержимого кисты. С целью предупреждения повторного скопления жидкости в кистозной полости производится ряд отверстий, соединяющих ее с ликворными пространствами мозга, или осуществляется кистоперитонеальное шунтирование. Последнее предполагает имплантацию специального шунта, по которому жидкость из кисты поступает в брюшную полость.
В послеоперационном периоде проводится комплексная реабилитационная терапия, в которой при необходимости принимают участие нейропсихолог, врач ЛФК, массажист, рефлексотерапевт. Медикаментозная составляющая включает рассасывающие средства, препараты, улучшающие кровоснабжение и метаболизм головного мозга, противоотечные и симптоматические медикаменты. Параллельно с целью восстановления мышечной силы и чувствительной функции, адаптации пациента к физическим нагрузкам, проводится физиотерапия, ЛФК, массаж, рефлексотерапия.
Клинически незначимая замершая киста головного мозга в большинстве случаев сохраняет свой непрогрессирующий статус и никак не беспокоит пациента в течение жизни. Своевременно и адекватно проведенное хирургическое лечение клинически значимых кист обуславливает их относительно благоприятный исход. Возможен остаточный умеренно выраженный ликворно-гипертензионный синдром. В случае формирования очагового неврологического дефицита он может иметь стойкий резидуальный характер и сохраняться после проведенного лечения. Эпилептические пароксизмы зачастую проходит после удаления кисты, но затем часто возобновляются, что обусловлено формированием спаек и другими изменениями прооперированной области мозга. При этом вторичная эпилепсия отличается резистентностью к проводимой антиконвульсантной терапии.
Поскольку приобретенная киста головного мозга зачастую является одним из вариантов разрешения инфекционных, сосудистых, воспалительных и посттравматических интракраниальных процессов, то ее профилактикой является своевременное и корректное лечение указанных заболеваний с применением нейропротекторной и рассасывающей терапии. В отношении врожденных кист профилактикой служит охранение беременной и плода от влияния различных вредоносных факторов, корректное ведение беременности и родов.
источник
Киста головного мозга – это распространенное и достаточно опасное заболевание, которое нуждается в своевременном выявлении и качественном лечении.
Киста представляет собой пузырь с жидкостью, который может быть расположен в любом отделе головного мозга.
Чаще всего такие полости образуются в паутинной «сетке», которая покрывает кору полушарий, так как её нежные слои являются наиболее уязвимыми к различным воспалениям и травмам.
Эта болезнь может протекать бессимптомно или же вызывать у пациента боль и неприятное ощущение давления.
В случае установления точного диагноза больной обязательно должен соблюдать все рекомендации врача, а при необходимости согласиться на хирургическую операцию.
Как правило, киста может иметь самые различные размеры. Небольшие образования обычно себя никак не проявляют, а более крупные могут оказывать давление на оболочки мозга, в результате чего у пациента возникают определенные симптомы:
нарушение зрения или слуха;
головные боли, не поддающиеся купированию лекарственными препаратами;
частичный паралич конечностей;
гипотонус или гипертонус мышц;
нарушения чувствительности кожного покрова;
тошнота и рвота, не приносящая облегчения;
чувство сдавливания в головном мозге;
непроизвольные движения конечностей;
пульсация родничка и рвота у младенцев.
Следует иметь в виду, что клиническая картина во многом зависит от того, в каком месте локализуется образование, так как каждый участок мозга контролирует те или иные функции тела. Кроме того, на возникновение симптомов значительно влияет тот факт, на какую именно область мозга киста оказывает давление. Например, образование, возникшее в районе мозжечка, может стать причиной проблем с равновесием, вызвать изменение походки, жестов и даже почерка, а его появление в зонах, отвечающих за двигательные или глотательные функции, будет вызывать сложности именно в данных областях. К тому же, киста вообще может никак не проявлять себя в течение длительного времени, и обнаружиться только в процессе проведения томографического исследования.
Если у пациента отсутствуют вышеуказанные признаки заболевания, а размер кисты никак не изменяется, то её наличие может совершенно никак не влиять на его нормальную жизнедеятельность, и ему достаточно будет ограничиться регулярными медицинскими осмотрами. Однако если образование начинает увеличиваться, то это может быть показателем того, что болезнь прогрессирует, и больной нуждается в лечении.
Для начала рассмотрим, каким образом появляется киста в головном мозге. В пространстве между теменной и височной долей находится жидкость, которая, после того как человек получил травму, перенес сложное заболевание или операционное вмешательство, может собираться возле слипшихся слоев оболочки мозга, заменяя, таким образом, умершие участки. В случае если жидкости накоплено слишком много, она может оказывать давление на эти оболочки, в результате чего образовывается киста, и у пациента возникают головные боли.
Рассмотрим подробнее, какие причины могут вызывать появление этого заболевания:
врожденные нарушения, которые связаны с аномалией внутриутробного развития плода;
ушибы головного мозга, гематомы и переломы;
дегенеративные и дистрофические преобразования, в результате которых осуществляется замещение ткани мозга кистозной тканью;
нарушение нормального кровообращения в головном мозге.
Если не выявить основную причину возникновения кисты, то она может продолжать увеличиваться в размерах. Её изменения могут быть связаны со следующими факторами:
продолжающееся воспаление мозговой оболочки;
давление жидкости на погибший участок головного мозга;
последствия сотрясения мозга;
возникновение новых областей поражения после инсульта;
инфекционное заболевание, последствия нейроинфекции, энцефаломиелита, аутоиммунного процесса и рассеянного склероза.
Если точный диагноз пациенту не будет поставлен вовремя и ему не назначат правильное лечение, это может привести неблагоприятным последствиям. Рассмотрим, чем может быть опасно такое заболевание:
нарушение координации, а также двигательной функции;
проблемы со слухом и зрением;
гидроцефалия, проявляющаяся чрезмерным скоплением в желудочках головного мозга цереброспинальной жидкости;
Как правило, небольшие образования, не вызывающие болевого синдрома, обнаруживаются при диагностике других заболеваний и вылечиваются при помощи медикаментозных препаратов без каких-либо осложнений. Большие кисты, оказывающие неблагоприятное воздействие на структуры головного мозга, которые расположены рядом с ними, обычно нуждаются в удалении хирургическим методом.
Пациенты, у которых было обнаружено это заболевание, должны не только заняться его лечением, но и соблюдать определенные профилактические меры: не переохлаждаться; беречься от вирусных инфекций, которые могут привести к осложнениям; избегать ситуаций, вызывающих резкие перепады артериального давления, а также отказаться от таких вредных привычек, как злоупотребление спиртным и курение.
Эта болезнь классифицируется на несколько видов, каждый из которых имеет свои особенности и характеризуется определенными симптомами. В современной медицине появление кисты считается не патологией, а скорее просто аномалией, в большинстве случае не представляющей угрозы для жизни. Однако это в основном относится к врожденным образованиям, протекающим бессимптомно.
Первичные кисты появляются обычно из-за нарушения внутриутробного развития плода или после гибели тканей мозга по причине внутриродовой асфиксии. Приобретенные образования развиваются после воспалительных процессов, кровотечений или ушибов. Кроме того, они могут локализоваться между отделами головного мозга, или в его толще на участках погибших тканей.
Арахноидальная киста головного мозга располагается на его поверхности, между слоями оболочек. Такая полость, наполненная спинномозговой жидкостью, может быть как врожденной, так и возникать под воздействием различных факторов. Чаще всего она встречается у детей и подростков мужского пола, а у женщин возникает гораздо реже. Как правило, к её появлению приводят различные воспаления и травмы. Если давление внутри этого образования становится выше внутричерепного давления, то киста начинает сдавливать кору головного мозга.
Увеличение арахноидальной кисты может сопровождаться такими симптомами, как тошнота, рвота, судороги, галлюцинации. Она может становиться больше из-за того, что в ней увеличивается давление жидкости или потому, что у пациента продолжается воспаление оболочек мозга. При возникновении такого заболевания больной обязательно должен обратиться к врачу, так как разрыв кисты может привести к летальному исходу.
Ретроцеребеллярная киста головного мозга представляет собой полость, наполненную жидкостью, которая локализуется в его пораженной области. В отличие от арахноидального образования, она возникает не снаружи, а в толще мозга в результате гибели клеток серого вещества. Для того, чтобы предотвратить дальнейшее разрушение мозга, необходимо определить, по какой причине клетки погибли. Спровоцировать появление этого образования может инсульт; хирургические операции на головном мозге; недостаточность мозгового кровообращения; травмы или воспалительные процессы, например, энцефалит. Следует иметь в виду, что новые очаги инфекций и микроинсультов могут также вызвать рост кисты. Кроме того, она может увеличиваться по причине того, что в головном мозге продолжается нарушение кровообращения, а также присутствует очаг инфекций, оказывающий разрушающее воздействие.
Субарахноидальная киста головного мозга обычно выявляется при проведении МРТ. Как правило, такие образования являются врожденными и обнаруживаются случайно, в процессе проведения диагностических процедур. Для того, чтобы оценить её клиническую значимость, необходимо тщательно проверить у пациента наличие тех или иных симптомов. Эта болезнь может выражаться такими признаками как судороги; ощущение неустойчивости или пульсация внутри черепа.
Если ретроцеребеллярная киста головного мозга начинает прогрессировать и расти, а также сопровождается неприятными симптомами, то в этом случае может потребоваться хирургическая операция.
Шишковидная киста головного мозга – это полость с жидкостью, которая образуется в районе соединения полушарий, в шишковидной железе, напрямую оказывающей влияние на эндокринную систему. Основными причинами её появления могут стать такие факторы, как эхинококкоз или закупорка выводящего протока, приводящая к нарушению оттока мелатонина.
Пинеальная киста головного мозга , возникающая в эпифизе, считается достаточно редким заболеванием, она может привести к нарушению обменных процессов, зрения и координации движений. Помимо этого, она достаточно часто становится причиной развития гидроцефалии и энцефалита.
Киста эпифиза головного мозга проявляется такими симптомами, как боль в голове, дезориентация, сонливость, двоение в глазах и трудности при ходьбе. Если у пациента отсутствуют вышеописанные симптомы, то существует вероятность, что такое образование не будет увеличиваться. Эта болезнь обнаруживается в шишковидном теле приблизительно у четырех процентов людей, проходящих томографическое обследование совершенно по другим причинам.
Как правило, на первой стадии этого заболевания врачи используют медикаментозные методы лечения, и постоянно отслеживают динамику его развития, а если болезнь запущена, образование устраняют хирургическим путем. При наличии ярко выраженных симптомов пациенту следует обязательно обратиться к врачу, чтобы избежать различных осложнений, например, водянки, которая может развиться в результате скопления жидкости.
Киста сосудистых сплетений головного мозга представляет собой в большинстве случаев доброкачественное образование, которое появляется на определенной стадии внутриутробного развития плода. Как правило, такая киста самостоятельно рассасывается и не является патологией. Однако иногда она может появляться у новорожденных в результате осложнений во время беременности и родов или поражения плода инфекцией. В некоторых случаях такое образование может привести к патологиям других систем организма.
Для того, чтобы выявить у младенцев наличие кисты, врачи проводят такую процедуру, как нейросонография, которая совершенно безвредна для ребенка. У взрослых людей это заболевание обычно диагностируется при помощи ультразвукового обследования.
Субэпендимальная киста может возникнуть у младенцев в результате нарушения кровообращения мозга, а также недостаточности его снабжения кислородом. Данное заболевание считается более серьезным, и требует постоянного контроля со стороны врачей.
Ликворная киста головного мозга – это образование, которое возникает между слипшимися мозговыми оболочками. Его появление обычно связывают с воспалительными процессами; инсультами, менингитами, травмами или хирургическими вмешательствами. Как правило, эта болезнь может хорошо диагностироваться только во взрослом возрасте, так как на ранней стадии развития киста недостаточно хорошо выражена, поэтому её сложно выявить. К характерным симптомам относят тошноту и рвоту; нарушение координации; психические расстройства; судороги, а также частичный паралич конечностей.
Лакунарные кисты головного мозга обычно образовываются в варолиевом мосту, в подкорковых узлах, а в более редких случаях в мозжечке и в зрительных буграх, разделенных белым веществом. Существует мнение, что они появляются в результате атеросклероза или возрастных изменений.
Порэнцефалическая киста головного мозга возникает в толще его тканей в результате перенесенных инфекций. Данное заболевание может привести к очень серьезным последствиям, например, к шизэнцефалии или гидроцефалии.
Коллоидальная киста появляется во время внутриутробного развития плода и имеет врожденное происхождение. Существует также версия, что она имеет наследственный характер. Основной её особенностью является то, что она блокирует отток жидкости из головного мозга. Эта болезнь может протекать без каких-либо симптомов на протяжении всей жизни человека или же сопровождаться такими признаками, как головные боли; эпилептические припадки; высокое внутричерепное давление или слабость в ногах. Симптомы этой болезни обычно проявляются в зрелом возрасте. Следует иметь в виду, что в некоторых случаях киста может спровоцировать развитие таких болезней, как мозговая грыжа, гидроцефалия, а также стать причиной летального исхода.
Дермоидная киста обычно закладывается в первые недели развития плода внутри утробы. В её полости содержатся различные элементы эктодермы, сальные железы и фолликулы волос. Такое образование может увеличиваться достаточно быстро, поэтому рекомендуется её удаление хирургическим путем, чтобы избежать неблагоприятных последствий.
Как правило, лечение кисты назначается только после проведения полного диагностического обследования, которое выполняется при помощи компьютерной или магнитно-резонансной томографии, позволяющей увидеть четкие контуры образований, определить их размеры, а также степень воздействия на окружающие ткани.
Следует иметь в виду, что наличие таких полостей совсем не обязательно связано с онкологическими заболеваниями и обычно хорошо поддается лечению. При магнитно-резонансном исследовании пациенту вводится специальное контрастное вещество, позволяющее определить, что именно находится у него в головном мозге: киста или злокачественная опухоль. МРТ рекомендуется проводить неоднократно, чтобы постоянно отслеживать динамику заболевания.
Для того, чтобы предотвратить у пациента увеличение кист и возникновение новых образований, необходимо выявить причину их появления. С этой целью специалисты назначают различные исследования, благодаря которым можно выяснить, что спровоцировало появление кисты: инфекции, аутоиммунные болезни или нарушения кровообращения. Рассмотрим подробнее наиболее распространенные диагностические методы:
Доплеровское исследование. Эта процедура проводится для того, чтобы выявить, не сужены ли сосуды, поставляющие артериальную кровь в головной мозг. Нарушение кровоснабжения может привести к появлению очагов гибели мозгового вещества, в результате чего возникают кисты.
Обследование сердца, ЭКГ. Данный диагностический метод проводится с целью обнаружения сердечной недостаточности.
Анализ крови на уровень холестерина и на свертываемость. Как правило, повышение холестерина и высокая свертываемость становятся причиной закупорки сосудов, что, в свою очередь, может привести к такому заболеванию, как киста головного мозга.
Проверка артериального давления. Его мониторинг осуществляется при помощи небольшого прибора, на который врач записывает в течение дня давление пациента на карту памяти, а затем вся информация считывается компьютером. Если у больного наблюдаются подъемы давления, то существует вероятность того, что это может вызвать инсульт и появление послеинсультных образований.
Анализ крови на инфекционные и аутоиммунные болезни. Это обследование проводят в тех случаях, когда есть подозрение на арахноидит, нейроинфекции или рассеянный склероз.
Способы лечения кисты головного мозга выбираются исходя из причин, в результате которых она возникло. Экстренная помощь обычно необходима в следующих случаях:
постоянно повторяющиеся судорожные припадки;
быстрое увеличение размеров кисты;
поражение структур мозга, расположенных рядом с кистой.
Как правило, нединамичные кисты головного мозга не требуют вмешательства, а динамичные лечатся при помощи лекарственных и хирургических методов.
Традиционное лечение предполагает применение различных медикаментозных препаратов, основным предназначением которых является устранение причин возникновения болезни. Врачи могут назначать пациентам лекарства, которые рассасывают спайки, например, такие, как карипаин или лонгидаза. Для того, чтобы восстановить кровообращение, они выписывают препараты, направленные на снижение концентрации холестерина, нормализацию артериального давления и свертываемости крови.
Обеспечить клетки головного мозга необходимым количеством кислорода и глюкозы можно при помощи ноотропов, например, таких, как пикамилон, пантогам, инстенон. Сделать клетки более устойчивыми к внутричерепному давлению помогут антиоксиданты. Кроме того, иногда используются иммуномодулирующие, антибактериальные и противовирусные средства, в которых возникает необходимость в случае выявления аутоиммунных и инфекционных болезней.
Появление арахноидита сигнализирует в первую очередь о том, что иммунитет пациента сильно ослаблен, именно поэтому необходимо активно заняться восстановлением защитных сил. Для того, чтобы подобрать последовательный и безопасный курс иммуномодулирующего и противоинфекционного лечения, нужно сдать анализ крови. Как правило, все медикаментозные средства назначаются курсами длительностью около трех месяцев с повторением два раза в год.
Радикальное лечение кисты головного мозга предполагает её удаление путем хирургической операции. Для этой цели применяются следующие методы:
Шунтирование. Этот способ лечения осуществляется при помощи дренажной трубки. Через прибор происходит опорожнение полости, в результате чего её стенки начинают спадать и «зарастать». Однако следует иметь в виду, что при использовании этого метода возрастает вероятность возникновения инфекции, особенно если шунт будет в течение длительного времени находиться в черепной коробке.
Эндоскопия. Такие операции, направленные на удаление кисты при помощи проколов, обычно проходят без осложнений. Они связаны с небольшой долей травматизма, но и у них есть определенные противопоказания, например, их не рекомендуется проводить пациентам, имеющим ослабленное зрение. Кроме того, этот способ применяется не для каждого вида кист.
Трепанация черепа. Эта операция считается достаточно эффективной, однако нужно учитывать, что при её проведении очень велик риск травмирования головного мозга.
Для лечения новорожденных младенцев в отделениях детской нейрохирургии проводят аналогичные операции, но лишь в том случае, если киста прогрессирует и увеличивается, в результате чего существует опасность для развития и жизни ребенка. В процессе хирургической операции осуществляется компьютерный мониторинг, который позволяет врачам следить за её ходом и быстро принимать правильные решения.
Благодаря хирургическому вмешательству можно избежать многих неблагоприятных последствий, к которым может привести киста головного мозга, например, таких, как психические расстройства, отставание в развитии, головные боли, а также потеря речи, зрения или слуха. Если после операции у пациента отсутствуют какие-либо осложнения, его госпитализация составляет около четырех дней, а после выписки из больницы он должен проходить у своего лечащего врача регулярные осмотры.
Своевременное лечение этого заболевания в большинстве случаев может предотвратить его повторное развитие и снизить риск возникновения различных осложнений, особенно если обратиться в клинику, где используется современная медицинская техника, а также работают профессиональные и квалифицированные специалисты.
Автор статьи: Быков Евгений Павлович | Врач-онколог, хирург
Образование: окончил ординатуру в «Российском научном онкологическом центре им. Н. Н. Блохина» и получил диплом по специальности «Онколог»
9 лечебных продуктов при язве желудка — научные факты!
источник
Последствия черепно-мозговой травмы — «труднорастворимый осадок», который накапливается годами и десятилетиями и, по существу, определяет здоровье населения, гуманитарное, социальное и экономическое значение проблемы повреждений головного мозга. Большая часть хронических больных неврологического, психиатрического, а также соматического профиля имеет травматический анамнез, страдая теми или иными последствиями черепно-мозговой травмы. Однако нет большей путаницы, чем в диагностике последствий ЧМТ. Впрочем, это всегда неизбежно, когда отсутствуют определение понятия и его классификация. Последствия ЧМТ и в отечественной, и в зарубежной литературе часто смешивают с осложнениями, а их необходимо разграничивать.
На основании анализа данных литературы и опыта, накопленного в Институте нейрохирургии, мы даем следующее определение понятия »последствия ЧМТ».
Последствия ЧМТ, в отличие от осложнений, — эволюционно предопределенный и генетически закрепленный комплекс процессов в ответ на повреждение головного мозга и его покровов. К последствиям также относим стойкие нарушения анатомической целости головного мозга, его оболочек и костей черепа, возникающие вследствие острой ЧМТ и сохраняющиеся в промежуточном и отдаленном периодах.
По общеорганизменным законам после ЧМТ разнообразно сочетаются репаративные (клеточная и внутриклеточная регенерация, гиперплазия, гипертрофия и др) и дистрофические (некроз, отек, нарушения кровообращения, атрофия и др) реакции, процессы резорбции и организации. Поэтому последствия неизбежны при любой ЧМТ, но в клиническом смысле о них говорят лишь тогда,когда в результате повреждений, особенности реактивности мозга и организма, возрастных и прочих факторов развивается устойчивое патологическое состояние, требующее лечения.
В основу разработанной в Институте нейрохирургии им. Н.Н. Бурденко классификации последствий положены следующие принципы:
1) патогенез последствий,
2) морфологический субстрат,
3) клинические проявления.
Как известно, внутричерепное пространство занимают вещество мозга, ликвор и кровь, на которые, как и на твердые и мягкие покровы головы, и воздействует механическая энергия.
Соответственно выделяют следующие морфологические последствия ЧМТ:
1) тканевые: мозговые и черепные,
2) ликвородинамические,
3) сосудистые.
С ними коррелируют три группы клинических форм последствий ЧМТ:
1) преимущественно тканевые,
2) преимущественно ликворные,
3) преимущественно сосудистые.
Мы выделили следующие клинические формы тканевых последствий ЧМТ:
1) Посттравматическая атрофия мозга
а) локальная (рис. 2—29, 2—30)
б) диффузная (рис. 2—31)
2) Посттравматический арахноидит (рис. 2—32)
3) Посттравматический пахименингит
4) Оболочечно-мозговые рубцы (рис. 2—33)
5) Поражения черепных нервов
6) Дефекты черепа (рис. 2—34)
7) Посттравматическая деформация черепа
8) Посттравматический остит (рис. 2—35)
9) Инородные тела (см. рис. 2 — 24, 2—26, 2—27)
10) Сочетанные
Рис. 2—32. Посттравматический конвекситальный арахноидит (неравномерное кистозное расширение субарахноидальных щелей по конвексу). КТ. Аксиальный срез.
Рис. 2 — 33. Оболочечно-мозговые рубцы в виде тяжей повышенной плотности, сформировавшиеся в зоне вдавленного перелома и ушиба мозга тяжелой степени. КТ. Аксиальный срез.
Рис. 2 — 34. Обширный посттравматический краниобазальный дефект в передних отделах черепа, преимущественно справа. КТ с трехмерной реконструкцией.
Рис. 2—35. Распространенный посттравматический остит. Видно резкое утолщение диплоэ костей черепа, особенно в правой теменной области. МРТ. Аксиальный срез в режиме Т2.
Рис. 2 — 36. Типичная КТ-картина посттравматической гидроцефалии: баллонообразное расширение III желудочка, передних и задних рогов боковых желудочков с выраженным пери-вентрикулярным отеком, сдавлением субарахноидальных щелей по конвексу. КТ. Аксиальный срез.
Клинические формы ликворных последствий ЧМТ:
1) Посттравматическая гидроцефалия (рис. 2—36)
2) Порэнцефалия (рис. 2—37 а, б)
3) Менингоэнцефалоцеле (рис. 2—38)
4) Хронические гигромы (см. рис. 2—23)
5) Сообщающиеся кисты (рис. 2—39)
6) Ликворные фистулы (рис. 2—40)
7) Пневмоцефалия (рис. 2 — 41; см. рис. 2—25)
8) Сочетанные
Рис. 2—37. Посттравматическая порэнцефалия: а) переднего рога, 6) заднего рога. КТ. Аксиальные срезы.
Рис. 2—38. Менингоэнцефалоцеле. КТ, трехмерная реконструкция.
Рис. 2 — 39. Посттравматическая сообщающаяся киста. КТ. Аксиальный срез.
Рис. 2—40. КТ-цистернография с водорастворимым контрастным веществом (ультравист). Дефект решетчатой пластинки с затеканием контрастного вещества в клетки решетчатого лабиринта и верхнечелюстную пазуху слева.
Рис. 2 — 41. КТ с контрастным усилением. Фронтальные срезы. Пневмовентрикулоцефалия — последствие открытой проникающей черепно-мозговой травмы с переломом костей основания черепа.
Клинические формы сосудистых последствий ЧМТ:
1) Ишемические поражения (рис. 2—42)
2) Хронические гематомы (рис. 2 — 43 а, б; 2—44)
3) Аневризмы
а) истинные
б) ложные (рис. 2—45)
4) Артерио-синусное соустье
а) каротидно-кавернозное соустье (рис. 2—46, см. рис. 2—26б
б) другие артерио-синусные соустья (рис. 2—47)
5) Тромбоз синусов
6) Сочетанные
Рис. 2—42. КТ-отображение посттравматической ишемии медиально-задних отделах левого полушария вследствие грубого дислокационного синдрома с компрессией левой задний мозговой артерии на тенториальном уровне.
Рис. 2 — 43. Посттравматическая хроническая субдуральная гематома лобно-теменно-височной области справа. МРТ. а — серия фронтальных срезов в режиме Т1, б — серия аксиальных срезов в режиме Т2.
Рис. 2 — 44. Хроническая эпидуральная гематома левой лобной области. КТ. Аксиальные срезы.

Рис. 2 — 45. Ложная аневризма внутренней сонной артерии. Дигитальная ангиография. Артериальная фаза.
Рис. 2—46. Посттравматическое каротидно-кавернозное соустье справа. Дигитальная ангиография.
Рис. 2 — 47. Посттравматическое артерио-синусное между правой внутренней сонной артерией и каменистым синусом с передним оттоком в вены орбиты и лицевую вену. Дигитальная ангиография.
Конечно, в действительности тканевые, ликворные и сосудистые последствия ЧМТ часто сочетаются, однако выделение главного их слагаемого всегда существенно для тактики лечения, а также социальной защиты пациентов.
Все последствия ЧМТ, кроме того, следует разделить на 1) собственно травматические и 2) ятрогенные. Это практически важно; так, например, дефекты костей черепа в большинстве своем являются ятрогенными.
Понятно, что для каждой клинической формы последствий ЧМТ характерна своя симптоматика и своя динамика развития. Но целесообразно выделить общие для всех последствий ЧМТ ведущие посттравматические синдромы: 1. Неврологического дефицита; 2. Психических дисфункций; 3. Вегетативных дизрегуляций; 4. Эпилептический.
Последние три будут рассмотрены отдельно.
Для унифицированной оценки посттравматические очаговые и диффузные изменения, выявленные с помощью КТ, в зависимости от характера и степени тяжести патоморфологических изменений мозговой ткани, подоболочечных пространств и желудочковой системы разделены на 3 степени: легкую, среднюю и тяжелую.
Посттравматические очаговые КТ-изменения легкой степени — характеризуются небольшими по размерам зонами гомогенного понижения плотности (1,5—2,5 см в диаметре), локализующимися в коре и подкорковом белом веществе, чаще в полюсно-базальных или конвекситально-полюсно-базальных отделах лобных и/или височных долей. Снижение плотности варьирует от 28 до 20 H. Равномерность коэффициента абсорбции в зонах пониженной плотности при нечеткости их границ, а также отсутствие объемного эффекта могут свидетельствовать об утрате мозговой тканью некоторых ее компонентов (частичная демиелинизация, локальное разрежение сосудистой сети, уменьшение регионального объема циркулирующей крови и др).
Посттравматические очаговые КТ-изменения средней степени — характеризуются локальными изменениями (размерами свыше 2,5 до 4,5 см в диаметре) с более четко ограниченными участками пониженной плотности (от 25 до 18 Н), которые располагаются в коре и прилежащем белом веществе преимущественно полюсно-базальных и конвекситально-полюсно-базальных отделах лобной и/или височной долей (занимая часть или весь полюс доли, достигая нередко передних или нижних отделов желудочковой системы). При более детальном исследовании этих участков выявляются кольцевидные или тяжистые структуры слабо повышенной или одинаковой по отношению к нормальной ткани плотностью, что может свидетельствовать о наличии глиальных или негрубых соединительнотканных рубцовых изменений и кистозных полостей небольшого размера, наиболее выраженных в периферических отделах полушария. Посттравматические очаговые изменения средней степени могут оказывать умеренное объемное воздействие на ликворные пространства.
Посттравматические очаговые КТ-изменения тяжелой степени — характеризуются обширными зонами неравномерного понижения плотности (размерами свыше 4,5 см в диаметре), в пределах которых определяются высокоплотные образования различной формы и размеров, чаще имеющие шаровидную, кольцевидную или удлиненно-тяжистую форму. Это может указывать на наличие выраженных глиальных рубцов, а также соединительнотканных тяжей, множественных кистозных полостей в зоне грубого рубцово-спаечного и атрофического процесса. Рубцовые изменения обусловливают грубую деформацию мозга с подтягиванием различных отделов желудочковой системы, чаще прилегающего бокового желудочка. Посттравматические очаговые КТ-изменения тяжелой степени также могут характеризоваться кистозными внутримозговыми полостями с четкими округлыми краями и плотностью, соответствующей ЦСЖ, при нередком сообщении с желудочковой системой и/или субарахноидальным пространством.
Посттравматические диффузные КТ-изменения легкой степени — характеризуются умеренной атрофией мозга, проявляющейся незначительным расширением желудочковой системы (ЦВИ Эванса от 16,0 до 18,0), расширением субарахноидальных щелей и борозд на 1—2 мм.
Посттравматические диффузные КТ-изменения средней степени — характеризуются значительным расширением желудочковой системы (ЦВИ Эванса — от 18,1 до 20,0), расширением субарахноидальных борозд и щелей на 3—4 мм, а также порой умеренным снижением плотности мозговой ткани (на 2—4 Н).
Посттравматические диффузные КТ-изменения средней степени — характеризуются грубым расширением желудочковой системы (ЦВИ Эванса свыше 20,0), расширением субарахноидальных борозд и щелей свыше 4 мм, распространенным снижением плотности мозговой ткани на 5 Н и больше.
Рассмотрим основные клинические формы последствий ЧМТ.
Посттравматическая атрофия мозга
Атрофия мозга есть запущенный ЧМТ процесс уменьшения объема мозгового вещества (как серого, так и белого). В ее основе лежат, наряду с первичной гибелью клеток, последующие дегенеративно-деструктивно-дистрофические изменения: демиелинизация аксонов, ишемия, глиоз, уменьшение числа функционирующих капилляров, запустевание периваскулярных пространств и др. Различают диффузную и локальную посттравматическую атрофию. Ее развитие, характер и степень выраженности определяются биомеханикой и тяжестью ЧМТ, возрастом пострадавшего, его анамнезом, в частности, дотравматической патологией,качеством лечения и другими факторами.
При диффузном аксональном повреждении обычно развивается диффузная атрофия вещества мозга. При очаговых повреждениях на фоне диффузной атрофии часто доминирует локальная атрофия (в зоне бывших очагов размозжения, внутри-мозговых гематом и др.). При посттравматической атрофии происходит расширение желудочков мозга и субарахноидальных пространств с заполнением их цереброспинальной жидкостью.
Первые признаки посттравматической атрофии могут обнаруживаться уже спустя 2—4 недели после ЧМТ. В дальнейшем этот процесс либо останавливается, либо прогрессирует на протяжении длительного времени. Различают легкую, среднюю и тяжелую степени очаговой и диффузной посттрав— матической атрофии.
Следует отметить, что между морфологической выраженностью атрофии и ее клиническим выражением часто нет параллелизма. Симптоматика посттравматической диффузной атрофии мозга характеризуется нарастающим вплоть до деменции оскудением психической деятельности. Неврологически в далеко зашедших стадиях доминирует двусторонняя мозжечковая и подкорковая симптоматика, включая псевдобульбарные парезы.
Сочетание на КТ или МРТ одновременного и симметричного увеличения желудочков мозга и субарахноидальных пространств (по конвексу, межполушарных и боковых щелей), а также отсутствие перивентрикулярного отека однозначно свидетельствует в пользу диффузной атрофии (см. рис. 2—31).
Локальная посттравматическая атрофия мозга характеризуется разнообразием клинического проявления в зависимости от топики процесса. Вместе с тем очевидная по данным КТ и МРТ локальная атрофия мозга (см. рис. 2—29, 2—30) может давать лишь минимальную симптоматику, либо — нередко — в функциональном отношении быть полностью компенсированной.
Посттравматический арахноидит
В основе арахноидита лежит запущенный ЧМТ хронический продуктивный процесс, преимущественно распространяющийся на паутинную и мягкие оболочки мозга, также эпендимарную выстилку желудочковой системы.
Большую роль в патогенезе арахноидита, особенно при повторных ЧМТ или несостоятельности (по разным причинам) клеточных и гуморальных механизмов защиты, играют иммунные процессы и, прежде всего, аутосенсибилизация организма к мозгу за счет выработки антител к антигенам поврежденной мозговой ткани.
Паутинная оболочка из-за фиброза утолщается и уплотняется, из прозрачной становится серовато-белесоватой. Между ней и мягкой мозговой оболочкой возникают спайки и сращения. Нарушается циркуляция цереброспинальной жидкости с образованием различных по размерам кистообразных расширений, увеличиваются размеры желудочков мозга.
В зависимости от соотношения спаечных и кистозных изменений выделяют слипчивый, кистозный и слипчиво-кистозный посттравматический арахноидит. Характерно ремиттирующее течение, когда экзацербация заболевания сменяется ремиссией различной продолжительности. На первый план в клинической картине выступают общемозговые симптомы: головная боль,имеющая оболочечно-сосудистую окраску, головокружение, тошнота, непереносимость резких раздражителей, общая слабость, быстрая утомляемость, физическая и психическая истощаемость и др. Обычно выражены астенические, эмоциональные и вегетативные расстройства.
Ведущими очаговыми признаками конвекситального арахноидита являются нарушения функций лобной, теменной или височной долей, часто в виде сочетания мягких симптомов выпадения и раздражения, эпилептические припадки.
Ведущими очаговыми признаками базального арахноидита являются нарушения функций черепных нервов,чаще зрительных, отводящих, тройничных и др. Посттравматический оптохиазмальный арахноидит характеризуется снижением остроты и изменением полей зрения. Отмечаются парацентральные и центральные скотомы, первичная и вторичная атрофия сосков зрительных нервов.
Ведущими очаговыми признаками арахноидита задней черепной ямки являются нарушения функций слухового нерва,особенно его вестибулярной порции, тройничного, отводящего и ряда других черепных нервов, а также мозжечковые симптомы. При окклюзирующих формах арахноидита задней черепной ямки на фоне гипертензионно-гидроцефальной симптоматики становятся грубыми нарушения статики и походки.
Клинический диагноз посттравматического арахноидита подтверждается характерными данными КТ (см. рис. 2—32) или МРТ, обнаруживающими неравномерность субарахноидальных щелей по конвексу с кистозными расширениями либо их отсутствие обычно на фоне того или иного увеличения желудочков мозга.
Посттравматический пахименингит
Пахименингит представляет реактивное асептическое воспаление твердой мозговой оболочки вследствие ее механческого раздражения или повреждения.
Различают наружный (эпидуральный), внутренний (субдуральный) и смешанный (эпи-субдуральный) посттравматический пахименингит.
Характерным симптомом посттравматического пахименингита является локальная головная боль. При парабазальной его локализации отмечаются краниобазальные или орбитальные боли. Наблюдаются тошнота, рвота, брадикардия, что обусловлено раздражением окончаний тройничного нерва в ТМО. Могут проявляться: гиперемия и гипергидроз лица, асимметрия артериального давления, болезненность шейных точек вследствие ирритации вегетативных волокон в твердой мозговой оболочке. Порой разиваются эпилептические припадки; судороги имеют очаговый или генерализованный характер.
КТ или МРТ уточняют локализацию и распространенность посттравматического пахименингита, выявляя характерную протяженную зону повышенной плотности, прилежащую к внутренней поверхности костей черепа.
Посттравматические оболочечно-мозговые рубцы
Оболочечно-мозговые рубцы формируются в месте повреждений костей черепа, оболочек и вещества мозга. Процесс организации оболочечно-мозговых рубцов начинается в остром, продолжается в промежуточном и завершается в отдаленном периодах ЧМТ. В клинической картине при оболочечно-мозговых рубцах доминируют цефалгический и эпилептический синдромы (судорожные и бессудорожные пароксизмы), возможна психопатизация личности, метеопатизация, а также — при дефектах костей — местные изменения часто с втянутостью мягких покровов головы.
Диагноз оболочечно-мозгового рубца объективизируют КТ (см. рис. 2—32) и МРТ исследования, выявляющие соответственно его локализации и размеров мозаичные по плотности участки с преобладанием гиперденсивного компонента.
Посттравматические поражения черепных нервов
Посттравматические поражения черепных нервов могут играть важную, а порой и доминирующую роль в клинике последствий ЧМТ. Среди них особенно значимо поражение зрительных нервов, что обусловливает снижение зрения (до слепоты) и различные нарушеия полей зрения. Причины: повреждения орбиты и основной кости (перелом, гематома, разрывы зрительных нервов, кровоизлияния), краниобазальные ушибы, особенно височной локализации, рубцово-спаечные процессы и др.
Клинически существенны (вплоть до главной причины инвалидизации пострадавших) одно- или двусторонние посттравматические парезы глазодвигательных нервов (III, IV, VI), которые возникают при переломах основания черепа (чаще на уровне средней черепной ямки).
Одно- или двусторонняя аносмия часто сопутствует очаговым повреждениям лобных долей и переломам решетчатой кости.
При переломах пирамиды височной кости наблюдаются периферические парезы лицевого, слухового и вкусового нервов. При переломах основания черепа, верхней и нижней челюсти нередко отмечаются поражение чувствительной и двигательной порции тройничного нерва. Непосредственное поражение корешков IX, X, XI, XII пар черепных нервов встречается редко. Поражение языкоглоточного и блуждающего нервов проявлятся нарушениями глотания, голоса, речи.
Посттравматические дефекты черепа
Костные дефекты обусловлены ЧМТ с оскольчато-вдавленными и вдавленными переломами черепа, его повреждениями холодным оружием (топор, сабля и др), огнестрельными ранениями. Все же чаще они являются следствием резекционной или декомпрессивной трепанации при вдавленных переломах, удалении внутричерепных гематом и др.
Размеры посттравматических дефектов черепа варьируют от малых (3—20 см ) до больших (60— 80 см2 и более), захватывающих 2—3 соседние кости свода черепа.
Клинически костные дефекты нередко проявляются синдромом трепанированного черепа: общие головные боли и местные боли в области дефекта, возникающие и/или усиливающиеся при изменении атмосферного давления, температуры окружающей среды; выпячивание содержимого черепа в дефект при кашле, чихании, наклоне головы, физическом напряжении и т.п. Характерны жалобы на боязнь повреждения мозга через дефект, чувство неполноценности, а также на косметичские неудобства. Особенно тягостны для пострадавших обезображивающие их обширные кранио-орбитобазальные дефекты. Диагностика посттравматических дефектов черепа уточняется краниографически и КТ, в том числе с использованием трехмерной реконструкции (см. рис. 2—34).
Посттравматическая деформация черепа
Деформация черепа нередко возникает при длительном сдавлении головы, а также, при родовой травме. Неврологическое ее проявление зависит от локализации повреждений мозга. Диагностика основывается на краниографии, КТ, особенно наглядна трехмерная КТ реконструкция.
Посттравматический остит
Представляет собой хронический продуктивный процесс, распространяющийся на кости черепа. Посттравматический остит встречается редко.
Наиболее информативные методы его диагностики — краниография и МРТ (см. рис. 2—35).
Внутричерепные инородные тела
Обычно инородные тела являются следствием открытой проникающей ЧМТ. В мирное время чаще обнаруживаются костные отломки, металлические предметы (дробь, осколки, пули), реже — кусочки стекла, пластмасс, дерева, тканей и др.
Инородные тела прежде всего опасны, как потенциальные очаги инфекции. Особого внимания заслуживают костные отломки, представляющие благоприятную среду для развития инфекции (менингита, энцефалита, абсцесса, гранулемы и др.). Кроме того, костные отломки поддерживают дегенеративные и рубцово-спаечные процессы в мозговой ткани.
В отдаленном периоде ЧМТ инородные тела могут клинически себя ничем не проявлять. Однако чаще обнаруживается разнообразная симптоматика в зависимости от локализации, размеров, количества инородных тел и других факторов.
При присоединении инфекции либо миграции инородных тел неврологическая картина усугубляется, симптомы раздражения часто сменяют симптомы выпадения мозговых функций.
Решающая роль в распознавании инородных тел принадлежит краниографии и КТ (см. рис. 2—20, 2—22, 2—27).
Гидроцефалия — прогрессирующий процесс избыточного накопления жидкости в ликворных пространствах и веществе головного мозга вследствие ЧМТ, обусловленный нарушениями циркуляции и резорбции цереброспинальной жидкости и характеризующийся: морфологически — увеличением желудочковой системы, перивентрикулярным отеком и облитерацией субарахноидальных щелей; клинически — развитием определенного симптомокомплекса с доминированием психических (интеллектуально-мнестических) и атаксических расстройств. Следует дифференцировать активную посттравматическую гидроцефалию от совершенно различного по механизму пассивного процесса — увеличения раз двусторонние посттравматические парезы глазодвигательных нервов (III, IV, VI), которые возникают при переломах основания черепа (чаще на уровне средней черепной ямки).
Одно- или двусторонняя аносмия часто сопутствует очаговым повреждениям лобных долей и переломам решетчатой кости.
При переломах пирамиды височной кости наблюдаются периферические парезы лицевого, слухового и вкусового нервов. При переломах основания черепа, верхней и нижней челюсти нередко отмечаются поражение чувствительной и двигательной порции тройничного нерва. Непосредственное поражение корешков IX, X, XI, XII пар черепных нервов встречается редко. Поражение языкоглоточного и блуждающего нервов проявлятся нарушениями глотания, голоса, речи.
Посттравматические дефекты черепа
Костные дефекты обусловлены ЧМТ с оскольчато-вдавленными и вдавленными переломами черепа, его повреждениями холодным оружием (топор, сабля и др), огнестрельными ранениями. Все же чаще они являются следствием резекционной или декомпрессивной трепанации при вдавленных переломах, удалении внутричерепных гематом и др.
Размеры посттравматических дефектов черепа варьируют от малых (3—20 см ) до больших (60— 80 см2 и более), захватывающих 2—3 соседние кости свода черепа.
Клинически костные дефекты нередко проявляются синдромом трепанированного черепа: общие головные боли и местные боли в области дефекта, возникающие и/или усиливающиеся при изменении атмосферного давления, температуры окружающей среды; выпячивание содержимого черепа в дефект при кашле, чихании, наклоне головы, физическом напряжении и т.п. Характерны жалобы на боязнь повреждения мозга через дефект, чувство неполноценности, а также на косметичские неудобства. Особенно тягостны для пострадавших обезображивающие их обширные кранио-орбитобазальные дефекты. Диагностика посттравматических дефектов черепа уточняется краниографически и КТ, в том числе с использованием трехмерной реконструкции (см. рис. 2—34).
Посттравматическая деформация черепа
Деформация черепа нередко возникает при длительном сдавлении головы, а также, при родовой травме. Неврологическое ее проявление зависит от локализации повреждений мозга. Диагностика основывается на краниографии, КТ, особенно наглядна трехмерная КТ реконструкция.
Посттравматический остит
Представляет собой хронический продуктивный процесс, распространяющийся на кости черепа. Посттравматический остит встречается редко.
Наиболее информативные методы его диагностики — краниография и МРТ (см. рис. 2—35).
Внутричерепные инородные тела
Обычно инородные тела являются следствием открытой проникающей ЧМТ. В мирное время чаще обнаруживаются костные отломки, металлические предметы (дробь, осколки, пули), реже — кусочки стекла, пластмасс, дерева, тканей и др.
Инородные тела прежде всего опасны, как потенциальные очаги инфекции. Особого внимания заслуживают костные отломки, представляющие благоприятную среду для развития инфекции (менингита, энцефалита, абсцесса, гранулемы и др.). Кроме того, костные отломки поддерживают дегенеративные и рубцово-спаечные процессы в мозговой ткани.
В отдаленном периоде ЧМТ инородные тела могут клинически себя ничем не проявлять. Однако чаще обнаруживается разнообразная симптоматика в зависимости от локализации, размеров, количества инородных тел и других факторов.
При присоединении инфекции либо миграции инородных тел неврологическая картина усугубляется, симптомы раздражения часто сменяют симптомы выпадения мозговых функций.
Решающая роль в распознавании инородных тел принадлежит краниографии и КТ (см. рис. 2—20, 2—22, 2—27).
Посттравматическая гидроцефалия
Гидроцефалия — прогрессирующий процесс избыточного накопления жидкости в ликворных пространствах и веществе головного мозга вследствие ЧМТ, обусловленный нарушениями циркуляции и резорбции цереброспинальной жидкости и характеризующийся: морфологически — увеличением желудочковой системы, перивентрикулярным отеком и облитерацией субарахноидальных щелей; клинически — развитием определенного симптомокомплекса с доминированием психических (интеллектуально-мнестических) и атаксических расстройств. Следует дифференцировать активную посттравматическую гидроцефалию от совершенно различного по механизму пассивного процесса — увеличения раз меров желудочков мозга и субарахноидальных пространств, заполняемых ЦСЖ вследствие посттравматической атрофии мозга.
Сроки развития посттравматической гидроцефалии широко варьируют — от одного месяца до года и больше. После тяжелой ЧМТ с очаговыми поражениями мозга развиваются различные формы гидроцефалии: нормотензивная, гипертензионная и окклюзионная; после диффузного аксонального повреждения мозга — нормотензивная гидроцефалия.
Характерным КТ признаком посттравматической гидроцефалии является расширение боковых (преимущественно передних рогов) и III желудочков (см. рис. 2—36). Они приобретают «баллонообразную» форму за счет давления цереброспинальной жидкости изнутри. При этом обычно не визуализируются конвекситальные субарахнодальные щели, а также сужены базальные цистерны.
К типичным симптомам посттравматической гидроцефалии относятся перивентрикулярный отек, возникающий вначале вокруг передних рогов и затем распространяющийся вдоль других отделов боковых желудочков. В зонах повреждения мозговой ткани возникают дивертикулы, порэнцефалические ходы и кистозные полости. Степень увеличения размеров желудочковой системы не всегда соответствует уровню инвалидизации больных, определяемому и другими последствиями перенесенной тяжелой ЧМТ. Одинаковая выраженность водянки мозга может наблюдаться у больных с умеренной и с грубой инвалидизацией, а также находящихся в вегетативном статусе.
Посттравматическая порэнцефалия
Порэнцефалия — наличие каналов, ходов в мозговой ткани, возникающих вследствие тяжелой ЧМТ и соединяющих желудочки мозга или образовавшиеся в нем полости с подпаутинным пространством, либо с оболочечным и внутримозговыми кистами.
Клиническая картина полиморфна, часто включает цефальгический и эпилептичский синдромы. Диагноз уточняется с помощью КТ ( см. рис. 2—37) или МРТ.
Посттравматическое менингоэнцефалоцеле
Если в посттравматический дефект черепа и ТМО выпячивается заполненный цереброспинальной жидкостью грыжевой мешок, состоящий из измененных паутинной и мягкой мозговых оболочек, покрытых кожей, то речь идет о менингоцеле; при наличии в содержимом грыжевого выпячивания поврежденной мозговой ткани — речь идет о посттравматическом менингоэнцефалоцеле. Менингоэнцефалоцеле и менингоцеле часто наблюдаются у детей в зоне растущих переломов.
Клиническая картина определяется неврологическми последствиями перенесенной черепно-мозговой травмы в сочетании с различной степенью выраженности ликвородинамических нарушений, а также локальными изменениями мягких тканей в области грыжевого выпячивания.
КТ и МРТ уточняют диагноз данной патологии (см. рис. 2 — 38).
Посттравматическая хроническая субдуральная гигрома
К гигромам относят возникшее в результате ЧМТ отграниченное капсулой скопление ЦСЖ в субдуральном пространстве, вызывающее сдавление головного мозга. Хронические субдуральные гигромы образуются вследствие разрыва субарахнодльных цистерн, чаще на основании мозга (супраселлярной, боковой и др.), откуда ЦСЖ распространяется конвекситально.
В клинической картине хронических субдуральных гигром сочетаются общемозговые (гипертензионные) и очаговые (раздражения и выпадения) симптомы; типично ремиттирующее течение.
КТ и МРТ способны обеспечить точный диагноз хронической субдуральной гигромы, а также уточнить их источник с характерной дорожкой от места разрыва базальных цистерн, обеспечивающей непосредственную связь конвекситального скопления жидкости с основанием мозга через боковую цистерну.
Посттравматическая ликворная киста
Различают субарахноидальные и внутримозговые ликворные кисты. Первые чаще наблюдаются у детей, вторые — у взрослых. Субарахноидальные кисты являются следствием субарахноидальных кровоизлияний и реактивного слипчивого лептоменингита. Внутримозговые кисты образуются при резорбции интрацеребральных кровоизлияний, очагов ушиба и размозжения мозга, в зоне посттравматического ишемического размягчения.
Клинически посттравматичские кисты характеризуются длительным ремиттирующим течением. Одним из основных симптомов являются эпилептические припадки, различные по структуре и частоте.
При субарахноидальных посттравматических кистах у детей наблюдается отставание в психическом развитии, а также выпячивание и истончение прилежащей кости при отсутствии изменений и болезненности мягких тканей, непостоянный односторонний экзофтальм и др. Различают посттравматические кисты несообщающиеся и сообщающиеся с базальными цистернами или желудочками мозга.
Диагностика посттравматических кист основывается на данных анамнеза, клинической картины и инструментальных методов исследования, ведущими среди которых являются КТ ( см. рис. 2—39) и МРТ (кистозная полость), а также краниография (локальное истончение, выпячивание кости).
Посттравматическая ликворная фистула
Переломы костей основания черепа и разрывы мозговых оболочек могут обусловливать ликворею, которая приводит, в конечном итоге, к формированию фистулы. Частота ликворей у взрослых и детей соотносится как 10:1.
Наиболее часто посттравматическая фистула локализуется в области ситовидной пластинки, реже — в области лобной, решетчатой и основной пазух. Переломы каменистой части пирамиды височной кости и области ячей сосцевидного отростка могут обусловить оторею. Парадоксальная ринорея может возникнуть при переломе каменистой части пирамиды в области среднего уха при интактной барабанной перепонке, при этом ликвор сначала будет поступать в слуховую трубу, а затем изливаться наружу через нос. «Скрытая» ликворея может быть заподозрена при возникновении или рецидивах менингита без видимой причины.
Наиболее очевидным признаком является истечение ЦСЖ из носа, уха или раны. Произвольное вызывание ринореи изменением положения головы указывает на возможность наличия резервуара, например, скопление жидкости в синусе. Аносмия указывает на повреждение костных структур в области передней черепной ямки, глухота — в области средней черепной ямки.
Для выявления ликворной фистулы наиболее информативна компьютерная цистернография при использовании фронтальных срезов с водорастворимыми контрастными веществами (амипак, йопамиро, омнипак и др) — см. рис. 2—40.
Посттравматическая пневмоцефалия
Пневмоцефалия- проникновение воздуха в полость черепа вследствие его дегерметизации. При этом отмечаются повреждения костей черепа,мозговых оболочек, а часто и вещества мозга.
Воздух в полости черепа может скапливаться экстрадурально, субдурально, субарахноидально, а также в желудочках мозга (чему способствует порэнцефалия). Пневмоцефалия нередко сочетается с ликвореей.
Пневмоцефалия может выявляться как в ранние,так и поздние сроки после травмы и стойко держаться. У детей она обнаруживается редко вследствие слабой пневматизации костей черепа.
Пневмоцефалия, особенно при вентрикулярном скоплении воздуха, вызывает ощущение «переливания», «плеска» при перемене положения головы. В клинической картине проявляются различной выраженности общемозговые и оболочечные симптомы. При значительном субдуральном скоплении воздуха его можно выявить перкуссией черепа (характерный локальный тимпанит). Основными методами диагностики являются краниография и КТ, однозначно определяющие наличие воздуха в полости черепа (см. рис. 2—13, 2—41).
Посттравматическая ишемия головного мозга
Ишемия мозга может осложнять любой период ЧМТ, являясь наиболее частой причиной вторичного повреждения ЦНС.
Посттравматическую ишемию могут обусловливать как интракраниальные (внутричерепная гипертензия, отек мозга, нарушение метаболизма и кровотока), так и экстракраниальные (гипоксемия, артериальная гипотензия и др.) факторы. Наиболее часто ишемическое поражение, вплоть до инсульта, наблюдается в зонах смежного кровоснабжения крупных церебральных артерий, что объясняется снижением мозгового перфузионного давления.
При ущемлении среднего мозга в отверстии мозжечкового намета могут возникать значительные по объему очаги ишемического поражения мозга в затылочно-теменных отделах полушарий за счет сдавления и спазма задних мозговых артерий. Клинически посттравматическая ишемия проявляется ухудшением состояния, нарастанием очаговой и общемозговой неврологической симптоматики. КТ легко визуализирует ишемические очаги, выявляя в месте их расположения гиподенсивные зоны (см. рис. 2—42). МРТ также обеспечивает точную диагностику.
Посттравматические хронические субдуральные гематомы
Посттравматические хронические субдуральные гематомы (ПХСГ) отличаются от острых и подострых наличием отграничительной капсулы, определяющей все дальнейшие особенности их пато- и саногенеза, клинического течения и тактики лечения. Капсула ПХСГ обычно различима и начинает функционировать уже спустя 2 недели после ЧМТ. Этот срок и принят большинством авторов для разграничения хронических гематом от острых и подострых. Вместе с тем, развитие и организация капсулы ПХСГ — процесс, продолжающийся месяцы и годы.
Если раньше ПХСГ выявлялись почти исключительно у лиц пожилого и старческого возраста, то в настоящее время они значительно «помолодели», наблюдаясь достаточно часто у лиц молодого и среднего возраста, а также у детей. Главной причиной учащения ХСГ является распространенность черепно-мозговых травм. Существенное значение приобретает постарение населения, что в связи с возрастной атрофией мозга, изменениями сосудистой системы, реологических свойств крови создает дополнительные предпосылки для формирования ПХСГ даже при легкой ЧМТ. У детей в образовании ПХСГ играют роль врожденные и приобретенные краниоцеребральные диспропорции. Определенное место в учащении хронических субдуральных гематом заимает алкоголизм, а также ряд других неблагоприятных воздействий на головной мозг и другие органы.
Капсула ПХСГ состоит из соединительно-тканных волокон и новообразованных тонкостенных сосудов. Содержимое полости ПХСГ обычно представляет собой измененную кровь — жидкость темно-коричневого либо коричневато-зеленого цвета с мелкими свертками фибрина. Замыкая содержимое ПХСГ, капсула формирует сравнительно автономное образование, сосуществующее с другими слагаемыми внутричерепного пространства. Динамическое равновесие внутричерепных объемов легко нарушается под влиянием самых различных обстоятельств и факторов.
Размеры ПХСГ наиболее часто увеличиваются вследствие повторных микро- или макроизлияний из неполноценных сосудов капсулы под влиянием гиперфибринолиза, возникающего в содержимом гематомы за счет продуктов деградации фибрина.
Для ПХСГ характерно конвекситально-парасагиттальное распространение с захватом 2—3 долей или всего полушария. Примерно, 1/10 часть ПХСГ имеет двустороннее расположение. Объем ХСГ колеблется от 60 мл до 250 мл, чаще составляет 100—200 мл.
Светлый промежуток при ПХСГ может длиться неделями, месяцами и даже годами. Клиническая манифестация ПХСГ исключительно полиморфна. Наблюдается как постепенное развитие компрессионного синдрома, так и внезапное резкое ухудшение состояния больного до сопора и комы спонтанно или под влиянием разных факторов (легкая повторная травма головы, перегревание на солнце, употребление алкоголя, простудные заболевания и др.).
Клиническая картина при этом может напоминать различные заболевания центральной нервной системы: доброкачественные и злокачественные опухоли мозга, инсульт, спонтанное субарахноидальное кровоизлияние, церебральный атеросклероз, энцефалит, эпилепсию, и даже психозы разной структуры и др.
В период развернутой клинической картины ПХСГ часты изменения сознания в виде оглушения или аментивной спутанности с нарушениями памяти, ориентировки Головная боль имеет оболочечный оттенок. Может отмечаться притупление перкуторного звука над зоной расположения гематомы. Среди очаговых признаков ПХСГ ведущая роль приндлежит пирамидному гемисиндрому, а также негрубым речевым нарушениям и др. Большой удельный вес в клинике ПХСГ имеет экстрапирамидная симптоматика (гипомимия, брадикинезия, общая скованность, повышение мышечного тонуса по пластическому типу, подкорковый тремор и др); нередко выявляются хоботковый и хватательный рефлексы, а также нарушения статики и походки.
В фазах клинической декомпенсации может проявляться вторичная дислокационная среднемозговая симптоматика (парез взора вверх, двусторонние стопные знаки, анизокория, спонтанный нистагм и др.).
При повозрастном аализе клиники ПХСГ установлены следующие основные закономерности: 1) обычное преобладание общемозговой симптоматики над очаговой во всех возрастных группах; 2) изменение структуры общемозговых симптомов по мере увеличения возраста больных: от гипертензионных — в детском, молодом и среднем возрасте до гипотензионных — в пожилом и старческом возрасте, что связано с преобладанием в младших возрастных группах отека мозга и внутричерепной гипертензии, а в старших возрастных группах — его коллапса и внутричерепной гипотензии; 3) повышение (с возрастом больных) роли сосудистых факторов в генезе симптомов при ПХСГ, что вместе с инволюционными изменениями обусловливает большую частоту нарушений психики у лиц пожилого и старческого возраста по сравнению с младшими возрастными группами; 4) преобладание двигательных нарушений среди очаговых симптомов, степень их выраженности и устойчивости обычно усугубляется с возрастом больного.
Распознавание ПХСГ основывается на тщательном анализе анамнеза (факт ЧМТ, даже легкой, внезапные ухудшения и выраженные ремиссии в течении заболевания) и клинической картины.
Среди инструментальных методов диагностики ПХСГ значимы эхоэнцефалография (выраженное смещение срединного эха) и каротидная ангиография (характерная линзообразная аваскулярная зона, отделяющая по конвексу сосудистый рисунок пораженного полушария от внутренней поверхности костей свода черепа). Наиболее адекватными методами распознавания ПХСГ являются КТ и МРТ.
КТ синдром характеризуется зоной измененной плотности (гиподенсивной, гиперденсивной либо гетероденсивной) между костями черепа и веществом мозга, имеющей серповидную форму и многодолевое или плащевое распространение. Типично отсутствие субарахноидальных щелей на стороне расположения гематомы, что особенно важно для диагностики изоденсивных ПХСГ. При двусторонних гематомах конвекситальные субарахноидальные пространства не дифференцируются с обеих сторон, отмечается сближение передних рогов боковых желудочков, а также изменение их талии и сближение задних рогов. КТ синдром ПХСГ порой может дополняться другими прямыми их признаками: феноменом седиментации, визуализацией капсулы гематомы, многокамерностью ее строения, наличием интрагематомных трабекул. КТ позволят судить о реакциях мозга на ПХСГ (отек, коллапс, дисгемия), о краниоцеребральных соотношениях, а также преморбидных изменениях вещества мозга и ликворных пространств.
МРТ синдром ПХСГ характеризуется: а) наличием гомогенной зоны сигнала повышенной интенсивности (вне зависимости от давности ПХСГ и ее консистенции) над веществом головного мозга; б) значительным преобладанием площади патологической зоны над ее толщиной при серповидной форме на аксиальных срезах и линзообразной — на фронтальных срезах (см. рис 2—43). МРТ имеет особые преимущества перед КТ в диагностике изоденсивных и плоскостных ПХСГ.
Гораздо реже, чем хронические субдуральные гематомы, встречаются хронические эпидуральные гематомы, которые склонны к обызвествлению. Как казуистика могут наблюдаться и хронические внутримозговые гематомы.
Посттравматические внутричерепные артериальные аневризмы
В механизме развития посттравматических аневризм (истинных и ложных) чаще всего лежит разрыв или надрыв одного из слоев стенки кровеносного сосуда; возможно также перерастяжение сосуда, превышающее предел его эластичности, и сквозное повреждение стенки сосуда. В последнем случае образуется ложная артериальная аневризма, т.е. полость аневризмы ограничивают уже не сохранившиеся оболочки сосудистой стенки, как при истиной аневризме, а окружающие ткани. По форме аневризмы делят на мешотчатые и веретенообразные (фузиформные). Частым вариантом последних бывают расслаивающие аневризмы, когда кровь, иногда на значительном участке артерии, проникает между слоями ее стенки и растягивает их, одновременно суживая просвет сосуда, чем затрудняет ангиографическую диагностику повреждения.
Посттравматические аневризмы образуются обычно при переломах основания черепа, в т.ч. на участках прохождения магистральных артерий через его костные каналы.
Клиника зависит, в первую очередь, от локализации и величины аневризмы. Например, наиболее частые аневризмы внутренней сонной артерии в области кавернозного синуса вызывают экзофтальм, застойные изменения в области глазницы, нарушение функции II, III, IV, V, VI черепных нервов. Характерным признаком является локальный болевой синдром, причем боль носит иногда пульсирующий характер. Если аневризма прилежит к слизистой оболочке основной пазухи, она может превратиться в ложную и проявляться повторными профузными носовыми кровотечениями. Интракраниальные кровоизлияния при аневризмах бывают редко. Аневризмы могут служить причиной ишемических нарушений в бассейне несущего их сосуда. Тогда развивается соответствующий церебральный синдром. Интракавернозные аневризмы сонной артерии часто разрываются и превращаются в каротидно-кавернозные соустья.
Основным методом диагностики является ангиография. Определенную роль играют КТ и МРТ хсм. рис. 2 — 45).
Посттравматическое каротидно-кавернозное соустье
Соустье может возникать как после открытой, так и закрытой ЧМТ. Повреждение внутренней сонной артерии в кавернозном синусе при открытой травме обусловлено костными отломками или инородными телами, а при закрытой — чаще всего в результате гидравлического удара. Слабое развитие среднего мышечного и эластического слоя, резкие изгибы артерии в пещеристой пазухе, дотраматические инфекционные и атеросклеротические поражения создают условия для ее разрыва при ЧМТ. В результате заброса артериальной крови резко повышается давление в кавернозном синусе (от 14—16 мм рт ст до 80—100 мм рт ст). Он увеличивается до 3—4 см в диаметре, происходит сдавление черепных нервов, проходящих в его растянутой стенке, резко расширяется верхняя глазничная вена. Это приводит к нарушению оттока и застою в головном мозгу, к ретроградному току артериальной крови по дренирующей синус венозной системе, а, в конечном итоге, церебральной гипоксии,снижению зрения, атрофическим процессам в мозгу и орбите.
Клиника каротидно-кавернозного соустья включает: первичные симптомы, непосредственно связанные с образованием патологического перетока крови и вторичные симптомы, вызванные длительно существующими застойными явлениями. К первичным симптомам относятся: пульсирующий, синхронный с пульсом шум, экзофтальм, пульсация глазного яблока, расширение и пульсация вен лица, шеи, свода черепа, отек конъюнктивы, расширение ее вен, застой крови в сосудах радужки и сетчатки, повышение внутриглазного давления, нарушение подвижности глазного яблока, диплопия, опущение верхнего века, нарушения иннервации зрачка, трофические и чувствительные изменения роговицы, застой крови в венах носовой полости, перераспределение мозгового кровообращения. Ко вторичным симптомам относятся: атрофия ретробульбарной клетчатки и кровоизлияния в нее, помутнение прозрачных сред глаза, язвы роговицы, тромбофлебит вен глазницы и острая глаукома, атрофия соска зрительного нерва, понижение зрения и слепота, кровотечение из сосудов глазного яблока, из носа, атрофия прилежащих участков, кости, осложнения, зависящие от нарушения мозгового кровообращения (психозы, деменция и др.).
Диагностика основывается на характерных клинических данных. Важную роль играет аускультация головы, выявляющая шум, синхронный с пульсом. Шум, как правило, исчезает при пережатии поврежденной сонной артерии на шее. Решающее значение в определении размеров, локализации каротидно-кавернозного соустья, состояния церебральной гемодинамики, венозного оттока имеет ангиографическое исследование (см. рис. 2—46).
Посттравматический тромбоз внутричерепных синусов
Тромбоз внутричерепных синусов редко наблюдается при открытой проникающей ЧМТ. При закрытых повреждениях он является казуистикой. Наиболее частые признаки тромбоза синусов- повышение ВЧД и нарушение резорбции ЦСЖ. Отмечаются головная боль, рвота, отек сосков зрительных нервов, а также нарушения походки. Очаговые симптомы выпадения (парезы конечностей и др.) обычно возникают при распространении тромбоза на кортикальные вены.
Ангиография обнаруживает нарушение дренажной функции церебральных вен и незаполнение верхнего стреловидного, либо другого синуса. На КТ определяются расширение желудочков мозга и усиление контрастирования в области мозжечкового намета. МРТ способна обеспечить прямую диагностику тромбоза синусов головного мозга.
Если эпилептические припадки, возникающие в результате травмы, являются ведущими в клинике последствий ЧМТ, то их принято рассматривать в отдельной рубрике, как посттравматическую эпилепсию.
Травматическая эпилепсия развивается примерно у 17% больных, перенесших ЧМТ. Критическим временем для формирования посттравматической эпилепсии считают первые 18 месяцев после травмы.
Одним из пусковых моментов в развитии посттравматического эпилептического синдрома являются очаги первичного повреждения преимущественно в лобно-височных отделах мозга с последующим формированием здесь эпилептогенного фокуса, в котором изменения вещества мозга очага могут варьировать от макроскопических до ультраструктурных.
Травматическая эпилепсия характеризуется разнообразием клинических форм, в значительной мере сопряженных с особенностями повреждения мозга (сотрясение, ушиб, сдавление). У больных с ушибами преобладает фокальный тип эпилептических припадков, у больных с сотрясением и сдавлени-ем мозга — генерализованный и вторично-генерализованный тип припадков. При этом клинические проявления эпилептических припадков имеют топико-диагностическое значение в определении локализации зоны травматического поражения головного мозга. Наиболее информативны для диагноза посттравматической эпилепсии клинический анализ структуры припадков и электроэнцефалография, выявляющая характерные очаговые и общемозговые ирритативные изменения, а также МРТ.
Вегетативные расстройства представлены различными клиническими вариантами, что объясняется частотой поражения гипоталамуса, ретикулярной формации мозгового ствола, неспецифических структур лобно-базальных и височно-медиобазальных отделов мозга, т.е. различных звеньев лимбической системы, включающей и надсегментарные вегетативные образования. Посттравматические нарушения вегетативных дисфункций усугубляются еще и фактором эмоционального стресса, сопровождающим травму, с возникновением биохимических, нейрогуморальных и нейроэндокринных расстройств.
Вегетативные дизрегуляции обычно обозначают как синдром вегетодистонии, который по своей структуре является психо-вегетативным, так как в нем часты и выраженны психопатологические (особенно эмоциональные) нарушения, относящиеся к пограничным нервно-психическим расстройствам. После ЧМТ чаще всего отмечаются вегетососудистые и вегетовисцеральные варианты синдрома вегетодистонии. Характерны преходящая артериальная гипертония, гипотония, синусовая тахикардия, брадикардия, ангиоспазмы, (церебральные, кардиальные, периферические); нарушеия терморегуляции (субфебрилитет, термоасимметрии, изменения терморегуляционных рефлексов), реже — обменно-эндокринные нарушения (дистиреоз, гипо-аменоррея, импотенция, изменение углеводного, водно-солевого и жирового обменов).
В субъективном статусе доминируют цефалгии, проявления астении, многообразные сенсорные феномены (парестезии, соматальгии, сенестопатии, нарушения висцеральной схемы тела, феномены деперсонализации и дереализации). Объективно отмечаются изменения мышечного тонуса, анизорефлексия, нарушения болевой чувствительности по пятнисто-мозаичному и псевдо-корешковому типу, нарушения сенсорно-болевой адаптации.
Клиническое течение посттравматических вегетативных дизрегуляций может быть относительно перманентным или пароксизмальным. В целом их проявления непостоянны и изменчивы, они возникают, усугубляются, либо трансформируются в связи с физическими и эмоциональными нагрузками, значительными метеоколебаниями, суточной периодикой, изменением сезонных ритмов, также под влиянием интеркурентных инфекционно-соматических заболеваний, нарушений сна, менструального цикла и т.д. Пароксизмальные (кризовые) состояния могут быть разной направленности.
При симпатоадреналовых пароксизмах среди клинических проявлений доминируют интенсивные головные боли, неприятные ощущения в области сердца, сердцебиения, повышение артериального давления; отмечаются побледнение кожных покровов, ознобоподобное дрожание, полиурия. При вагоинсулярной (парасимпатической) направленности пароксизмов больные жалуются на чувство тяжести в голове, общую слабость, головокружение, страх; отмечаются брадикардия, артериальная гипотония, гипергидроз, дизурия. В большинстве случаев пароксизмы протекают по смешанному типу и соответственно клинические проявления их носят комбинированный характер. Облигатными для посттравматической вегетативной дизрегуляции являются нарушения вегетативного тонуса, вегетативной реактивности, вегетативного обеспечения деятельности.
Л.Б.Лихтерман, А.Д.Кравчуком, В.А.Охлопковым
источник