Межреберная невралгия – медицинский термин, который в народе чаще всего именуют межреберный остеохондроз, так как причина его появления дегенеративные, дистрофические изменения грудных позвонков, именно такие процессы происходят в организме при остеохондрозе. Хотя заболевания такого рода в грудном отделе развиваются крайне редко (данный сегмент позвоночника наименее подвижен, нагрузки на него минимальные), симптоматика недуга имеет массу проявлений.
Грудная часть позвоночника окружена прочным реберным каркасом, претерпевая патологические изменения (разрушения и нарастания остеофитов), межпозвоночные диски защемляют нервные окончания, которые дают болевой синдром в межреберную область – развивается невралгия. Люди старшего (пенсионного) возраста подвергаются заболеванию гораздо чаще, нежели трудоспособная молодежь.
Интересно то, что грудные позвонки даже претерпевая сильные патологические изменения, такие как разрастания костных наростов (остеофитов) могут никак не сигнализировать о наличии проблемы, болевых ощущений при этом не возникает. Именно поэтому начальный этап заболевания диагностируется крайне редко. Болевой синдром возникает на более поздней стадии недуга, однако и здесь есть «подводные камни» — симптоматика грудного остеохондроза аналогична многим другим заболеваниям.
Развивающаяся при остеохондрозе грудных позвонков невралгия проявляется острой болью в межреберных промежутках, она может носить давящий или жгучий характер, но при этом часто даже врачи, выслушивая жалобы пациента, не имеют однозначного ответа, какое именно заболевание привело к столь сильному болевому синдрому. Все дело в том, что симптоматика межреберной невралгии сродни ишемической болезни сердца, стенокардии, поэтому прежде чем поставить диагноз специалист проводит ряд необходимых исследований, дабы исключить все иные недуги.
Симптоматически болевой синдром при невралгии (это отличает его от болезней сердца) проявляется следующим образом:
- боль при стенокардии и ишемии кратковременная, невралгия же сопровождается длительным болевым синдромом;
- ощущения при этом острые, пронизывающие;
- глубокий вдох, кашель, чихание усугубляют симптом, а вот физические нагрузки напротив ничего подобного не вызывают (что сердечным болезням не характерно);
- человек не может определить локализацию боли, она распространяется по всему иннервируемому пораженными нервными окончаниями участку.
Кроме того, что невралгия симптоматически схожа с сердечными недугами, она так же может быть спутана с плевритом, миалгией или воспалительными процессами, происходящими в органах средостения.
При межреберной невралгии так же отмечается усиленное потоотделение, депигментация или
наоборот усиление пигментации на межреберных участках кожи, может ощущаться покалывание, снижение чувствительности пораженного участка, непроизвольное легкое спазмированние межреберных мышц, возможно появление тошноты, рвоты.
Как уже оговаривалось, межреберная невралгия развивается на фоне остеохондроза грудного сегмента позвоночного столба, которому присущи дегенеративные изменения межпозвоночных дисков. Деформируясь и сопровождаясь разрастанием костных наростов, позвонки ущемляют нервные окончания путем сужения каналов их прохождения. На фоне чего и возникает острое ощущение боли характерное межреберной невралгии. Причем локализация болевого синдрома может быть достаточно обширной, опоясывающей проходящей по всему иннервируемому воспаленными нервными окончаниями отделу.
Усугубить течение грудного остеохондроза с последующим развитием невралгии могут так же следующие факторы:
- сквозняки, сырые холодные помещения в которых человек находится достаточно длинный промежуток времени, одним словом переохлаждения;
- болезни вирусного, инфекционного характера;
- стрессовые ситуации, эмоциональные перегрузы, физическое переутомление так же провоцируют прогрессирование болезни;
- кроме того провокаторами могут быть перенесенные травмы грудной клетки.
В малоподвижном и поддерживаемом реберным каркасом грудном сегменте позвоночного столба остеохондроз довольно редкое явление. Однако, при отсутствии умеренных физических нагрузок, нарушении метаболических процессов организма, недостатке витаминов, вынужденном длительном пребывании в несвойственной физиологии позе заболевание не только возникает, но и достаточно быстро прогрессирует.
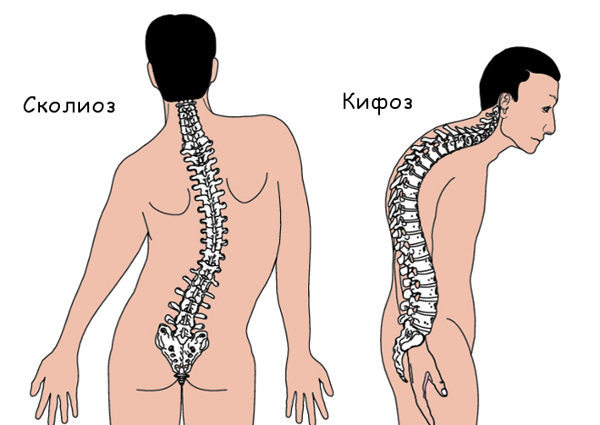
Перед началом лечения врач исключает (или подтверждает) наличие иных заболеваний которые могут спровоцировать межреберную невралгию – кифоз, сколиоз, онкологию, болезнь Бехтерева, спондилез, межпозвоночные грыжи, психоэмоциональные расстройства.
Изначально невролог устно выслушивает жалобы пациента, далее проводит пальпацию пораженного участка, после чего направляет больного на рентгенологическое исследование грудного отдела, где картина патологических изменений дисков будет четко видна на снимке.
Помимо этого назначают УЗИ (осмотр органов пищеварения на наличие патологических изменений). Как альтернатива рентгену может быть проведена – компьютерная томография, миелография, электроспондилография, экг.
На основании проведенных исследований врач с уверенностью может установить диагноз — грудной остеохондроз спровоцировавший развитие межреберной невралгии. Теперь можно приступать к лечению.
Лечение направлено на устранение причины, следствием которой стала межреберная невралгия, а конкретно грудного остеохондроза. Изначально для снятия приступов острой боли, воспаления назначают прием НПВС (нестероидные противовоспалительные средства) и анальгезирующих препаратов. Для устранения мышечных спазмов рекомендуют применять миорелаксанты, причем все препараты на первоначальном этапе вводятся инъекционно.
Далее индивидуально каждому пациенту назначается курс физиотерапии, массажа, лфк, а так же мануальной терапии, прописывается витаминно-минеральный комплекс, хондропротекторы и глюкозамин, которые способствуют восстановлению разрушенной костно-хрящевой ткани. Все процедуры и прием препаратов проводятся строго под наблюдением специалиста.
Лечение остеохондроза процесс длительный и даже после окончания терапии человеку следует придерживаться данных врачом рекомендаций в отношении образа жизни, пагубных привычек (курение, алкоголь), а так же профилактической физкультуры – выполняя все предписания специалиста, вы сможете полноценно жить и не бояться повторного рецидива.
Пожалуйста оставьте комментарий!
Межреберная невралгия — частое проявление остеохондроза. Поражает такой недуг чаще всего людей в зрелом и пожилом возрасте. Симптомы межреберного остеохондроза нередко принимают за проявления другой болезни, поэтому и лечение не всегда осуществляется вовремя.
Для людей, у кого имеет место межреберная невралгия, свойственен сидячий и малоподвижный образ жизни. Чаще всего подвергаются недугу офисные работники и студенты, которые большую часть своего времени уделяют компьютеру. Реже симптомы заболевания поражают тех людей, чей образ жизни протекает в активной фазе.
Сдавливание нерва межреберными мышцами
Причины, вызывающие межреберную невралгию и остеохондроз, заключаются в нарушении обменных процессов, переохлаждении организма, нехватке витаминов и микроэлементов. Формируется болезнь по причине сдавливания или раздражения нервов, расположенных между ребер.
Выделяют следующие факторы, по которым возникает межреберная невралгия:
Сергей Бубновский рассказал, как в домашних условиях победить остеохондроз и боли в спине. Читать интервью
- воздействие низких температур;
- заболевания воспалительного характера;
- травмы грудной клетки и позвоночника в этой области;
- влияние токсических элементов;
- отравления хронического характера;
- патологические изменения оболочек нервов;
- заболевания органов пищеварения, в результате чего организм недополучает витамины группы В;
- заболевания позвоночника;
- сахарный диабет;
- перенапряжение мышечного скелета спины;
- стрессы и хроническая усталость;
- плеврит;
- аневризма грудной части аорты.
Симптомы представленной болезни очень часто люди путают с проявлениями заболеваний сердечно-сосудистой системы. Поэтому не рекомендуется заниматься самолечением. Устранить все неприятные и болезненные проявления недуга поможет только качественное и эффективное лечение, назначить которое врач сможет после тщательного исследования пациента.
Пример нормального и поврежденного межпозвоночного диска
Межреберная невралгия — заболевание, которое по сути является болевым синдромом, указывающим на изменения, протекающие в позвонках грудного отдела позвоночника. Это не отдельная болезнь, а острое проявление остеохондроза.
Характерным проявлением недуга являются сильные боли в области ребер. Они имеют следующий характер: начинает боль проявляться в грудной области, а затем быстро распространяется по всей грудной клетке. Пациенту очень сложно определить место, где у него болит. Боли, характерные для межреберной невралгии, не имеют места четкой локализации. Нарастание болевого синдрома происходит по направлению к позвоночному столбу.
Между ребер может происходить частичное онемение или ощущение жжения. В момент приступа острой боли мышцы сильно перенапряжены, у человека выделяется пот, а кожа на пораженном участке становится бледной или красной.
Все знают, что остеохондроз — болезнь, которая успешно имитирует симптомы других заболеваний. При невралгии это имеет сильную выраженность. Намного проще диагностировать у человека церебральный остеохондроз, нежели межреберный.
Увеличение боли в области ребер происходит при чихании, кашле, резких движениях. Если надавить на конкретные точки, расположенные рядом с позвоночником, возникают прострелы. Помимо этого, межреберная невралгия имеет следующие проявления:
- обильное потоотделение;
- изменение окраски кожных покровов в промежутках между ребер(покраснение, депигментация);
- образование нетипичных ощущений, включающих покалывание, онемение, ползанием мушек;
- чувство тошноты и даже рвота;
- незначительное подергивание мускулатуры между ребер.
По причине того, что болевые атаки могут возникать в левой половине грудной клетки, очень тяжело отличить межреберную невралгию от ишемической болезни сердца. Поэтому необходимо знать основные характеристики боли при невралгии:
- Приступ может беспокоить человека на протяжении длительного времени.
- Боль носит острый и прокалывающий характер.
- Интенсивность болевых ощущений между ребер находится без изменений при выполнении физических нагрузок, но может увеличиваться при резких движениях, кашле.
Перед тем как осуществить лечение, необходимо провести тщательную диагностику. Она включает в себя не только осмотр пациента, но и проведение исследования на специальном оборудовании.
Нередко межреберная невралгия протекает вместе с остеохондрозом шейного отдела. Поэтому все лечение включает в себя мероприятия, направленные на купирование болевого синдрома.
Первым делом, пациенту нужно обеспечить полный покой, прописать постельный режим и назначить курс противовоспалительных препаратов. Благодаря выполнению всех представленных предписаний в комплексе можно устранить болевой синдром между ребер.
Все последующие мероприятия будут направлены на купирование развитие болезни. При обнаружении межреберного остеохондроза в сочетании с заболеванием поясничного отдела позвоночника, то обязательным условием для эффективного лечения станет назначение массажа. Но осуществлять его можно только после того, как уйдут острые боли. Для достижения большей эффективности можно использовать во время сеанса различные мази.
В любом случае невралгия должна лечится только под строгим контролем врача. Курс препаратов, физиологические процедуры и сеансы мануальной терапии определяют ряд многочисленных противопоказаний.
Межреберная невралгия — неприятное заболевание, которое выступает одним из проявлений грудного остеохондроза. Устранить все болезненные проявления заболевания можно при тщательно подобранном лечении.
- У Вас «зависимость» от обезболивающих?
- Вам надоело носить специальный корсет.
- Вы внезапно можете почувствовать приступы боли?
- Возможно, Вы перепробовали кучу лекарств, но ничего не помогает.
- Вы делаете все, чтобы как можно быстрее вернуть прошлые дни.
- Сейчас читаете эти строки лишь потому, что не сильно они вам помогли.
- Как и миллионам других людей.
- И Вы готовы воспользоваться любой возможностью, которая поможет Вам избавиться.
Перейдите по ссылке и узнайте как ортопед Бубновский рекомендует эффективно лечить остеохондроз!
Межреберная невралгия представляет собой состояние, которое вызвано раздражением нервных стволов, проходящих вдоль каждого из двенадцати ребер. Характерные симптомы чаще наблюдаются у пожилых, но иногда присутствуют и у молодежи. Так как к появлению данного состояния в большинстве случаев приводит разрушение ткани позвонков и межпозвоночных дисков, заболевание это называют также межреберным остеохондрозом.
Основным признаком заболевания является очень сильная острая боль, которая располагается вдоль межреберных промежутков. Характер ощущений при этом может быть жгучий, давящий, колющий. Так как боль усиливается при расширении грудной клетки, то есть при вдохе, то нередко возникают трудности с дыханием. Пациенты жалуются на одышку, которая является следствием ограниченного вдоха.
Также болевой синдром увеличивается при чихании, кашле, резких движениях. При надавливании на определенные точки, находящиеся рядом с позвоночным столбом, могут возникать прострелы, связанные с распространением боли на соседние участки (поясница, лопатка, шея и т.д.). Иногда приступ боли сопровождается признаками недостаточности вегетативной нервной системы. При этом симптомы межреберного остеохондроза включают:
Боль при межреберной невралгии
- обильное потоотделение;
- изменение окраски кожи в межреберных промежутках (покраснение, депигментация);
- появление нетипичных ощущений (парестезий), включающих покалывание, онемение, ползанием мушек.
- тошнота и даже рвота;
- легкое подергивание межреберной мускулатуры.
В связи с тем, что болезненные ощущения могут возникать в левой половине грудной клетки и в области грудины, межреберную невралгию бывает довольно трудно отличить от ишемической болезни сердца. Для этого следует знать основные характеристики боли при невралгии:
- Приступ может продолжаться довольно долго, тогда как при стенокардии состояние улучшается в течение 10-15 минут.
- Характер боли чаще острый, прокалывающий.
- Интенсивность боли не изменяется при физических нагрузках, однако увеличивается при резких движениях, глубоком дыхании, кашле.
- При надавливании на определенные точки болевые импульсы распространяются по ходу нервных волокон.
Помимо заболеваний сердца межреберный остеохондроз следует отличать от патологий легких (плеврит), миалгии (мышечной боли) и воспалительных изменений средостения.
Самой главной причиной межреберной невралгии является грудной остеохондроз. В процессе патологического изменения костной и хрящевой ткани позвонков происходит сужении отверстий. Через последние выходят нервные стволы, направляющиеся на переднюю поверхность грудной клетки. В результате раздражения поверхности нейронов, электрический импульс передается в вышележащие структуры головного мозга. Это воздействие воспринимается человеком как приступ боли.
На фоне остеохондроза к появлению болезненных ощущений по ходу межреберных нервов могут приводить:
- переохлаждение, например, на сквозняке или при длительном пребывании в сыром прохладном помещении;
- простудные и вирусные заболевания;
- физическое и эмоционально переутомление и стресс;
- травматическое повреждение груди.
Другие заболевания также могут сопровождаться появлением сходных ощущений:
- болезнь Бехтерева;
- спондилит;
- опухолевые новообразования в области спинного мозга или позвоночника;
- нарушение работы желудка и пищевода.
Иногда типичные признаки межреберной невралгии появляются на фоне инфицирования нейротропным вирусом герпеса (Зостер). Однако при этом по ходу нервных волокон появляются характерные пузырьковые высыпания, на поверхности которых образуется корочка.
Лечение межреберного остеохондроза назначается врачом-неврологом. В остром периоде проводится симптоматическая терапия. Ее главной целью является устранение неприятных признаков заболевания, в первую очередь боли. Для этого используют нестероидные противовоспалительные препараты в виде свечей, инъекций, таблеток и гелей. Чтобы добиться скорейшей ликвидации болевых ощущений, следует соблюдать постельный режим и стараться не совершать резких движений. Иногда снять неприятные ощущения помогает использование местно-раздражающих средств, которые оказывают рефлекторное действие.
Чтобы уменьшить эмоциональный дискомфорт часто при лечении невралгии назначают психотропные препараты (антидепрессанты, противоэпилептические средства). В комплексной терапии также применяют витаминные комплексы и новокаиновые блокады.
После устранения острых симптомов заболевания, показано проведение стандартного лечения остеохондроза, которое включает:
- мануальную терапию;
- физиотерапевтические процедуры;
- лечебную гимнастику;
- применение медикаментов.
По сути, межреберная невралгия не является самостоятельным заболеванием. Правильнее будет сказать, что это состояние является следствием различных патологических процессов, приводящих к появлению боли по ходу межреберных нервов. В остром периоде заболевания терапия направлена на устранение боли. В дальнейшем следует особое внимание уделить лечению первичного заболевания и стараться избегать факторов риска.
источник
Масталгией называют любую боль или дискомфорт в молочных железах. Другое название этого синдрома – мастодиния. Различают циклическую и нециклическую масталгию. Циклическая мастодиния связана с менструальным циклом женщины, проявляется в пубертатном (период полового созревания) и репродуктивном (период, когда женщина может воспроизводить потомство) возрасте.
Обратите внимание! Если боль в молочной железе справа или слева впервые обнаруживается у женщины во время климакса, требуется провести медицинское обследование, чтобы исключить образование опухоли.
При циклической масталгии характерно чувство тяжести, распирания груди. Соски становятся очень чувствительными, в подмышечной впадине могут возникнуть болезненные ощущения. Двухсторонняя боль появляется за 5–6 дней до начала менструации, проходит на следующий день после начала выделений.
На появление нециклической мастодинии не влияет менструальный цикл и гормональный фон. Боль чаще всего в этом случае асимметричная. Женщина испытывает жжение, покалывание, локальное распирание.
Причинами масталгии могут быть заболевания разной природы. Некоторые диагнозы лечить не нужно, другие требуют срочного вмешательства специалистов.
В организме женщины во время менструации, беременности, лактации и менопаузы происходят изменения. Нарушение гормонального фона – изменение соотношения гормонов прогестерона и эстрогена. Повышение содержания эстрогена увеличивает количество железистых клеток.
Когда этого гормона в избытке, группы желез могут образовывать кисты. Прогестерон вызывает отек и усиливает кровообращение, это и вызывает боль перед менструацией. Причинами нарушения гормонального фона являются:
- беременность;
- изменения организма при климаксе;
- прием препаратов, содержащих гормоны и оральных контрацептивов.
Изменение соотношения гормонов может произойти из-за стресса или на фоне приема антидепрессантов.
Кисты – это полости в ткани молочной железы, наполненные жидкостью, возникающие практически у каждой женщины и вызывающие боль в правой или левой груди.
Небольшие кисты перед началом менструации увеличиваются в размере, молочные железы становятся болезненными. Кисты не требуют лечения. Их удаляют только при угрозе рака.
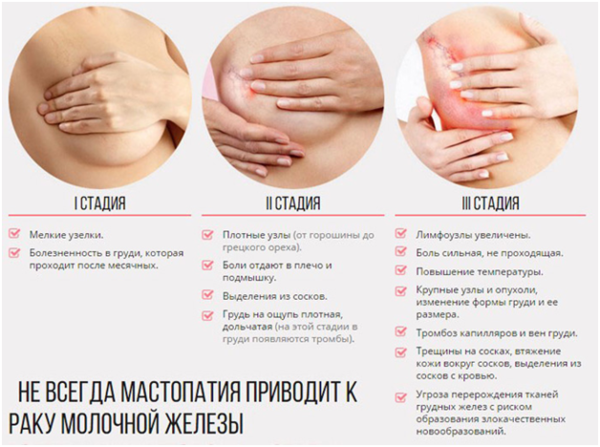
Боль в молочной железе справа у женщин в большинстве случаев возникает из-за мастопатии. Так называют разрастание железистой ткани груди у женщин в репродуктивном возрасте.
Эту болезнь вызывает гормональный сбой, наследственная предрасположенность, проблемы эндокринной системы, ожирение, неблагоприятная экологическая обстановка. Одни больные не испытывают дискомфорта, у других боль может быть очень сильной. При мастопатии грудь отекает, женщина ощущает в ней тяжесть.
Еще одно проявление болезни – выделение из соска жидкости зеленоватого или белого цвета. При диффузной мастопатии молочная железа полностью становится плотной на ощупь.
Узелковая мастопатия характеризуется отдельными плотными участками. Сочетание этих симптомов характерны для фиброзно-кистозной мастопатии, которая поражает сразу обе груди и этим отличается от рака молочной железы.
Мастит возникает при попадании инфекции в молочную железу. Лактационный мастит возникает у женщин в период кормления грудью. Если ребенок высасывает молоко не полностью, а сцеживание не проводится, то молоко застаивается.
Симптомами заболевания являются:
- дискомфорт и боль в правой или левой груди;
- температура тела поднимается до 38°;
- грудь набухает;
- краснеет кожа.
В период полового созревания и при климаксе, когда работа иммунной системы нарушена, может возникнуть нелактационный мастит. Организм становится уязвим для разных инфекций, которые провоцируют эту болезнь:
- болезни нарушения обмена веществ (сахарный диабет, ожирение и т. д.);
- любая инфекция в других органах женщины (зубной кариес, ЛОР-заболевания);
- занесение инфекций при медицинских манипуляциях;
- сильное сдавливание груди при травмах.
Если не лечить мастит, может возникнуть гнойное образование, которое придется удалять хирургически.
К инфекционным заболеваниям груди относится также сифилис молочных желез. Возбудитель заболевания – бледная спирохета. Проявления болезни – от кожных сыпей до поражения внутренних органов, все зависит от периода сифилиса.
Самая опасная причина боли в молочной железе – рак груди. Онкология молочной железы отличается высоким процентом смертности, потому что женщины откладывают посещение врача до последнего момента.
Признаки онкологии груди у женщин:
- на груди прощупываются уплотнения;
- в подмышечных впадинах болят лимфоузлы;
- сосок втянут, на нем сухая кожа;
- из соска выделяется белая или зеленоватая жидкость.
Риск возникновения рака велик, если у женщины уже есть рак кишечника или яичников.
Если у женщины плохая наследственность (раком болели близкие родственницы), вероятность появления онкологии повышается. Возникновению рака способствует ожирение, а также возраст старше 60 лет.
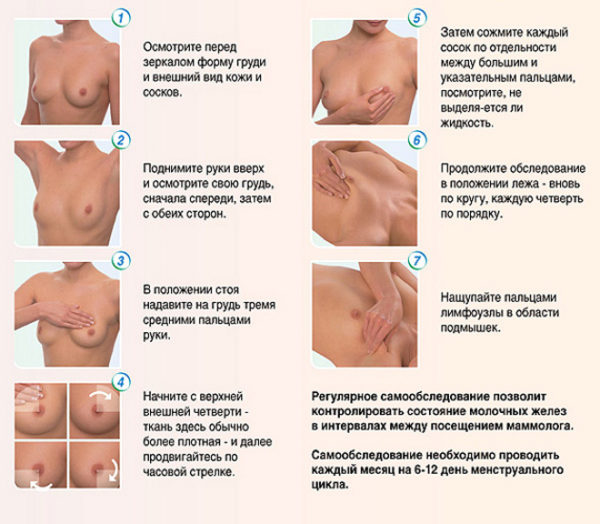
Небольшие опухоли обычно не болят. Боль возникает, когда нервные окончания оказываются сдавленными опухолью. Для своевременного обнаружения болезни нужно регулярно проводить самодиагностику.
Важно захватить болезнь на начальных стадиях. Опухоль в этом случае удаляют и проводят облучение и курс химиотерапии. Если опухоль достигнет больших размеров, придется удалять молочную железу.
Боль в молочной железе справа у женщин может возникнуть, как следствие остеохондроза. Это хроническое заболевание позвоночника, при котором поражаются и разрушаются позвонки, межпозвоночные суставы и диски.
Остеохондроз дает совсем другую картину боли, нежели боль при проблемах груди. Появляется резкая или ноющая боль, которая становится сильнее при поднятии тяжестей, неудобных позах и резких движениях. Боль и дискомфорт могут быть обусловлены глубоким дыханием и кашлем.
Интенсивнее всего боль проявляется в верхней части позвоночника и вдоль ребер по грудной клетке. Следствием остеохондроза может стать жжение в груди и онемение рук.
Если у женщины в анамнезе межреберная невралгия, боль может отдавать в грудь и вызывать дискомфорт.
Боль резкая, интенсивная, иногда может быть тупой и ноющей. Многие считают, что это болит сердце, ведь при болезнях сердечно-сосудистой системы боль в груди локализуется и слева, и справа. Боль возникает приступами, при глубоком дыхании и нагрузке – усиливается.
Женщины часто испытывают боль в груди, принимая препараты, содержащие гормоны. Боль в груди – побочный эффект при приеме лекарств, назначаемых при постменопаузе, препаратов от бесплодия, контрацептивов. Гормоны есть в некоторых антидепрессантах.
Обратите внимание! Если на фоне приема различных препаратов появляется боль в груди, не стоит прекращать лечение, не посоветовавшись с врачом, который назначил лекарства.
Травмы груди – довольно редкое явление. Последствия дорожно-транспортного происшествия или падения:
- синяки и ссадины;
- у женщин долго держится боль в груди справа или слева, молочные железы отекают;
- приповреждениимолочныхпроток, из соска выделяется прозрачная жидкость.
Внимание! Уплотнение на груди, появившееся после травмы, может привести к злокачественной опухоли.
Специалисты, к которым следует обратиться в случае дискомфорта в груди, – терапевт, гинеколог или маммолог. После проведения осмотра, при необходимости, женщину отправляют к онкологу или неврологу. Чтобы подобрать правильное лечение, проводят несколько исследований.
| Метод | В каких случаях применяется |
| Маммография | Обследуются женщины после наступления 40 лет для оценки состояния тканей молочных желез и характера роста опухоли |
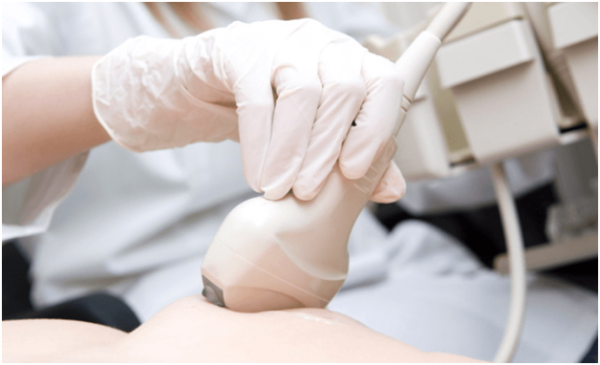
| УЗИ | УЗИ проводят у всех женщин при жалобах на боль в области правой или левой молочной железе, у женщин, кормящих грудью, или беременных, у молодых женщин в целях профилактики |
| КТ и МРТ | Эти методы используют для уточнения диагноза, если УЗИ и маммография не дают четкой картины заболевания |
| Аспирационная биопсия | Хирургическое взятие маленького образца ткани груди или клеток. Биоматериал изучают на предмет злокачественности опухоли |
Причиной боли в молочной железе у женщин могут быть разные заболевания. Поэтому рекомендуется заботиться о своем здоровье и обязательно посетить врача при возникновении каких-либо симптомов, связанных с проблемой дискомфорта в груди. Только врач может поставить правильный диагноз и назначить лечение.
Советы врача о том, что делать если есть боли в молочных железах у женщин справа, слева или с обоих сторон:
Что делать если болит грудь:
источник
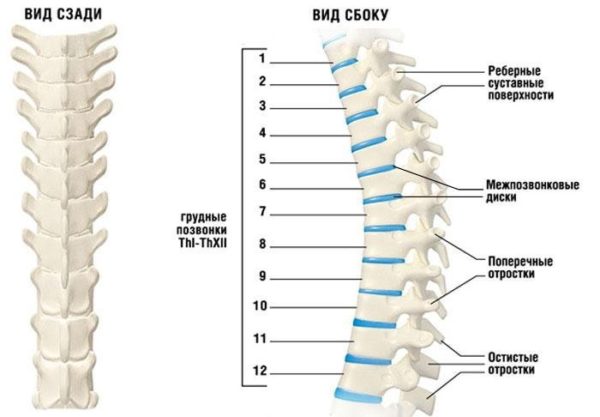
Остеохондроз, характеризующийся дегенерацией позвоночных суставов на фоне дистрофических изменений в межпозвонковых дисках, на сегодняшний день считается самым распространенным опорно-двигательным заболеванием. Торакальный (грудной) остеохондроз – достаточно редкая форма остеохондроза, так как позвонки в данном отделе позвоночника отличаются малоподвижностью, широкими телами, длинными поперечными отростками, а также имеют крепкий реберный каркас за счет крепления костей ребер к реберным ямкам. Как и при других формах дегенеративно-дистрофической болезни, при грудном остеохондрозе доминантным симптомом является дорсалгия – боль в спине.
Особенностью болевого синдрома при данной клинической форме остеохондроза является его многоликость: неприятные ощущения в виде жжения, покалывания, прострелов (дорсаго) могут локализоваться не только непосредственно в верхней части спины, но и отражаться в другие участки тела и внутренние органы. Особенно часто боли определяются в области грудной клетки, сердца, молочных желез. Боль в молочной железе при остеохондрозе максимально выражена у женщин с гормональными расстройствами, эндокринологическими патологиями, ожирением. Очень важно правильно и своевременно дифференцировать торакальные боли в груди, чтобы исключить серьезные патологии: инфаркт миокарда, стенокардию, мастит, злокачественные поражения груди и других органов грудной клетки.
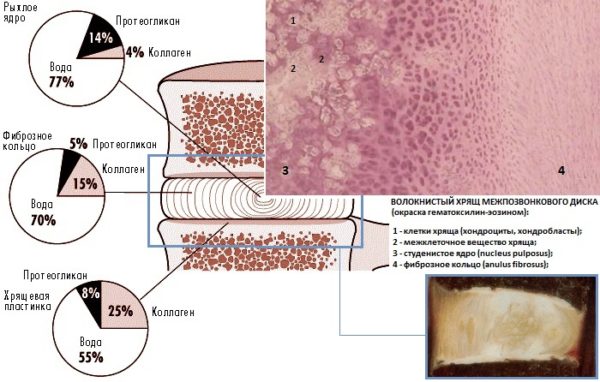
В основе дегенеративной болезни позвоночника лежит дистрофия межпозвоночного диска, который представляет собой шаровидной образование с неоднородной и неровной поверхностью, выполняющее амортизирующую функцию при движениях и ходьбе. Структурными компонента межпозвонкового диска являются гиалиновые (хрящевые) замыкательные пластинки, желеобразная пульпа (ядро) и фиброзная капсула в виде плотного соединительнотканного кольца.
Студенистое ядро имеет желеобразную консистенцию и содержит большое количество воды (более 88,1%), белки (коллаген) и полисахариды. Фиброзное кольцо, образованное соединительной тканью, предотвращает смещение дисковой пульпы и защищает ее от повреждающего и раздражающего воздействия. Дистрофия межпозвоночного диска представляет собой обезвоживание и высыхание пульпозного ядра, которое возникает при недостаточном поступлении жидкости и питательных веществ.
Рентгенологически грудной остеохондроз проявляется следующими изменениями:
- снижение высоты и сокращение межпозвонкового пространства (пространство между двумя смежными позвонками);
- уплотнение и утолщение тел смежных позвонков;
- склероз (замещение функциональной ткани фиброзным волокном) гиалиновых пластинок;
- разрастание остеофитов (преимущественно по краевой поверхности);
- микропереломы позвонков с сохранением их анатомической фиксации и смещение гиалинового хряща в тело позвонка через микротрещины (узлы Шморля).
При осложненном течении и выраженном уменьшении высоты межпозвоночного пространства возможно сдавливание нервных окончаний и кровеносных сосудов, способное спровоцировать ряд серьезных последствий: нарушение чувствительности (парестезии), паралич верхних конечностей, межреберную невралгию, сужение спинномозгового канала, сутулость (патологический кифоз).
Обратите внимание! Одним из осложнений хронического остеохондроза в грудном отделе может быть мастопатия – фиброзно-кистозная болезнь молочной железы. Существует прямая взаимосвязь между этими патологиями, так как защемление кровеносных сосудов при остеохондрозе приводит к недостаточному поступлению питательных веществ в ткани молочной железы и увеличивает риски воспалительных, дистрофических и опухолевых изменений.
Ведущую роль в механизме развития остеохондроза специалисты отводят гиподинамической болезни, которая развивается на фоне замедленного расщепления жиров при малоподвижном образе жизни. Опасность гиподинамии не только в застое крови и лимфы и развивающемся на фоне этого дефиците полезных элементов и гипоксии (кислородном голодании), но и в нарушении нервно-мышечной передачи, расстройстве пищеварительной и дыхательной функции, снижение сократительной способности сердца. Лица с любыми формами гиподинамии имеют максимальные риски по развитию остеохондроза и других заболеваний позвоночника, поэтому лечебная гимнастика и лечебно-оздоровительная физкультура являются обязательными этапами комплексного лечения опорно-двигательных патологий.
Общепризнанными факторами риска и причинами дегенеративно-дистрофических изменений в торакальном отделе позвоночника являются:
- длительное пребывание в одной позе и несимметричная нагрузка на околопозвоночные мышцы (сидячая и канцелярская работа, длительное нахождение за рулем автотранспорта, ношение сумки на одном плече и т.д.);
- физические нагрузки, не соответствующие степени тренированности, возрасту и индивидуальным особенностям человека;
- неполноценное питание с дефицитом важнейших витаминов и минералов, необходимых для нормального функционирования позвоночника (ретинол, каротин, токоферол, кальций, магний, фосфор и т.д.);
- вредные привычки и эндокринологические болезни, препятствующие нормальному всасыванию полезных элементов;
- перегрузки позвоночника на фоне неравномерного распределения осевой нагрузки при заболеваниях стоп (плосковальгусной деформации, пяточных шпорах, бурситах).
Риск дегенеративно-дистрофической болезни грудного отдела позвоночника также повышается, если данный опорно-двигательный сегмент регулярно подвергается микротравмам. Это характерно для профессиональных штангистов, боксеров, легкоатлетов, борцов. Пловцы, наоборот, практически никогда не страдают грудным остеохондрозом из-за хорошей тренированности мышц в данном отделе.
Масталгией называется боль в молочной железе, которая может возникать спонтанно или длиться в течение определенного периода времени, характеризуясь периодами затихания и обострений. При остеохондрозе такая боль, как правило, никак не связана с поражением собственно железы и имеет отраженное течение (то есть, источником боли являются не молочные железы, а иные анатомические структуры).
Основной причиной болей в молочной железе при грудном остеохондрозе является компрессия нервных окончаний, которые отходят от спинного мозга и расположены между телами смежных позвонков. За иннервацию и питание молочных желез отвечают нервные сплетения и сосуды, расположенные на уровне Th2-Th3 (частично – Th3-Th4), поэтому сдавливание нервных пучков между вторым и третьим грудными позвонками провоцирует отраженную боль в груди. Индивидуальное восприятие пациента зависит от характера данной боли: при жгучих ощущениях и резком покалывании болевой синдром может неверно восприниматься как сердечный приступ, а ноющие, тупые или колющие ощущения больные описывают как боль в молочной железе.
Причины появления болей в молочных железах на фоне остеохондроза:
- компрессия нервных окончаний на уровне Th2-Th3;
- сдавливание кровеносных и лимфатических сосудов, расположенных в данном сегменте позвоночного канала, и, как следствие, нарушение питания тканей молочных желез и лимфооттока;
- появление локальных, болезненных мышечных уплотнений, имеющих форму небольших узелков, в паравертебральных грудных мышцах (миофасциальная триггерная гипертония);
- раздражение нервных пучков спинномозговых нервов краями остеофитов, межпозвоночными грыжами, протрузиями.
Во всех случаях боль является отраженной и никак не связана с патологиями самих молочных желез.
Мастопатия, в отличие от масталгии, – не просто болевой синдром, а самостоятельное заболевание, характеризующееся разрастанием железистой или фиброзной ткани железы или образованием кист (фиброзно-кистозная болезнь). Основной причиной мастопатии являются гормональные заболевания, при которых повышается продуцирование эстрогенов и пролактина. К негативным факторам также относятся стрессы, курение, злоупотребление алкогольными напитками, неправильное или нерегулярное питание.
Остеохондроз как фактор развития мастопатии рассматривается с точки зрения неврологических нарушений, вызванных повреждением спинномозговых нервных окончаний на фоне их защемления остеофитами или пульпозными выпячиваниями. Постоянный спазм спинных мышц, характерный для грудного остеохондроза, также отрицательно влияет на циркуляцию крови и лимфы, провоцируя различные воспалительные процессы и патологии молочных желез.
Важно! Истинная мастопатия как осложнение хронического остеохондроза встречается довольно редко (не более 3-5% от общего числа больных торакальной формой остеохондроза) и развивается в качестве самостоятельного заболевания преимущественно на фоне гормонального дисбаланса. В большинстве случаев боли в груди являются масталгией и имеют отраженное течение, то есть, никак не связаны с поражением самой железы.
Если масталгия часто проходит сама после коррекции первопричины ее возникновения, то мастопатия требует длительного и комплексного лечения с применением различных протоколов гормональной терапии. Чтобы понять, с чем именно связана боль в молочных железах, важно знать, чем отличаются данные патологии друг от друга, и какие симптомы появляются в каждом конкретном случае. Также важно своевременно дифференцировать масталгию с сердечным приступом, так как в ряде случае эти патологии имеют похожее клиническое течение.
Дифференциальная диагностика при болях в молочной железе
| Признак | Боль в груди (масталгия), вызванная дегенеративными изменениями в позвоночнике | Мастопатия (фиброзно-кистозная болезнь) | Сердечный приступ |
|---|---|---|---|
| Характер боли | Чаще всего боли ноющие, хаотично повторяющиеся. Тупые боли, умеренные рези и покалывание также характерны для масталгии, вызванной компрессией нервных окончаний между грудными позвонками | Боль при мастопатии может быть жгучей, колющей, тянущей, режущей, давящей, распирающей, тупой | Боль резкая, напоминает удар кинжала или внезапный ожог (большая часть пациентов жалуется на жжение и рези в груди). Локализация боли – с левой стороны, возможна иррадиация в лопатку, ключицу, руку, плечо |
| Возникновение болезненных ощущений | Возникают в различное время суток, усиливаются ночью и сразу после пробуждения. Могут длиться в течение нескольких дней и недель с характерными периодами обострения и затухания | Возникают в любое время суток, усиливаются после физической нагрузки, тряски (например, во время поездки в общественном транспорте), полового контакта. Характерна определенная цикличность: максимальное усиление болей наблюдается во время овуляции и за 3-5 дней до начала менструации | Боли начинаются внезапно, сразу имеют высокую интенсивность. Предшествовать болезненным ощущениям может сильное эмоциональное волнение, физическое напряжение и другие факторы, но в ряде случаев боль возникает без воздействия внешних факторов |
| Интенсивность болей | Слабая или умеренная | Умеренная или высокая | Очень высокая |
| Нехарактерные выделения из сосков | Отсутствуют | Из сосков может выделяться небольшое количество прозрачной, иди белесой жидкости (секрет молочной железы). Появление густых выделений бежевого, желтоватого или кремового оттенка может указывать на гнойное воспаление – мастит | Отсутствуют |
| Внешний вид молочных желез | Железы визуально не изменены | Грудь внешне может выглядеть отекшей, наблюдается умеренная или выраженная припухлость. В периоды обострений возможно покраснение кожи на пораженной железе и ее гипертермия (поверхность груди становится горячей наощупь) | Не изменены |
| Дополнительные симптомы | Боль в спине, чувство скованности и мышечного напряжения в верхней части спины, онемение и различные парестезии в верхних конечностях | При самоосмотре груди возможно обнаружение плотных образований в форме узелков | Одышка, ощущение нехватки воздуха, изменение числа сердечных сокращений и кровяного давления, холодный пот на лбу и ладонях, искажение мимики и несвязность речи Для диагностики масталгии и выявления причин ее возникновения пациенту необходимо обратиться к врачу маммологу. Он произведет осмотр и пальпацию молочных желез, а также назначит дополнительные обследования: УЗИ (метод малоэффективен при узлах, имеющих размер менее 10 мм) и рентгенологическое исследование молочных желез (маммографию). Если никаких патологических изменений не будет выявлено, проводится вторичный диагностический этап, в который входят консультации узкопрофильных специалистов: хирурга, вертебролога, невропатолога и кардиолога. Связь болей в груди с дегенеративно-дистрофическими изменениями в позвоночнике выявляется, как правило, на данном этапе.
При осложненном остеохондрозе с проявлениями масталгии или мастопатии традиционная схема лечения дополняется гормональными препаратами, позволяющими стабилизировать гормональный фон пациента и уменьшить интенсивность болей (особенно при циклическом течении). Подбирать лекарства данной группы (внутриматочные спирали, комбинированные оральные контрацептивы) и рассчитывать эффективную и безопасную дозировку должен лечащий врач, так как подобные средства имеют много противопоказаний и побочных эффектов. Одним из побочных действия является цервикалгия – хроническая боль в шее. Если у больного диагностирована комбинированная форма остеохондроза с поражением шейных и верхне-грудных позвонков (цервико-торакальный остеохондроз), прием гормональных лекарств может спровоцировать усиление имеющихся симптомов и снизить результативность проводимого лечения. В схему лечения в зависимости от симптоматики и имеющихся показаний также включаются следующие препараты:
Медикаментозная терапия дополняется приемом витаминных, противотревожных и седативных средств. Для лечения первопричины болей (остеохондроза) вне периодов обострения используются физиопроцедуры, тепловые аппликации, массаж, тракционная терапия, лечебная гимнастика. Пациентам с хроническим и часто рецидивирующим (более 3-4 раз в год) остеохондрозом показано бальнеолечение, грязетерапия на минеральных курортах не реже 1 раза в год.
Приведенные ниже рекомендации не только помогут ускорить выздоровление, но и позволят улучшить качество жизни, а также предупредить возможные осложнения остеохондроза: патологическое искривление позвоночника, грыжи, спондилолистез и т.д.
Большое значение для профилактики и лечения грудного остеохондроза имеет и правильный сон: поверхность (матрац) должна иметь среднюю или высокую жесткость, а рекомендованный размер подушки для взрослого составляет не более 50*70 см. Боль в молочной железе – достаточно распространенный симптом шейно-грудного и грудного остеохондроза, выявляемый примерно у 9-11% пациентов с данным диагнозом. Перед началом лечения необходимо убедиться, что боль не связана с другими заболеваниями молочных желез и злокачественными патологиями, и пройти комплексную диагностику. Схема лечения подбирается индивидуально с учетом выявленных изменений в межпозвоночных дисках и молочной железе, а также этиологических факторов, и включает медикаментозные способы, физиопроцедуры, ЛФК и методы альтернативной медицины (например, мануальную или тракционную терапию). Выбирайте среди лучших клиник и записывайтесь на приём источник Заболевания позвоночного столба могут сопровождаться неприятными ощущениями в соседних органах. Боли в молочных железах при остеохондрозе позвоночника могут возникнуть в том случае, когда поражение находится в грудном отделе. Заболевание может начинаться с детского возраста с развитием сколиоза. Если при остеохондрозе позвоночника защемляются нервные окончания, которые находятся в области грудных желёз, боль будет отдавать в них. Часто женщины, ощущая такой дискомфорт, подозревают у себя мастопатию или более серьёзную патологию — онкологию или сердечные проблемы. Но при детальном обследовании определяется, что причиной боли являются нарушения в позвоночнике. Заболевание не опасно для жизни, но его необходимо лечить, потому что со временем могут возникнуть серьёзные осложнения. Боль в грудной железе может возникнуть по разным причинам. Многие заболевания сопровождаются таким симптомом. При остеохондрозе кроме грудных болей присутствуют такие признаки:
Во время остеохондроза боль ноющая, продолжительная, локализуется в основном между лопаток и в груди. Чтобы правильно назначить лечение, врачу необходимо дифференцировать это заболевание от других с похожими симптомами. При мастопатии или межрёберной невралгии также может болеть грудь. Эти заболевания лечатся по-разному, поэтому важно поставить правильный диагноз. При мастопатии в молочных железах периодически появляются болевые ощущения. У этой патологии такие симптомы:
Симптомы усиливаются при приближении месячных и утихают после них, что свидетельствует о том, что боль связана с женскими патологиями. По ощущениям отличить сердечный болевой синдром от боли при остеохондрозе сложно, особенно, если она возникает слева. Но если принять сердечные препараты, и дискомфорт проходит, то она была вызвана сердечным спазмом. Сердечная боль не зависит от движений человека, она может возникнуть при эмоциональном всплеске отрицательного характера или при тяжёлой нагрузке. Боль в груди при межрёберной невралгии возникает при простуде, переохлаждении или при длительном нахождении на сквозняке. Боль острая, мешает двигаться и дышать. При воздействии тепловых процедур она проходит. Может ли возникать мастопатия при грудном остеохондрозе? Да, это может быть неприятным осложнением. При остеохондрозе возникают проблемы в позвоночнике. И если у женщин возникает боль в молочных железах, это является симптомом того, что в процесс вовлечены нервные окончания, которые находятся в этой области. В результате нарушается кровообращение, возникает гормональный сбой, после чего может возникнуть мастопатия. Если остеохондроз отдает в грудь, болевой синдром можно снять при помощи медикаментозных противовоспалительных средств. К ним относятся Нурофен, Ибупрофен, Хондроксит. Они хорошо купируют боль и приносят облегчение. Больному следует принять горизонтальное положение и постараться успокоиться. Если необходимо, можно принять успокоительные препараты. В дальнейшем необходимо лечить не саму боль, а основное заболевание. Для укрепления мускулатуры в области груди полезно выполнять специальную гимнастику. Хорошо снимает мышечные спазмы массаж в области грудного отдела позвоночника. Массаж необходимо проводить регулярно, и выполнять его должен профессиональный мастер. Такие мероприятия действуют благоприятно на позвоночник, они снимают спазмы и улучшают кровообращение. Также при помощи массажа можно улучшить состояние ЦНС и всего организма. Хорошим эффектом обладает мануальная терапия. Опытный специалист может за несколько сеансов избавить пациента от хронических болей. В отличие от массажа, при мануальной терапии воздействие идёт не на мышцы, а на костные ткани и хрящ. Это делает мануальную терапию более эффективной. С успехом применяются физиотерапевтические методы избавления от боли в груди при остеохондрозе. Для этого применяют фонофорез, парафинотерапию, магнитотерапию, диадинамотерапию и другие. Какой метод лучше всего подходит пациенту, решает врач. При возникновении боли в груди нельзя применять тепловые процедуры до тех пор, пока не будет установлена причина. При некоторых заболеваниях тепло действует отрицательно, лучше применять лёд. Для успешной диагностики остеохондроза грудного отдела позвоночника есть много различных методов. Если после исследования клинической картины остаются сомнения, больного направляют на такие обследования:
Врач может назначить один из представленных методов или несколько в зависимости от тяжести симптомов. Чаще диагностика направлена на дифференциацию заболевания. Боль от остеохондроза может отдавать в молочную железу. Подобный симптом не следует оставлять без внимания. Надо обратиться к врачу и своевременно начать лечение. источник Боль в груди всегда очень настораживает. Первое, что приходит на ум, — инфаркт или раковая опухоль. Однако человеческий организм устроен сложно, сигнал не всегда поступает из нездорового органа. К примеру, боль в молочной железе при остеохондрозе грудного отдела позвоночника возникает довольно часто. Современное диагностическое оборудование позволяет поставить диагноз за несколько минут. Но даже если обследование развеяло страшные опасения, это не повод игнорировать своё состояние. Остеохондроз — тоже небезобидное заболевание. Недаром восточные целители называют позвоночник «древом жизни». Любые нарушения его работы скажутся на здоровье. Как возникает патология, и к каким последствиям может привести, а также может ли от остеохондроза заболеть молочная железа — ответы на эти вопросы можно узнать дальше. Грудной отдел позвоночника остеохондроз поражает реже, чем шейный или поясничный. Этому способствует само строение человеческого тела. Если использовать инженерную терминологию, ребра делают «конструкцию» более жесткой. Грудной отдел позвоночника не так подвижен, как шейный или поясничный. Позвонки не так нагружены, а значит, диски между ними меньше изнашиваются. Основной причиной грудного остеохондроза является сколиоз, то есть искривление позвоночника. Предпосылки к развитию недуга возникают еще в подростковом возрасте. У многих школьников старших классов при осмотре хирурги обнаруживают деформацию позвоночного столба. На этом этапе врач рекомендует особое внимание уделить укреплению мышц спины. Если не предпринимать никаких мер, небольшая деформация перейдет в серьезную патологию. Сколиоз частая, но не единственная причина остеохондроза. Заболевание вызывают:
Основные симптомы остеохондроза грудного отдела позвоночника:
Пациенты отмечают, что неприятные ощущения усиливаются по ночам. Тянущие и ноющие боли под левой лопаткой многие ошибочно принимают за начало изменений в работе сердца. От женщин врачам часто приходится слышать жалобы на то, что болит молочная железа. При пальпации ощущается болезненность у основания груди. Опытный специалист сразу обратит внимание на симптомы сколиоза: разницу в тонусе вертебральных мышц по обе стороны позвоночника. При остеохондрозе грудного отдела принято выделять два вертебральных типа: дорсалгия и дорсаго. Первый синдром проявляется у людей молодых, до 30 лет. Он характеризуется слабыми ноющими болями в области молочной железы и верхнем отделе позвоночника у женщин или в спине и груди у мужчин. Болезненность может сохраняться до нескольких недель. Для дорсаго характерна сильная боль, возникающая без видимой причины. Этот вертебральный синдром распространен у возрастных пациентов и людей, ведущие малоподвижный образ жизни. При визите к специалисту, человек жалуется на резкую боль, которая усиливается на вдохе. Она может отдавать под левую лопатку, в грудь и бока.
При кажущейся безобидности, это коварный недуг. Человек, болеющий остеохондрозом, рискует лишиться трудоспособности на длительное время. Более того, патологии позвоночника влекут за собой необратимые изменения в работе внутренних органов. Особенно пагубно влияет нарушение кровоснабжения грудного отдела на работу желудка и кишечника. Для мужчин болезнь чревата ранней импотенцией. На II–III стадии начинается образование остеофитов (костных разрастаний). Этот процесс носит название спондилез. На IV стадии заболевания может произойти смещение последней пары ребер. Грудной остеохондроз часто провоцирует развитие патологий других отделов позвоночника. Женщины обращаются к маммологу по поводу жжения в груди, ощущения дискомфорта. Многие даже не предполагают, что это остеохондроз, отдающий болями в молочной железе. Такие симптомы свойственны для клинической картины данного недуга, поскольку обе области объединены межреберными нервными волокнами. Если с одной стороны происходит защемление, импульс может передаваться на противоположный участок.
Для пациентов с диагнозом остеохондроз характерно нарушение подвижности, деформации позвоночного столба и грудной клетки. При выраженном корешковом синдроме возникает внезапная мышечная слабость. Присутствие данных симптомов является поводом для обращения к неврологу. Однако недостаточно подтвердить диагноз остеохондроз, необходимо еще исключить развитие опасных для женского здоровья недугов. Визуальный осмотр молочной железы можно провести самостоятельно. Насторожить должны такие симптомы, как:
источник |
















 Остеохондроз грудного отдела действительно сложно поддается диагностике, особенно на начальном этапе развития. Болевые ощущения, периодически возникающие в различных частях тела, никак не ассоциируются с заболеванием позвоночника. Пациенты считают, что болит желудок, сердце или молочная железа. Обращаются для обследования к профильному специалисту, но он не находит никаких патологий.
Остеохондроз грудного отдела действительно сложно поддается диагностике, особенно на начальном этапе развития. Болевые ощущения, периодически возникающие в различных частях тела, никак не ассоциируются с заболеванием позвоночника. Пациенты считают, что болит желудок, сердце или молочная железа. Обращаются для обследования к профильному специалисту, но он не находит никаких патологий. Как уже было сказано ранее, симптоматика остеохондроза разнообразна. Это затрудняет постановку диагноза. Необходимо пройти комплексное обследование, чтобы исключить иные причины возникновения болей. Женщинам непременно нужно посетить маммолога и провести МРТ молочной железы. При болях в груди или под лопаткой, кардиолог назначит УЗИ, электрокардиограмму. Потребуется сдать общий анализ крови и «биохимию». Врач невролог, который занимается лечением остеохондроза, попросит сделать рентгеновский снимок, чтобы определить стадию развития заболевания и место локализации.
Как уже было сказано ранее, симптоматика остеохондроза разнообразна. Это затрудняет постановку диагноза. Необходимо пройти комплексное обследование, чтобы исключить иные причины возникновения болей. Женщинам непременно нужно посетить маммолога и провести МРТ молочной железы. При болях в груди или под лопаткой, кардиолог назначит УЗИ, электрокардиограмму. Потребуется сдать общий анализ крови и «биохимию». Врач невролог, который занимается лечением остеохондроза, попросит сделать рентгеновский снимок, чтобы определить стадию развития заболевания и место локализации. Боли, возникающие при остеохондрозе, отличаются от тех, которые сопровождают патологии молочной железы. Они имеют определенные черты, такие как:
Боли, возникающие при остеохондрозе, отличаются от тех, которые сопровождают патологии молочной железы. Они имеют определенные черты, такие как: