Оставьте комментарий 2,261
Если врач подозревает у больного развитие новообразования в почках, он выбирает методы, способные обнаружить кисту или другое новообразование. Кисты почек встречаются у 75% людей, поэтому нужно знать, какие существуют диагностические методы, способные идентифицировать болезнь. Рассмотрим лабораторные и инструментальные способы, какую информацию они дают и в чем их основная суть.
Киста почки — доброкачественное новообразование, которое располагается на тканях органа, имеет округлую форму, заполненную жидкостью. Болезнь развивается на протяжении жизнедеятельности человека или же бывает врожденной. Выделяют и врожденное заболевание органа, при котором ткани поражены такими новообразованиями в большом количестве. Чтобы начать правильное лечение, доктор отправляет пациента на диагностическое исследование, которое дает подробную информацию о недуге, на основании которой назначается терапия.
Этот вид диагностирования кисты почки проводится в кабинете врача. Это перкуссия или пальпация органа для постановки предварительного диагноза. Но эта методика лишь дает возможность предположить о развитии недуга, однако опытный врач сможет много прояснить при таком осмотре. Кисты почки при пальпации обнаруживаются в том случае, когда их размер достигает 100 мм и больше. Если у больного большой лишний вес, такая методика не принесет результатов.
Чтобы обнаружить болезнь, пациенту показано сдать анализы крови и мочи. Если киста почки не беспокоит человека, никак не влияет на его жизнедеятельность, анализ мочи может и не показать отклонений и показатели будут в норме. Но при воспалительных процессах, которые развиваются при сдавливании новообразованием почечных каналов, в крови видно будет увеличение уровня лейкоцитов и эритроцитов. Если же киста почки беспокоит человека, болезнь протекает с осложнениями, анализы крови и мочи покажут сильные изменения в показателях. Если в моче видны частички крови и гноя, значит, киста травмирована или разорвалась, что требует срочной медицинской помощи.
Диагностирование кисты почки сначала проводят с помощью ультразвукового исследования. Метод неинвазивный, не приносит боли и дискомфорта пациенту и не требует специальной подготовки. При сканировании на человека воздействуют ультразвуковые волны, которые попадают на исследуемый орган, отражаются и выдают на экране монитора четкое изображение.
Ультразвуковые показатели развития кисты в почках такие: круглое и выпуклое четко очерченное новообразование на тканях органа; внутри опухоли нет никаких стенок и перегородок, уплотнений и кальцинатов. Если у врача возникли сомнения по поводу постановки диагноза «кисты почки», он направляет пациента на более точные и информативные способы диагностики, чем УЗИ почек. Это компьютерная и магнитно-резонансная томография.

- новообразование ровной округлой и правильной формы, без разветвлений, с четкими границами очертания;
- опухоль имеет однородное содержимое, при этом плотность не превышает 20 HU;
- применяемый контраст не накапливается на кисте.
Негативными результатами при диагностировании кисты на почке являются:
- кальцинатные отложения на тканях опухоли;
- опухоль значительно уплотненная;
- внутри кисты визуализируются септы;
- септы уплотнены;
- новообразование имеет много перегородок.
Во время проведения компьютерной томографии органа применяется контрастная жидкость, которую вводят вовнутрь организма. Когда контраст распределится на почках, увеличивается плотность паренхимы почки, а плотность кисты остается прежней. О том, что новообразование не злокачественное, свидетельствуют четкие контуры и границы кисты, а стенки утонченные. Но когда контрастное вещество накапливается в кисте, значит ее плотность высока, такой признак должен насторожить врача, при этом назначается дополнительное проведение исследований.
При магнитно-резонансной томографии в процессе исследования на пациента воздействуют магнитные поля специального аппарата — томографа. При этом изображение может показать в формате 3D и визуализируется на мониторе компьютера. Исследование не имеет противопоказаний, поэтому его проводят в основном всем категориям пациентов. Подготовительные процедуры заключаются в очищении кишечника и соблюдении диеты, которая исключает продукты, вызывающие брожение и развитие метеоризма. Показано пациентам, у которых подозрение на наличие в почках новообразований, при этом этиология их неизвестна.
МРТ дает ту же информацию, что и компьютерная томография, отличие только в том, что при компьютерной томографии на человека воздействует радиационное облучение, которое в определенных случаях противопоказано. При МРТ используются свойства магнитных полей, которые никак не влияют на человека и не могут изменять функционирование организма. При МРТ лучше визуализируются перегородки, места уплотнений и увеличение плотности, а вот накопление кальцинатов в полости кисты видно хуже, чем при КТ.
Пункция кист почек проводится квалифицированным врачом, при этом соблюдаются все правила антисептической обработки тканей, которые подлежат резекции. Во время операции одновременно проводится УЗИ-диагностика. Пункция кист почек осуществляется под местным наркозом, больного укладывают в том положении, при котором удобно проводить диагностирование. С помощью ультразвукового исследования врач определяет место прокола, при этом учитывая места прохождения кровеносных сосудов, так как при их повреждении развивается кровотечение и осложнение.
Далее скальпелем делают прокол тканей и раздвигают мышцы и кожу специальными зажимами. Пункционной иглой врач делает пункцию, при этом процесс операции можно наблюдать на экране монитора. После всех манипуляций проводится аспирация содержимого опухоли для дальнейшего исследования и определения ее этиологии. Когда врач сомневается в том, что операцию проводить безопасно, сначала проводят кистографию, оценивают ее и потом принимают адекватное решение.
Такой тип диагностики проводится только в крайних случаях, так как после него у пациентов часто развиваются осложнения и ухудшение состояния.
Благодаря внутривенной пиелографии у пациента обнаруживают патологии почек, мочеточников, мочевого пузыря. На тканях этих органов можно увидеть новообразования, сужения и другие аномалии. Перед процедурой больному по назначению врача нужно сдать анализ крови для того, чтобы понять, как функционируют почки. За сутки до внутривенной пиелографии кист почек нужно очистить кишечник от каловых масс, а в день проведения исследования не разрешено ничего есть и пить.
Длительность процедуры зависит от сложности болезни и занимает в среднем 30−40 минут. Для получения четких снимков делают внутривенную инъекцию контрастирующего вещества, после чего врач делает серию снимков брюшной полости. Затем врач оценивает полученные результаты, которые подтверждают или опровергают диагноз «кисты почки».
Нефросцинтиграфия кист почек представляет собой радиоизотопное исследование, которое покажет доктору месторасположение, размеры, форму почек, локализацию развития новообразования и его поведение. Чтобы провести диагностику, не нужно специально подготавливаться, а в процессе процедуры врач дает пациенту выпить специальную жидкость, потом нужно опорожниться. Далее внутривенно вводится радиоактивное средство, после чего врач наблюдает на мониторе процесс функционирования почек, кровообращение и поведение кисты. Потом делаются поочередные снимки и сканирование органа.
Как видим, существует много способов диагностики кисты на почках. Если человека беспокоят характерные симптомы, чувствуется боль в поперечном отделе, нужно немедленно обращаться в больницу. Важно своевременно диагностировать болезнь, чтобы предотвратить развитие осложнений и ухудшение состояния. Когда опухоль не беспокоит больного, врачи посоветуют наблюдать за ней, а при развитии неудобств и дискомфорта новообразование показано удалить.
источник
Часто, обращаясь к врачу с жалобами на боли, пациент получает направление на КТ. Чтобы эта аббревиатура не пугала, давайте разберёмся, что это за метод, на чём он основан и как работает, как делают КТ, как делают КТ с контрастом и без него, зачем вообще нужен контраст, как правильно подготовиться к исследованию. Особое внимание уделим проведению КТ почек с контрастированием.
КТ (компьютерная томография) – это современный метод исследования тела человека. Компьютерную томографию проводят на специальных приборах – томографах. Пациента помещают внутрь аппарата и послойно сканируют его тело.
Как метод КТ была предложена в 1927 году британских инженером-электриком Голдфри Хаунсфилдом и южноафриканским физиком Алланом Кормаком для послойного исследования предмета без необходимости разрушать его. За эту работу они были удостоены Нобелевской премии в области медицины.
Принцип действия метода основан на воздействии ослабленные рентгеновских лучей на тело человека. Прибор детектируют разницу между испущенным прибором излучением и излучением, вышедшим из организма. Часть его поглощается. Чем плотнее ткань организма, тем большую дозу излучения она поглощает. После обработки компьютер показывает трёхмерное изображение исследуемой части тела пациента.
Лечащий врач изучает изображение, что показывает КТ, и ясно видит наличие или отсутствие уплотнений в органе. Каждое такое уплотнение является опухолью.
Сегодня большинство медицинских центров оснащены томографами. Томография бывает следующих видов:
- спиральная компьютерная томография. Такие томографы используются с 1988 года. Их принцип работы основан на одновременном выполнении двух процессов: рентгеновская трубка генерирует излучение и непрерывно вращается вокруг тела пациента, в то же время стол, на котором он лежит, постепенно продвигает вдоль трубки;
- многослойная компьютерная томография (МСКТ). Такой вид томографии начали применять в медицине с 1992 года. По сути это многоспиральный томограф: если в спиральной томографии используется 1 источник излучения и 1 детектор, то в МСКТ детекторов может быть до 640. Такая технология позволяет наблюдать за работой сердца и внутренних органов в режиме реального времени и сократить время сканирования;
- КТ с двумя источниками излучения. Применяется в медицине с 2005 года. По своей сути это продолжение МСКТ. Такой прибор позволяет наблюдать за теми частями организма, которые находятся в постоянном движении, и скорость их движения велика. Например, так наблюдают за состоянием сердца и его клапанов.
Среди неоспоримых достоинств КТ можно выделить безболезненность проведения исследования и быстрое получение результата лечащим врачом. Помимо этих двух, к ним можно отнести:
- наглядные легко интерпретируемые снимки;
- чёткое выделение патологических мест на снимках;
- неинвазивность метода – пациент в сознании во время исследования, нет дополнительной нагрузки на сердце от введённого наркоза, нет необходимости восстанавливаться после;
- сканирование занимает относительно немного времени (от 20 до 40 минут);
- снимки можно распечатать и описать сразу же после сканирования;
- наличие металлических предметов в теле пациента не является абсолютным противопоказанием (как при МРТ), однако, об этом необходимо сообщить врачу, чтобы возникло проблем при расшифровке снимков.
Недостатки у КТ тоже есть, в некоторых случаях они достаточно серьёзные, чтобы обдумать возможность о применении альтернативного метода исследования (например, МРТ или УЗИ) или отложить процедуру. К ним относятся:
- применение рентгеновского излучения;
- необходимость введения контраста и связанные с этим противопоказания;
- нежелательно проведения сканирования детей в возрасте до 14 – 18, так как до этого возраста организм наиболее восприимчив к излучению;
- особые требования к помещению, где находится прибор – не должно быть дополнительных источников излучения, которые могли бы мешать работе прибора;
- высокие требования к квалификации врачей и инженеров, работающих с томографом;
- качество и детализация изображения меньше, чем у МРТ.
Для улучшения качества получаемого изображения на снимке часто в организм пациента вводят контрастное вещество. Настоятельно рекомендуют применять контраст при исследовании таких паренхиматозных (то есть органов, не полых внутри, как лёгкие), как печень, почки головной мозг. После болюсного (сравнительно большого объёма лекарственного препарата, вводимого внутривенно) введения контраста в организм снимки получаются более детальными.
В качестве контраста сегодня чаще всего используют неионные йодосодержащие препараты. Такие препараты быстро распространяются по организму, йод повышает контрастность получаемого изображения.
Как поводят ввод препарата? Препарат вводят в тот период, когда выполняет КТ. Пациент лежит на кушетке, которая заезжает в аппарат. В вену предварительно вводится катетер, по которому вводят контраст, как правило, со скоростью 2 – 7 мл/с.
Кроме внутривенного, возможны и другие пути введения в организм пациента контрастного вещества:
- пероральный – для улучшения изображений КТ органов брюшной полости и малого таза;
- ректальный – для более детального исследования толстого кишечника;
- вдыхание газа – для изучения состояния лёгких и головного мозга. Этот метод введения контрастного вещества не получил широкого распространения.
Для исследования состояния кровеносных сосудов, почек, печени, головного мозга и спинного контраст вводят только внутривенно. Во время проведения сканирования врач контролирует процесс введения контрастного вещества.
Чаще всего пациентов пугает именно процесс введения контраста, непредсказуемая реакция организма на него. Бывают ситуации, в которых введение контраста пациенту противопоказано, о них мы поговорим ниже. Как правило, если врач настаивает на введении контраста, то КТ без контраста будет малоинформативным.
Особенно актуально введение контраста при исследовании почек. На снимках будут чётко видны границы органа, сосудистые сеточки и новообразования, если они есть.
КТ почек без контраста можно сделать, если у пациента есть противопоказания именно к введению препарата.
Решение о назначении КТ почек должен принимать врач. Как правило, это исследование назначается при необходимости подтвердить или опровергнуть у пациента следующие патологии и диагнозы:
- травма внутренних органов вследствие сильного удара;
- нарушение работы почек из-за инфекционного заболевания;
- камни в почках;
- киста почки;
- подозрение на опухоль;
- врождённые и приобретённые аномалии в строении мочевыделительной системы;
- гидронефроз;
- контроль за состояние органа после инфаркта почки.
Большинство описанных выше состояний не поддаются мануальной диагностике, по результатам анализов крови и мочи можно только предположить, что почки работают неправильно. А точную причину сбоя работы органа показывает КТ.
Так как КТ – это метод исследования, основанный на воздействии вредного рентгеновского излучения на организм человека, у него есть связанных с этим противопоказания. Контраст, вводимый во время выполнения сканирования, — это медицинский препарат, у которого тоже есть свои противопоказания. Итак, что будет служить противопоказание для КТ с контрастом:
- беременность любого срока и период кормления грудью;
- детский возраст до 2 лет;
- психические расстройства (клаустрофобия) и неадекватное поведение пациента;
- заболевания щитовидной железы;
- сахарный диабет;
- почечная недостаточность;
- сердечная недостаточность;
- бронхиальная астма;
- печёночная недостаточность;
- вес пациента более 120 -130 кг (такой человек просто не поместится в современном томографе);
- наличие в организме пациента кардиостимулятора, металлических спиц в костях;
- гипс на теле пациента (затрудняет исследование, на снимках появляются затемнения или блики, не связанные с проблемами самого организма);
- отсутствие сознания у пациента или его тяжёлое состояние (только в тех случаях, когда спасти пациента без КТ затруднительно);
- индивидуальная непереносимость компонентов препарата контраста и аллергия на йод.
Часто делать КТ нельзя, потому что есть риск получить слишком высокую дозу излучения. Но в случаях, требующих контроля за состоянием пациента и наблюдением за ним в динамике, врач назначает делать КТ столько раз, сколько необходимо.
Перед КТ почек и мочевыводящих путей необходима определённая подготовка. Перед введением контраста пациент должен пройти комплексное обследование у врача, чтобы снизить к минимуму риск возникновения осложнений после процедуры. За несколько дней до сканирования делается биохимический анализ крови.
Накануне исследования следует воздержаться от продуктов, которые вызывают брожение и, следовательно, газообразование в кишечнике, и алкоголь. К газообразующим продуктам относятся:
- чёрный и свежий хлеб, сдобные булочки;
- свежие овощи и фрукты, зелень (капуста, щавель, шпинат);
- бобовые культуры (фасоль, чечевица, горох,);
- молочные продукты, кефир;
- сладости (конфеты, шоколад, сладкая газировка);
- минеральная вода с газом.
Минимум за 6 часов до исследования есть и пить запрещается. Непосредственно перед самой процедурой с пациентом поговорит врач, выполняющий исследование. Он расспросит его о проведённой подготовке, соберёт необходимый анамнез и ознакомится с результатами анализов. В случае, если нет противопоказаний, врач допустит пациента до сканирования.
Подготовка к КТ почек без или с контрастом важна, потому что без неё невозможно получить объективные данные о состоянии организма. Тогда врач сможет чётко увидеть наличие или отсутствие камней в почках, состояние лоханок почек, мочеточников.
Сразу после процедуры все ограничения снимаются, пациент может вернуться к своей обычной жизни. Как показано выше, подготовка к проведению КТ почек с контрастным веществом не доставит пациенту значительных неудобств.
Пациент приходит в кабинет КТ диагностики, выполнив предварительную подготовку. Как правило, такой кабинет находится в подвальном помещении клиники, где есть возможность защитить томограф от всех излучающих устройств, которые могут привести к появлению помех на снимках.
Там он раздевается и получает свободный больничный халат, снимает все украшения. Затем приходит врач и опрашивает пациента о возможных противопоказаниях к проведению КТ и вводу контраста, даёт подписать информированное согласие на проведение процедуры. В этом документе указаны все риски, с которыми может столкнуться пациент.
Потом медсестра вводит в вену пациента катетер, через который начинает поступать физраствор. Его кладут на кушетку, которая заезжает в томограф.
Когда прибор начинает работать, а вену пациента вместе с физраствором вводят контраст. Он достигает почек примерно через 25 – 30 секунд и продолжает поступать в течение всего сканирования, которое длится до 30 минут в среднем.
Затем кушетку выдвигают из томографа, у пациента вытаскивают катетер из вены. Он одевается и ждёт снимков и их описание в коридоре. Обычно уже через 10 – 15 минут он их получает.
Как видно из описанного выше, сама процедура не сложная для пациента и безболезненная. Основной момент в подготовке – это психологический настрой. Нужно быть готовым провести полчаса в замкнутом пространстве. Во время работы томографа пациент может испытывать дискомфорт.
Современные приборы оборудованы экстренными кнопками. Если пациент нажмёт на неё, исследование мгновенно прекратится. Но ею пользуются не так часто, потому что деньги за невыполненную процедуру не возвращают. Это мотивирует пациентов немного потерпеть неудобства ради результата.
Мы собрали для вас несколько отзывов пациентов, которые сделали КТ почек.
Екатерина, 35 лет, Екатеринбург:
Я делала КТ почек с контрастом в 2015 году. Ну, что я могу рассказать об этом? Процедура проводится на пустой желудок, попросили предоставить результаты анализа крови, без него сканирование делать не будут. Само сканирование безболезненное, особо неприятных моментов нет.
При проведении КТ почек смотрят все органы брюшной полости и забрюшинного пространства. Снимки нам записали на диск вместе с описанием. Заплатили за всё 8 000. Дорого, конечно, зато получили детальный отчёт о своём здоровье.
Ничего страшного и сильно вредного в процедуре нет. Лучше быстро сделать, чем долго и мучительно выяснять в чём причина болей.
Я долго откладывала КТ, хотя у меня было направление от врача, из-за высокой стоимости сканирования. Мне и сейчас иногда кажется, что можно было бы обойтись одним УЗИ.
Делать КТ мне было скорее забавно, чем страшно. Это такой своеобразный аттракцион для больных, этакое больничное развлечение. Зато теперь я твёрдо уверена, Что на МРТ не пойду, только КТ.
источник
КТ – «золотой стандарт» визуализации злокачественных новообразований почек. При помощи КТ можно достоверно дифференцировать опухоль почки и различные виды почечных кист. Обязательным условием для достоверной диагностики опухолей является внутривенное контрастирование (КТ с контрастным усилением), при помощи которого можно четко визуализировать солидную, мягкотканную часть образования. В экскреторную фазу можно оценить, насколько опухоль деформирует чашечно-лоханочный комплекс и затрудняет отток мочи.
КАК ПОДГОТОВИТЬСЯ К КТ ПОЧЕК С КОНТРАСТОМ?
Чтобы томография почек не принесла вреда, перед исследование необходимо исследовать кровь с целью оценки выделительной функции. В биохимическом анализе крови имеют значение показатели креатинина (не более 110 мкмоль/л) и мочевины (не более 9 ммоль/л), а также скорость клубочковой фильтрации. Превышение данных показателей говорит о нарушении функции почек и является фактором, в значительной степени увеличивающим вероятность возникновения побочных эффектов йодсодержащих контрастных веществ. Необходимо также убедиться, что вы не страдаете патологией щитовидной железы, сопровождающейся ее повышенной функцией (гипертиреоз, тиреотоксикоз).
За двое суток перед исследованием необходимо придерживаться диеты, исключающей мясные продукты, особенно из жирных сортов мяса, газообразующие продукты – бобовые, капусту и др. В день исследования допустим легкий завтрак. Непосредственно перед исследованием лучше не принимать пищу в течение 2-3 часов. Все это нужно для того, чтобы снизить количество артефактов от кишечного содержимого, газа. После исследования необходимо пить как можно больше жидкости, т.к. контрастные контрасты выводятся почками, и употребление большого количества воды помогает быстрее «вымыть» их из организма.
С собой нужно взять всю информацию касательно своего заболевания, в т. ч. результаты предыдущих исследований (МРТ, УЗИ и т.п.), а также амбулаторную карту и другие медицинские документы. Не забудьте результаты анализов крови на креатинин и мочевину.
ЧТО ПРОИСХОДИТ ВО ВРЕМЯ КТ ПОЧЕК С КОНТРАСТОМ?
Пациент ложится на стол томографа. Затем в вену локтевого сгиба вводится катетер и фиксируется при помощи пластыря. К катетеру через тонкую пластиковую трубку подключается специальный аппарат – автоматический инжектор, в колбу которого заливается контрастный препарат.
Сканирование начинается с нативной фазы, при которой не вводится контраст. После этого лаборант подает сигнал на инжектор и он начинает введение контраста, практически одновременно начинается второе сканирование, при котором происходит заполнение контрастированной кровью артерий, артериол и капиллярного сосудистого русла. Это фаза называется артериально-паренхиматозной, т. к. контрастируются не только артерии, но и паренхиматозные органы, а также стенка полых органов. В портально-венозную фазу происходит усиление портальной вены, а также других крупных вен. И, наконец, в отсроченную фазу контрастом заполняется чашечно-лоханочный комплекс почек и мочеточники, а также мочевой пузырь – появляется возможность оценить степень деформации полостей почек опухолью.
КАК ВЫГЛЯДИТ РАК ПОЧКИ НА КТ С КОНТРАСТОМ?
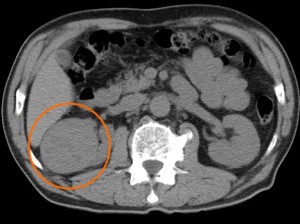
Рак почки (гипернефрома, светлоклеточный рак) можно определить как узел с неровными краями, имеющий неоднородную структуру с множественными участками распада, некроза, мягкотканным и жидкостным компонентом в структуре, представленным в различных пропорциях. Кроме того, в структуре опухолевого узла – не во всех случаях, но часто – выявляются обызвествления и кровоизлияния. Размеры узла могут быть самыми разными – от нескольких мм до 10 см (и больше). Маленькие узлы зачастую не видны на КТ без контраста и проявляют себя только некоторым выбуханием контура органа – они часто пропускаются при беглом просмотре изображений (вот почему Второе мнение врача может быть полезным).
Типичный вид рака почки в нативную (до контрастирования) фазу. Хорошо заметен паренхиматозный узел в правой почке (в круге). Даже без усиления можно разглядеть его неоднородную структуру – с преобладанием мягкотканного компонента, а также с наличием менее плотных участков и включений кальция (красная стрелка).
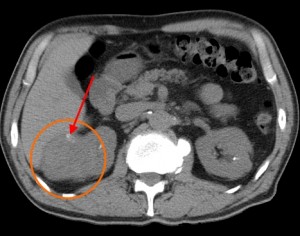
В артериальную фазу становится хорошо различимой неоднородная структура опухоли, т. к. солидная ее часть (активная часть опухоли, хорошо снабженная сосудами) интенсивно усиливается и становится гиперденсной, а кистозная часть никак не накапливает контраст и остается той же плотности, что и в нативную фазу. В венозную фазу опухоль задерживает контраст интенсивнее, чем почечная паренхима, вследствие чего выглядит более гиперденсной, более плотной. В отсроченную фазу уже через 10 минут после начала введения типичный рак не накапливает контраст, зато хорошо становится видна чашечно-лоханочная система – появляется возможность оценить ее контуры на предмет прорастания новообразования внутрь.
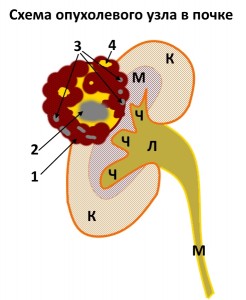
Схема, иллюстрирующая структуру рака почки. На нем указаны все основные элементы, составляющее типичное злокачественное новообразование. Цифрой 1 отмечена мягкотканная основа новообразования – активные раковые клетки, т. н. строма гипернефромы. 2 – кровоизлияния. 3 – кальцинаты в утолщенной, патологически измененной стенке и строме. 4 – кистозный компонент (жидкость). К – корковое вещество, М – мозговое вещество, Ч – чашечки, Л – лоханка, М – мочеточник (в данном случае – лоханочный сегмент). Образование также можно обозначить как киста 4-й категории по Bosniak (см. ниже).
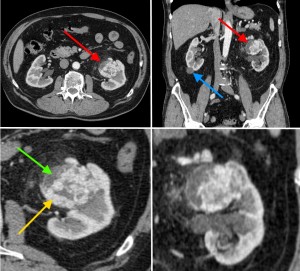
КТ-признаки рака (гипернефромы) почки в артериально-паренхиматозную фазу контрастирования. На изображениях в верхнем ряду стрелкой красного цвета отмечено новообразование в виде узла с неоднородной структурой, синей стрелкой – простая киста в области нижнего полюса справа. В нижнем ряду желтой стрелкой выделен мягкотканный компонент, накапливающий контраст и интенсивно усиливающийся. Зеленой стрелкой – кистозный компонент.
Очень важно при КТ оценить характер роста опухолевого узла и наличие метастазов. Наиболее неблагоприятный – инфильтративный тип роста, когда опухоль разрушает окружающие органы, прорастая в них – нарастают симптомы интоксикации, лечение при этом длится столько, сколько живет пациент – оно лишь паллиативное. Чаще всего опухоль левой почки прорастает в почечную фасцию (т. н. фасцию Героты) – переднюю или заднюю, в зависимости от своей локализации, в селезенку, в хвост поджелудочной железы, в надпочечник, в селезеночную вену, в почечную вену. Опухоль правой почки может прорастать также в нижнюю полую вену. Наличие инвазии – крайне неблагоприятный признак, при выявлении которого выставляется 4-я стадия по TNM (международной классификации опухолей), а новообразование считается неоперабельным.
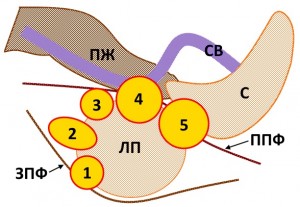
Наиболее часто встречающиеся варианты прорастания (инвазии) гипернефромы левой почки. ПЖ – хвост поджелудочной железы, СВ – селезеночная вена, ЛП – левая почка, ППФ – передняя ренальная фасция, ЗПФ – задняя фасция. Цифрой 1 отмечена опухоль, прорастаяющая в заднюю фасцию Героты (почечной фасции), 2 – с инвазией паранефральной клетчатки, 3 – с инвазией передней фасции Героты, 4 – с инвазией хвоста поджелудочной железы, селезеночной вены, передней почечной фасции, 5 – с прорастанием в селезенку, переднюю почечную фасцию.
Варианты прорастания (инвазии) гипернефромы правой почки. П – печень, НПВ – нижняя полая вена, ПВ – почечная вена, ПП – правая почка, ЗПФ – задняя ренальная фасция, ППФ – передняя ренальная фасция. 1 – опухоль с прорастанием в заднюю почечную фасцию, 2 – в паранефральную клетчатку, 3 – в переднюю почечную фасцию и в печень, 4 – в нижнюю полую вену (при этом в вене может быть обнаружен газ), 5 – в почечную вену.
Метастазировать рак почки, даже после удаления, может в легкие – это самый распространенный путь. Прогноз при этом неблагоприятный. В легких метастазы таких опухолей выглядит типично – это различного размера (от 0,5 до 3 см в поперечнике) солидные узлы, расположенные диффузно в паренхиме легочной ткани. Метастазирование опухоли происходит следующим образом: прорастая венозные сосуды, клетки опухоли – т. н. опухолевые эмболы – попадают в почечную вену, затем в нижнюю полую вену, из нее – в сердце (в правое предсердие), в легочный ствол, легочные артерии все меньшего калибра и, наконец, оседают в сосудах, диаметр которых меньше либо равен их размеру. Там они «прорастают», образуя вторичный опухолевый узел. Кроме того, гипернефрома часто дает метастазы в кости: позвонки, ребра, подвздошные кости, копчик. Они имеют литический характер – растут, разрушая костную ткань. Также может быть выявлен рак почки с метастазами в лимфатические узлы в ренальных воротах, в паранефральной клетчатке, по ходу брюшного отдела аорты – прогноз при этом весьма серьезный, но само по себе выявление патологически измененных лимфоузлов не является противопоказанием к операции.
Буквой «М» на изображении отмечены метастазы рака почки в легкие, прогноз при выявлении которых неблагоприятен. Это типичные гематогенные вторичные опухолевые узлы, диффузно расположенные в легочной паренхиме, с тенденцией к увеличению количества и размеров в базальных отделах. Буквами отмечены также основные анатомические структуры: С – полость сердца, А – аорта, Т – трахея, БТ – бифуркация (разделение на бронхи) трахеи, ПБ и ЛБ – правый и левый бронх соответственно, ВПВ – верхняя полая вена.
ПОЧЕЧНЫЕ КИСТЫ НА КТ: КИСТА ИЛИ РАК?
Очень часто при компьютерной томографии выявляются образования кистозного характера – в этом случае возникает вопрос – как отличить простую кисту почки, содержащую только жидкость, от рака? Может ли киста почки перерасти в рак со временем? Здесь может помочь только констрастирование. Для дифференциального диагноза простой неосложненной кисты и потенциально злокачественных кист разработана классификация Bosniak (1986 г), иллюстрация к ней представлена ниже.
1 класс по Босняку (Bosniak) – простая, не осложненная киста с ровными, тонкими стенками, заполненная содержимым низкой плотности, приблизительно +10…+15 единиц по шкале Хаунсфилда. Форма такой кисты правильная, приближенная к шару, наиболее часто встречающийся размер – от 0,3 до 5,0 см. Самое основное – такая киста не усиливается при контрастировании. Процент малигнизации крайне низок. Обычно такие кисты не требуют динамического наблюдения.
2 класс по Босняку (Bosniak) – минимально осложненная киста. Обнаруживаются либо перегородки, либо кальцинаты в стенке. Не накапливают контраст. Процент малигнизации невысок. Такие кисты нуждаются в наблюдении посредством УЗИ (обычно каждые полгода – год) на предмет изменения размеров.
3 класс по Босняку (Bosniak) – киста с тенденцией к озлокачествлению. Может содержать кровь, перегородки с отложениями кальция, участки утолщения стенки. Могут накапливать контраст на ограниченном участке. Подобные кисты рекомендовано удалять хирургическим путем при отсутствии противопоказаний.
4 класс по Босняку (Bosniak) – киста имеет явно выраженный мягкотканный компонент в структуре, неровные края, бугристые контуры, и, что самое основное, интенсивно усиливается в артериально-паренхиматозную фазу. При выявлении подобных кист диагноз «опухоль почки» не оставляет сомнений, прогноз весьма серьезный. Рекомендуется оперативное вмешательство – при отсутствии противопоказаний.
КОГДА НУЖНО ДЕЛАТЬ КТ ПОЧЕК?
Во всех случаях, когда есть подозрительные симптомы, необходимо как можно скорее пройти рентгеновское томографическое диагностическое исследование:
1) В моче внезапно появилась кровь. Кровь в моче может быть не только признаком прогностически неблагоприятного рака лоханки почки, но и опухолей других органов системы мочевыделения (мочевого пузыря, предстательной железы), а также признаком мочекаменной болезни или гломерулонефрита.
2) Появились боли в пояснице справа или слева. Кроме гипернефромы данные изменения могут быть также признаком пиелонефрита –воспалительного заболевания почек чаще всего инфекционной природы, или даже пионефроза – гнойного расплавления органа.
3) При ультразвуковом исследовании нашли образование, подозрительное на гипернефрому. Обычно симптомы рака почки и у мужчин, и у женщин хорошо выявляются при УЗИ, особенно при допплерографии. Однако врач, проводящий УЗИ, всегда направляет «подозрительных» пациентов на КТ с целью подвердить или опровергнуть диагноз рак почки. Также КТ позволяет установить поражение лимфатических узлов, ближайших органов, а также метастазы в отдаленные органы (легкие и кости).
ДИАГНОСТИКА РАК ПОЧКИ НА РАННЕЙ СТАДИИ — ВОЗМОЖНОСТИ КТ
При компьютерной томографии может быть замечен очаг в почке от 0,3 см, если он имеет отличную от почечной паренхимы плотность. Конечно, такие очаги не всегда правильно интерпретируются рентгенологом, многие из них вовсе остаются без внимания либо описываются как «кисты», особенно если нет онконастороженности. После лечения путем резекции (после удаления части почки вместе с раковой опухолью) прогноз может быть весьма оптимистичным – функция органа страдает минимально, по отзывам многих пациентов, удается сохранить достаточное качество жизни. Диагностика рака почки 1-4 стадии по TNM при компьютерной томографии также не вызывает проблем.
ВТОРОЕ МНЕНИЕ ПО КТ ПОЧЕК ПРИ РАКЕ
В некоторых случаях диагностика рака почки может вызывать разночтения. Так, диагностика «малых» форм опухолей может быть затруднительна. Это также касается кист с незначительно выраженным утолщением стенки. Возникает вопрос – к какой категории по Bosniak их отнести? Если ко второй, есть риск ошибиться – через полгода-год у пациента опухолевый узел может существенно вырасти, и он станет неоперабельным. Если к четвертой – имеется риск удалить относительно здоровый участок почки и снизить качество жизни пациента. В некоторых случаях неопытный рентгенолог может вовсе пропустить рак почки.
Здесь очень большую роль может сыграть мнение опытного специалиста, и повторный анализ исследования опытным доктором позволит исправить ошибки коллег. Поэтому, если вам поставили диагноз рак почки, не спешите отчаиваться, а постарайтесь найти специалиста, который сможет квалифицированно расшифровать результаты КТ. В результате вы получите Второе мнение по КТ — подробное квалифицированное описание снимков, выполненное опытным радиологом, который хорошо разбирается в онкологии. Получить такое Второе мнение по КТ можно в Национальной телерадиологической сети — этот сервис удаленных консультаций врачей оказывает круглосуточную поддержку пациентам в сложных диагностических случаях.
Василий Вишняков, врач-радиолог
источник
Магнитно-резонансную и компьютерную томографию относят к высокотехнологичным, дорогостоящим исследовательским методам. Только лечащий врач может правильно подобрать метод исследования почек, учитывая цель проводимой диагностики, и решить, что лучше подойдет в конкретной ситуации: КТ или МРТ. Рассмотрим более детально, в каких случаях нужно проходить КТ, а когда необходимо провести МРТ почек.
Входящие в состав мочеполовой системы почки являются парным органом и выполняют следующие функции:
- выделительная;
- концентрационная;
- кроветворящая;
- метаболическая;
- эндокринная;
- ионорегулирующая;
- осморегулирующая.
Почки выводят из организма вредные и токсичные вещества (например многие лекарства или алкоголь), избыток органических и неорганических соединений, принимают участие в обмене углеводов и белков, в образовании биологически активных веществ: ренина, эритропоэтина, которые регулируют кровяное давление и скорость образования эритроцитов.
Основным отличием в проведении сканирования (компьютерного и магнитно-резонансного) является принцип действия используемых томографов:
- При проведении магнитно-резонансной томографии применяются свойства магнитного поля и радиочастотных импульсов. При этом получаются 3D изображения исследуемого органа, которые показывают наличие патологии и ее локализацию.
- Компьютерная томография проводится благодаря сочетанию принципа диагностики лучевого типа (рентгеновское излучение) с современными компьютерными технологиями. В результате получают послойное изображение органа во множестве срезов.
КТ и МРТ используют для диагностики патологий почек, надпочечников, сосудов этих парных органов, для определения наличия новообразований. Они считаются самыми информативными в исследовании нарушения функционирования органов. Однако, эти диагностические методы имеют и некоторые недостатки, которые мы рассмотрим ниже.
Магнитно-резонансную томографию считают безопасным методом визуализации мочевыводящих путей, которую проводят при наличии таких симптомов:
- колики;
- отечность конечностей (верхних, нижних);
- боль в районе поясницы с повышением температуры, головокружением, ознобом.
- прекрасная дифференцировка паренхимы на слои (корковый, мозговой);
- возможность делать обширные, точные снимки плоскости органа;
- изучение локализации, наличия опухоли;
- отсутствие лучевой нагрузки.
Этот метод чаще назначают для диагностики органов при подозрении на онкологию. МРТ дает возможность отчетливо рассмотреть размеры новообразований, определить их опасность, стремительность развития, наличие метастазов. Изучив полученные при МРТ данные, врач решает вопрос о целесообразности оперативного вмешательства по удалению опухоли.
Если речь идет о диагностике онкологических патологий в надпочечных структурах и непосредственно почках, более целесообразно проводить МРТ почек с контрастом. Контрастная жидкость — это препарат на основе солей гадолиния с металлическим серебристым оттенком и мягкой текстурой. Вещество нетоксично и безопасно для человека, хорошо выводится из организма естественным путем. Принцип работы жидкости основан на усилении магнитного сигнала за счет скопления в исследуемых тканях.
Благодаря МРТ почек с контрастированием удается максимально четко визуализировать почечные каналы и сосуды. Процедура также актуальна в процессе лечения опухолевых патологий с целью оценки эффективности терапии.
В редких случаях у пациента может быть непереносимость контрастного препарата, это необходимо учитывать при назначении процедуры.
- необходимость на протяжении длительного периода находиться без движений, чтобы результаты обследования были максимально точными;
- большой список противопоказаний и ограничений (хотя и не абсолютных);
- недостаточно хорошая визуализация кальцинатов внутри чашечно-лоханочной системы почек, мочевыводящих путей.
- наличие/отсутствие патологии органа;
- размер почек, состояние сосудов (наличие застойных процессов);
- наличие опухоли;
- наличие изменений в структуре тканей;
- степень функционирования органа, наличие патологии сосудов, почечной недостаточности, патологических процессов.
- травмы живота, спины;
- подозрение на камни в полости почек;
- врожденные пороки развития органов;
- абсцесс, поликистоз почек;
- воспаление, инфекция органов;
- признаки раковой опухоли;
- обследование состояния почечного ложа.
Компьютерную томографию почечных тканей чаще применяют с контрастным усилением. Для этого применяют современные рентгеноконтрастные средства на основе йода.
КТ помогает специалистам диагностировать такие заболевания почек:
- киста;
- раковые опухоли;
- некрозы, кровоизлияния;
- опухоль внутри сосудов почек, надпочечников;
- аномальное скопление жидкости;
- обструкция мочевыводящих каналов;
- поликистоз.
Этот метод чаще используют для диагностики травматических повреждений мочеполовой системы, изучения воспалений околопочечного, забрюшинного пространства, обнаружения конкрементов. Он может применяться в качестве средства зрительного контроля во время оперативного вмешательства.
Общими противопоказаниями для проведения компьютерной магнитно-резонансной томографии почек являются:
- Беременность (обследование беременным женщинам проводить не следует из-за потенциального вреда, который может нанести плоду магнитное поле или рентгеновские лучи).
- Клаустрофобия.
- Аллергия на контрастирующий препарат.
- Психические заболевания (эпилепсия, судорожные припадки, панические атаки, шизофрения).
МРТ почек имеет больше противопоказаний к проведению, чем компьютерная томография. Например:
- Лишний вес. Он может негативно повлиять на качество результатов, кроме того, томограф имеет предельно допустимую механическую нагрузку;
- Бессознательное состояние;
- Наличие металлических имплантов (зубные протезы, брекеты, осколки металла в теле);
- Использование кардиостимулятора;
- Тяжелые аномалии почек (эти патологии считаются противопоказанием для введения контрастирующего препарата);
- Сахарный диабет (при этой патологии также нежелательно использовать контрастирование).
КТ почек не проводится в таких случаях:
- Детский возраст (рентгеновские лучи могут негативно воздействовать на организм ребенка).
- Период лактации.
- Миеломная болезнь.
- Болезни щитовидной железы.
Стоимость проведения такой процедуры, как МРТ составляет около 7 – 8 тысяч рублей. Компьютерная томография считается более дешевым способом обследования почек. Цена этого метода варьируется в пределах 3 – 5 тысяч рублей. На стоимость процедуры влияют такие факторы как: рейтинг диагностического центра, используемая аппаратура, применение контраста, квалификация специалиста.
Решает, что лучше для обследования почек, конечно, лечащий врач. Первичным методом диагностики является УЗИ, которое предоставляет данные для оценки размера органа, структуры паренхимы, состояния паранефральной клетчатки.
Оценить и детализировать распространенность воспалительного изменения, уточнить диагноз помогает КТ. Если у врача остаются какие-либо сомнения, он направляет пациента на МРТ. Этот метод обследования точно дифференцирует болезни почек и нарушения мочеполовой системы.
источник
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Врожденные аномалии почек
Плотность паренхимы почек на нативных изображениях при проведении компьютерной томографии около 30 HU. Размеры почек весьма разнообразны. Если наружный контур почки ровный, и паренхима равномерно истончена, вероятна односторонняя гипоплазия почки. Уменьшенная почка не обязательно является больной.
Если почка прилежит к подвздошной кости, это не всегда признак эктопии. Там может находиться пересаженная почка. Ее сосуды соединены с подвздошными, а мочеточник с мочевым пузырем.
Расположение и количество почечных артерий весьма вариабельны. Их необходимо внимательно посмотреть для подтверждения стеноза, как причины ренальной гипертензии. Встречается полное или частичное удвоение мочеточника. Для полного удвоения почки характерно удвоение почечной лоханки.
Иногда жировая клетчатка пониженной плотности в воротах имеет нечеткую границу с окружающей паренхимой почки из-за хода жесткости рентгеновского излучения или эффекта парциального объема. При этом сопоставление прилежащих срезов покажет, что визуализируется только жировая клетчатка ворот почек. А истинная опухоль в этом примере прилежит к заднему краю правой доли печени.
Кисты в почках у взрослых людей часто обнаруживают случайно. Они могут локализоваться в любом участке паренхимы. Кисты, расположенные около почечной лоханки, напоминают гидронефроз. Доброкачественные кисты обычно содержат серозную прозрачную жидкость плотностью от -5 до +15 HU. Усиления после инъекции КБ не происходит, т. к. кисты не имеют сосудов. Измерение плотности кисты может быть не всегда точным из-за эффекта частного объема на данном срезе или эксцентрично расположенного окошка области интереса. При этом только правильное расположение области интереса в центре кисты позволяет определить ее истинную плотность (около 10 HU). В редких случаях, когда возникает кровоизлияние в доброкачественные кисты, на неусиленных изображениях определяется увеличение плотности ее содержимого. После введения контрастного вещества изменения плотности не происходит.
Увеличение плотности или обызвествление образований почек указывают на перенесенный туберкулез, эхинококковую инвазию или почечноклеточный рак. Разница между изображениями до и после контрастного усиления также дает информацию о функции почек. При хорошей перфузии спустя приблизительно 30 с определяется первая фаза накопления контрастного вещества, которая начинается с коркового вещества. Еще через 30 — 60 с контрастный препарат экскретируется в более дистальные канальцы, вызывая усиление мозгового вещества — возникает гомогенное усиление всей почечной паренхимы.
Внешний вид почек с множественными кистами у детей, имеющих врожденный аутосомно-рецессивный поликистоз, заметно отличается от кист у взрослых, которые обычно являются случайной находкой. Поликистоз почек у взрослых — аутосомно-доминантное заболевание, сопровождающееся множественными кистами в печени, желчных путях, реже — в поджелудочной железе и наличием аневризм сосудов мозга или брюшной полости.
Кисты около почечной лоханки можно спутать с 1 стадией гидронефроза, которая на нативных изображениях характеризуется расширением лоханки и мочеточника. Во 2 стадии гидронефроза границы почечных чашечек становятся нечеткими. В 3 стадии наступает атрофия паренхимы почек.
Для диагностики только нефролитиаза не следует применять компьютерную томографию почек, т. к. это связано со значительной лучевой нагрузкой на пациента. При нефролитиазе, как и при гидронефрозе, методом выбора является УЗИ.
В 3 стадии хронического гидронефроза объем паренхимы уменьшается и определяется в виде узкой полоски ткани, при этом развивается атрофия, и почка не функционирует. В сомнительных случаях обнаружение расширенного мочеточника отличает гидронефроз от окололоханочной кисты. Контрастное вещество накапливается в расширенной почечной лоханке, но не в кистах.
Солидные опухолевые образования почек
Контрастное усиление часто помогает отличить эффект частного объема доброкачественной кисты от гиподенсной опухоли почки. Однако КТ-изображение не содержит специфических данных об этиологии образования, особенно когда новообразование в паренхиме почки имеет нечеткие границы. Негомогенное усиление, инфильтрация окружающих структур и инвазия в лоханку или почечную вену — признаки злокачественности.
Если образование солидное, неоднородной структуры и содержит жировые включения — следует думать об ангиомиолипоме. Доброкачественные гамартомы содержат жировую клетчатку, атипичные мышечные волокна и кровеносные сосуды. Нередко возникает инвазия опухоли в стенку сосудов, что приводит к внутриопухолевым или забрюшинным кровотечениям (здесь не представлено).
Патология почек, связанная с кровеносными сосудами
Если при проникающем ранении или тупой травме живота с помощью ультразвукового исследования выявлена свежая кровь в брюшной полости, необходимо как можно быстрее определить источник кровотечения. Дифференциальный диагноз должен включать не только разрыв селезенки или нарушение целостности крупного сосуда, но также повреждение почки. На неусиленных изображениях признаками разрыва почки является размытость контура почки в зоне повреждения и кровотечения, а также наличие гиперденсной свежей гематомы, располагающейся в забрюшинном пространстве. В данном случае усиленные изображения демонстрируют паренхиму почки с еще хорошим кровоснабжением и сохраненной функцией.
После экстракорпоральной ударноволновой литотрипсии (ЭУВЛ) иногда возникают повреждения почки с формированием небольших гематом или просачиванием мочи из мочеточника. Если после ЭУВЛ возникает стойкая боль или гематурия, необходимо сделать контрольное КТ-исследование. После в/в введения контрастного вещества и экскреции его почками определяются затеки контрастного препарата с мочой в забрюшинное пространство.
На КТ-изображении инфаркт почки обычно имеет треугольную форму в соответствии с ангиоархитектоникой почки. Широкое основание прилежит к капсуле, а треугольный конус постепенно сужается к лоханке. Типичный признак — отсутствие усиления при в/в введении контрастного вещества как в ранней перфузионной, так и в поздней экскреторной фазе. Эмболы обычно формируются в левых отделах сердца или в аорте при ее атеросклеротическом поражении или аневризматическом расширении.
Если после инъекции контрастного вещества в просвете почечной вены определяется участок пониженной плотности, можно думать об асептическом тромбозе или опухолевом тромбозе при раке почки. В представленном случае тромб распространяется в нижнюю полую вену.

источник
Методы, используемые для диагностики кист почек, включают:
Диагностика любого заболевания, в том числе и кисты почки, начинается с беседы с врачом.
Семейный анамнез и анамнез заболевания нередко позволяет врачу не только заподозрить наличие у пациента кисты почки, но и предположить его этиологию (наследственное это заболевание или приобретенное).
Физикальное обследование – подразумевает под собой ряд мероприятий (перкуссия, пальпация, аускультация и др.), предпринимаемых врачом для диагностики заболевания. Данные методики являются субъективными, т.е. основанными на восприятии и навыках врача. Тем не менее, во время осмотра врач может получить важную информацию, которая поможет поставить диагноз.
Почка – орган, расположенный в забрюшинном пространстве, который можно пропальпировать у худощавых людей. Нередко киста почки размером 10 см и более доступна пальпации в области живота и поясницы.
Рутинные анализы включают в себя общий и биохимический анализ крови, общий анализ мочи. Как правило, в анализах у пациентов с неосложненной кистой почки не выявляется никаких изменений. Иногда в анализе мочи может определяться незначительно повышенное содержание эритроцитов и лейкоцитов, вызванное сдавлением почечной паренхимы кистой. В случае развития осложнений кисты почки в анализах крови и мочи происходят значительные изменения. При инфицировании кисты в анализе крови определяется повышенное содержание лейкоцитов и изменение формулы крови, а в общем анализе мочи выявляется много лейкоцитов, могут присутствовать бактерии. Изменения анализа мочи при разрыве кисты характеризуется макро- или микрогематурией (наличием крови в моче).
Визуализирующие методы диагностики кисты почки: ультразвуковое исследование, внутривенная пиелография, компьютерная и магнитно-резонансная томография.
Важным аспектом обследования при простых кистах почек является их дифференциальная диагностика с раком почки.
Диагностику простых кист почек начинают с ультразвукового исследования органов забрюшинного пространства (почек). Ультразвуковая диагностика кисты почки – неинвазивная методика исследования органов и тканей с использованием ультразвуковых волн.
Ультразвуковые признаки простой кисты почки:
- округлое эхонегативное образование с тонкой стенкой и четким контуром;
- отсутствие перегородок, утолщений и кальцификаций стенки кисты и др.
При подозрительных и сомнительных признаках, найденных при ультразвуковой диагностике кисты почки, необходимо проведение диагностики кисты почки с помощью компьютерной томографии.
Компьютерная томография кисты почки
Компьютерная томография (КТ) – серии рентгеновских снимков, выполняемых в различных плоскостях, для получения послойных изображений исследуемого органа. Серию полученных снимков органа можно сравнить с буханкой нарезанного хлеба. Доктор имеет возможность изучить каждый срез исследуемого органа по отдельности. Особое значение для дифференциальной диагностики кист почек и рака почки имеет проведение контрастирования во время КТ-исследования. Для этого внутривенно вводят специальное контрастное вещество и через определенный промежуток времени, когда контраст достигает почки, выполняют исследование.
Компьютерная томография кисты почки является самым точным методом дифференциальной диагностики простой кисты почки и рака почки.
КТ-признаки доброкачественной кисты почки:
- округлое образование с тонкой гладкой стенкой и четкой границей;
- гомогенное (однородное) содержимое кисты с плотностью менее 20 HU (единиц Хоунсфильда);
- отсутствие накопления контрастного вещества в кисте или ее стенке.
Выделяют следующие настораживающие КТ-признаки кисты почки:
- Кальцификация – отложение кальция в стенке или перегородках кисты.
- Повышенная плотность кисты почки. В норме при компьютерной томографии плотность доброкачественной кисты почки равна плотности воды и не превышает 20 HU. Исключение составляют гиперденсивные кисты почки, плотность которых может превышать 20 HU за счет содержания в них повышенного количества белка или геморрагического компонента.
- Наличие в полости кисты септ (перегородок).
- Утолщение и/ или узелковые уплотнения стенки и перегородок кисты.
- Многокамерность – наличие нескольких полостей в кисте почки.
- При применении компьютерной томографии в диагностике кист почек используется контрастное вещество. Данное исследование называется болюсная компьютерная томография. После введения контраста плотность почечной паренхимы увеличивается, а простой кисты почки – нет. Кроме того, в отличие от рака почки киста почки четко отграничена от паренхимы почки и имеет тонкую стенку. Накопление контраста кистой почки — это повышение плотности кисты после внутривенного введения контрастного вещества. Повышение плотности более чем на 10-15HU после введения контраста является настораживающим признаком и может свидетельствовать о наличии тканевого компонента в кисте.
На основании выявляемых при компьютерной томографии морфологических признаков разработана классификация кист почек Bosniak. Классификация Bosniak предусматривает деление кист почек на категории в зависимости от риска озлокачествления и определяет необходимый объем обследования и дальнейшего лечения.
Bosniak I: доброкачественная киста почки . Риск перерождения в рак (малигнизации) менее 2%. КТ-признаки: киста с тонкой стенкой, без отложения кальция, перегородок и тканевых компонентов в полости кисты, плотность до 20 HU, не накапливает контрастное вещество.
Bosniak II: минимально осложненная киста почки. Риск малигнизации 0-14%. КТ-признаки: киста с тонкой стенкой толщиной менее 1 мм, не накапливает контраст, может содержать 1-2 тонкие септы, небольшие очаги кальцификации.
Bosniak IIF: сюда входят кисты почек, которые невозможно отнести ко II или III категории. Вероятность озлокачествления 20%. Такие кисты требуют более детального обследования. КТ-признаки: кисты с незначительно повышенной плотностью и/или утолщенной гладкой стенкой и перегородками, узловая кальцификация, отсутствие накопления контраста.
Bosniak III: кисты с тенденцией к озлокачествлению. Вероятность малигнизации 30-60%. КТ-признаки: многокамерное образование с множественными утолщенными неоднородными перегородкам и стенкой, выраженной узловой кальцификацией.
Bosniak IV: практически в 100% случаев является злокачественным новообразованием. КТ-признаки: киста, имеющая все признаки кисты III категории и накапливающая контрастное вещество.
Магнитно-резонансная томография (МРТ) простой кисты почки
Магнитно-резонансная томография – это техника, использующая магнитное поле и радио-волны для получения изображений исследуемого органа. При этом получают серию детальных снимков, как при компьютерной томографии.
Магнитно-резонансная томография (МРТ) простой кисты почки не имеет превосходства в сравнении с УЗИ в комплексе с КТ, поэтому не является рутинным методом исследования, и используется для диагностики кист почек у пациентов с нарушенной функцией почек или аллергией на контрастное вещество, используемое при компьютерной томографии. МРТ позволяет выявлять все те же признаки кист почек, что и компьютерная томография. Кроме того, магнитно-резонансная томография обладает более высокой разрешающей способностью при выявлении некоторых признаков (перегородок, очагов утолщения и повышения плотности), но с другой стороны кальцификация определяется хуже, чем при компьютерной томографии.
Внутривенная пиелография, также называемая экскреторной урографией, — рентгенологическое исследование мочевой системы. Во время проведения исследования внутривенно (в вену руки) вводится контрастное вещество. Через определенный промежуток времени, когда контраст попадает в почки, выполняется ряд снимков, позволяющих доктору изучить дренажную систему почки.
Нефросцинтиграфия
Нефросцинтиграфия – радиоизотопный метод диагностики.
На представленном рисунке видна нормальная функционирующая почка, вторая почка уменьшена в размере и не накапливает радиоизотопы (не функционирует).
Нефросцинтиграфия позволяет оценить функцию почки. При проведении данного исследования внутривенно вводятся радиоизотопы, которые, накапливаясь в почке, излучают энергию в форме гамма-лучей. Гамма-лучи улавливаются гамма-камерой, соединенной с компьютером, который оценивает процент поглощенной тканями радио-энергии и отображает полученные данные в виде специальной картинки – нефросцинтиграммы.
Таким образом, нефросцинтиграфия позволяет оценить влияние кисты на функцию почки. Причем отклонение в функции почки оценивается в процентном соотношении. Особенно важно это для кистозных заболеваний, ассоциированных с образованием множества кист в почке.
Наличие множественных кист почек может значительно влиять на функциональную активность почечной паренхимы и приводить к развитию почечной недостаточности.
Кроме того нефросцинтиграфия помогает решить вопрос о необходимости проведения и объеме оперативного вмешательства.
Аспирация и биопсия кисты почки
Биопсия кисты почки может проводиться в случае обнаружения при компьютерной томографии сложной кисты, относящейся к III категории по Bosniak, и невозможности исключения злокачественного процесса. Есть мнение, что лучше выполнять биопсию кисты почки во избежание ненужной операции удаления кисты, которая может быть доброкачественной. Однако такая тактика в настоящее время применяется в исключительных случаях, так как наряду с положительными моментами биопсии кисты почки имеется высокий риск развития осложнений в результате данной процедуры.
Некоторые медицинские центры сообщают о высокой чувствительности (до 70%) аспирации содержимого кисты почки с последующим гистологическим и цитологическим исследованием. Энзим CA9 – новый маркер рака почки, обнаруживаемый в содержимом злокачественных кист.
источник